DT-36-2-3.pdf 554.73 KB 779 downloads
Mindfulness-Based Cognitive Therapy bij patiënten met therapieresistente angststoornissen...Angststoornissen komen veel voor. In 2011 werd in Nederland het aantal personen dat lijdt aan een angststoornis geschat op bijna 1,1miljoen. De lijdensdruk die ermee gepaard gaat is aanzienlijk, waarmee angststoornissen als groep de derde plaats innemen op de toptienlijst van ziekten die de grootste ziektelast veroorzaken (de Graaf, ten Have, Tuithof, & van Dorsselaer, 2013; de Graaf, ten Have, & van Dorsselaer, 2010). Cognitieve gedragstherapie (CGT) is de voorkeursbehandeling van angststoornissen, soms aangevuld met farmacotherapie, meestal een selectieve serotonine-heropnameremmer (http://www.ggzrichtlijnen.nl/index.php?pagina=/richtlijn/item/pagina.php&richtlijn_id=35). CGT is in veel gevallen effectief, maar niet in alle: bij een substantieel percentage van de patiënten met een angststoornis slaat de behandeling onvoldoende aan. Er is dus ruimte voor verbetering van bestaande interventies en ontwikkeling van nieuwe behandelvormen voor non-responders (Butler, Chapman, Forman, & Beck, 2006; Hofmann & Smits, 2008). Hiervoor is echter relatief weinig aandacht (Pollack et al., 2008).
Mindfulness-Based Cognitive Therapy (MBCT) ofwel aandachtgerichte cognitieve therapie is mogelijk zo’n nieuwe behandelvorm voor therapieresistente angststoornissen. MBCT combineert cognitieve interventies uit CGT met oosterse meditatietechnieken. Kort gezegd beoogt MBCT patiënten te leren zich niet langer te identificeren met hun negatieve gedachten, gevoelens en gewaarwordingen, maar er een accepterende, niet-oordelende en niet-reactieve houding tegenover aan te nemen. Zo’n houding zou voorkomen dat negatieve gedachten leiden tot rumineren (Segal, Williams, & Teasdale, 2002; Teasdale, Segal, & Williams, 1995). MBCT is oorspronkelijk ontwikkeld om terugval na de medicamenteuze behandeling van depressie te voorkomen, maar blijkt ook depressieve restsymptomen na CGT te kunnen verminderen (Barnhofer et al., 2009; Chiesa et al., 2015; Kenny & Williams, 2007; Kingston, Dooley, Bates, Lawlor, & Malone, 2007).
Er zijn goede redenen om te verwachten dat MBCT ook effectief kan zijn bij angststoornissen. In de eerste plaats omdat angst en depressie vaak samengaan. Data uit de NESDA-studie hebben aangetoond dat 63% van alle patiënten met een angstdiagnose ook lijdt aan een comorbide depressieve stoornis (Lamers et al., 2011). En net als bij depressie spelen denkfouten en cognitieve processen, zoals de neiging tot rumineren en piekeren, ook bij angststoornissen een belangrijke rol (Harvey, Watkins, Mansell, & Shafran, 2004). Angst en het daarmee gepaard gaande veiligheidsgedrag hebben bovendien meestal betrekking op de toekomst, waarvoor de nadruk op het richten van de aandacht op het hier en nu in MBCT een zinvol alternatief zou kunnen vormen (Roemer & Orsillo, 2003).
Steeds meer onderzoek bevestigt de effectiviteit van MBCT bij angststoornissen, zowel in afname van angstsymptomatologie als in verbetering van algemeen welbevinden en kwaliteit van leven. Een ongecontroleerde studie vond dat 60% van een groep poliklinische angst- en/of depressieve patiënten drie maanden na MBCT klinisch significant was verbeterd (Ree & Craigie, 2007). Vergelijkbare resultaten werden gevonden bij patiënten met een gegeneraliseerde angststoornis (GAS) (Craigie, Rees, Marsh, & Nathan, 2008). Een gerandomiseerde gecontroleerde studie bij 63 farmacaresistente patiënten met een paniekstoornis of GAS (patiënten die bij inclusie paroxetine, escitalopram of venlafaxine slikten) toonde aan dat patiënten na MBCT significant meer op alle angstmaten verbeterden dan na een psycho-educatieprogramma (Kim et al., 2009).
Het onderzoek van Kim et al. (2009) toonde voor het eerst de mogelijkheden van MBCT aan voor farmacaresistente patiënten met angststoornissen. Er werd echter geen CGT uitgevoerd, waardoor het onduidelijk is of deze patiënten ook psychotherapieresistent waren.
Wij voerden een exploratieve studie uit naar het effect van MBCT bij therapieresistente patiënten met verschillende angststoornissen, en wel bij een gelegenheidssample zonder stringente in- en exclusiecriteria, die volgens de multidisciplinaire richtlijn zowel met CGT als met farmacotherapie waren behandeld. Specifiek gingen we na:
- Vermindert MBCT op korte termijn angst- en comorbide depressieve klachten? Vergroot ze draagkracht en mindfulness?
- Is er een relatie tussen toename van mindfulness en verminderingen van de angstklachten, en tussen toename van mindfulness en toename van draagkracht?
- Is er verschil in effectiviteit van MBCT tussen de verschillende angststoornissen?
- Blijft het effect van MBCT op langere termijn behouden?
- Welke voordelen rapporteren MBCT-deelnemers van de training? In hoeverre blijven zij MBCT-vaardigheden na afloop toepassen?
Methode
Deelnemers en procedure
De studie werd uitgevoerd op de afdeling angststoornissen van PsyQ (Parnassia Bavo Groep), een ambulante geestelijke gezondheidszorginstelling in Den Haag. Inclusiecriteria waren een goede beheersing van de Nederlandse taal en de aanwezigheid van een angststoornis of hypochondrie volgens de DSM-IV na een eerdere behandeling volgens de betreffende multidisciplinaire richtlijn. Hypochondrie werd geïncludeerd omdat deze patiëntengroep veelal ook op de afdeling angststoornissen behandeld wordt — de angst voor een ernstige ziekte, gebaseerd op een verkeerde interpretatie van lichamelijke symptomen, staat immers centraal. De behandeling van deze patiënten met een angststoornis of hypochondrie bestond uit CGT, vaak in combinatie met een farmacologisch behandeltraject. Exclusiecriterium was de aanwezigheid van problematiek die een andere behandeling behoefde, zoals een psychotische stoornis, suïcidaliteit of ernstige as-II-problematiek.
Een ongecontroleerd pre-post-testdesign werd gebruikt om de kortetermijneffectiviteit van MBCT te onderzoeken. De pre- en post-testdata werden verzameld in het kader van de ROM-metingen op de genoemde afdeling. Langetermijndata werden verkregen door MBCT-deelnemers twee jaar na de training schriftelijk uit te nodigen voor deelname aan de follow-up-meting. Patiënten ontvingen voorafgaande aan hun deelname aan de studie een brief waarin het doel en de procedure van de studie beschreven werden. Tijdens een telefoongesprek werd meer informatie over de studie verstrekt. Indien zij geïnteresseerd waren om deel te nemen, werden zij uitgenodigd om op de afdeling vragenlijsten in te vullen. Alvorens de vragenlijsten ingevuld werden, ondertekenden patiënten een informed-consent-formulier. Het onderzoek werd goedgekeurd door de METIGG van de Parnassia Bavo Groep, op voorwaarde dat voor de follow-up-meting alleen de patiënten die nog ingeschreven waren op de afdeling benaderd zouden worden. Langetermijndata werden daarom verkregen bij MBCT-deelnemers die twee jaar na de training deelnamen aan een laagfrequent nazorgprogramma, dat vooral gericht was op het bestendigen van de in de therapie behaalde resultaten en het voorkomen van terugval. Figuur 1 geeft een visueel overzicht van de patiëntenstroom door de studie heen.

Meetinstrumenten
De Symptom Checklist-90 (SCL-90) (Arrindell & Ettema, 2003) werd gebruikt om veranderingen in algemene psychopathologie, en in depressiviteit en angst te meten. De SCL-90 bestaat uit 90 items, met antwoordcategorieën op een 5-punts Likert-schaal, variërend van ‘helemaal niet’ tot ‘heel erg’. Een hogere score duidt op ernstigere symptomen. De totale score (psychoneuroticisme, α = 0.97, range = 90-450) is een maat voor het algemeen psychologisch/somatisch disfunctioneren in de afgelopen twee weken. De subschaal angst (10 items, α = 0.91, range = 10-50) meet een aantal somatische componenten (nervositeit, spanning, paniekaanvallen en rusteloosheid) en cognitieve componenten (angstige gedachten en beelden) van angst. De subschaal depressie (16 items, α = 0.93, range = 16-80) meet symptomen die verband houden met een depressieve stemming, zoals het onvermogen om te genieten van activiteiten, een verlaagd gevoel van eigenwaarde, en gedachten aan schuld, dood en zelfmoord (Arrindell & Ettema, 2003).
De Mindful Attention Awareness Scale (MAAS) (Brown & Ryan, 2003) werd gebruikt om open aandacht in het hier-en-nu te meten, een belangrijk aspect van mindfulness. De MAAS bestaat uit één factor met 15 items (α = 0.87, range = 15-80), met antwoordcategorieën op een 6-punts Likert-schaal, variërend van ‘bijna altijd’ tot ‘bijna nooit’. Een hogere score duidt op een sterker bewustzijn van emoties en fysieke sensaties, en op een grotere mate van aandacht bij het uitvoeren van dagelijkse activiteiten. De MAAS is gevalideerd voor de Nederlandse algemene bevolking (Schroevers, Nyklicek, & Topman, 2008). Hogere scores op de MAAS hangen samen met minder stemmingsstoornissen en met een lager stressniveau (Brown & Ryan, 2003; Schroevers, Nyklicek, & Topman, 2008).
De Positieve Uitkomstenlijst (PUL) (Appelo, 2005) werd gebruikt om de mate van draagkracht te meten. De PUL bestaat uit twee subschalen, met antwoordcategorieën op een 4-punts Likert-schaal, variërend van 1 tot en met 4 (range 10-40, α = 0.83). De subschaal autonomie (7 items, α = 0.75, range = 7-28) meet een actief probleemoplossende copingstijl; de subschaal sociaal optimisme (3items, α = 0.65, range = 3-12) meet tevredenheid met sociale contacten en het zoeken van steun bij moeilijkheden. Een hogere score op de PUL hangt samen met een grotere self-efficacy en met minder depressieve klachten. De PUL heeft een goede test-hertest-betrouwbaarheid (Appelo, 2005).
Ten slotte werden, net als in eerdere studies naar de beleving en de haalbaarheid van MBCT-trainingen, subjectieve ervaringen van de deelnemers met de MBCT in kaart gebracht door te vragen naar de passendheid van de duur van de training (Finucane & Mercer, 2006), de waargenomen effectiviteit van de training en het huidige gebruik van MBCT-technieken (Finucane & Mercer, 2006; Miller, Fletcher, & Kabat-Zinn, 1995; Segal, Teasdale, Williams, & Gemar, 2002). Elke deelnemer werd gevraagd of en hoe vaak hij de volgende technieken in de follow-up-periode had gebruikt: bodyscan, drie minuten ademruimte, aandachtsoefeningen, het bijhouden van prettige gebeurtenissen, zitmeditatie en loopmeditatie (Finucane & Mercer, 2006; Miller et al., 1995; Segal, Williams, & Teasdale, 2002b).
Behandeling
MBCT werd aangeboden volgens het protocol van Segal et al. (2002b) en bestond uit acht wekelijkse ervaringsgerichte groepssessies van elk twee en een half uur. De groep bestond uit maximaal acht patiënten. Tijdens deze sessies leerden patiënten verschillende vaardigheden om hen te helpen zich meer bewust te worden van, en zich op een andere manier te verhouden tot, hun angstige gedachten, gevoelens en sensaties. Kort samengevat leerden patiënten hun aandacht in het hier-en-nu te richten, en met een milde nieuwsgierigheid naar hun innerlijke ervaringen te kijken. Centraal bij deze leerervaring stonden een aantal meditatieoefeningen (Teasdale et al., 2000). Ook werden huiswerkoefeningen gegeven om de in de training geleerde technieken te generaliseren naar het dagelijks leven. Elke MBCT-training werd verzorgd door twee ervaren en formeel in MBCT opgeleide therapeuten.
In sessie 1 werd kennisgemaakt met de werking van aandacht. Een onderwerp was het vergroten van het bewustzijn van de ‘automatische piloot’ als default-manier om informatie te verwerken. In deze sessie werden de rozijnoefening en de bodyscan gebruikt om patiënten bewust te maken van de directe ervaring en aandacht als instrument. Het thema van sessie2 was ‘in ons hoofd wonen’. De bodyscan werd gebruikt om de aandacht naar het lichaam te brengen. Tijdens een korte zitmeditatie werd patiënten geleerd om de ademhaling te gebruiken om in het hier-en-nu te blijven. In sessie3 werd een langere zitmeditatie uitgevoerd. Verder werd aandacht geschonken aan mindful bewegen, met als doel aandacht voor het lichaam, het onderzoeken van grenzen en het opmerken van reacties bij spanning. Tevens werd de drie minuten ademruimte geïntroduceerd. In sessie 4 leerden patiënten tijdens de drie minuten ademruimte het verschil tussen een meer accepterende houding ten aanzien van stresserende gebeurtenissen en meer disfunctionele emotieregulatiestrategieën, zoals het vermijden van negatieve gedachten en gevoelens. Het thema ‘acceptatie’ werd verder uitgewerkt in sessie 5. Patiënten werden uitgenodigd om met elkaar in gesprek te gaan over dit thema. Tevens werden de verschillende niveaus van acceptatie geëxploreerd: van non-acceptatie via bereidheid naar volledige acceptatie. Centraal in sessie6 stond het thema ‘gedachten zijn geen feiten’. Met behulp van psycho-educatie over gedachten, aangevuld met meditatieoefeningen, leerden patiënten dat gedachten de hele dag door ontstaan in een oncontroleerbaar proces. Tijdens sessie7 werd aandacht geschonken aan hoe men goed voor zichzelf kan zorgen in stressvolle en moeilijke momenten, en hoe men een balans kan vinden tussen aangename en onaangename activiteiten in het dagelijks leven. Sessie 8 ten slotte stond in het teken van een evaluatie van de training, en van terugvalpreventie.
Statistische analyses
De eerste onderzoeksvraag (of MBCT effectief is in het verminderen van angst- en depressieve klachten, en in het vergroten van mindfulness op korte termijn) werd onderzocht met gepaarde t-tests. Cohens d effect sizes 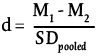 werden berekend om de grootte van het behandeleffect te bepalen, waarbij effect sizes van 0.2, 0.5 en 0.8 respectievelijk verwijzen naar kleine, middelgrote en grote effecten (Cohen, 1992). Verder werd onderzocht of er volgens de criteria van Jacobson en Truax (1991) klinisch significante verandering op de SCL-90 had plaatsgevonden. Volgens deze criteria kunnen patiënten als klinisch significant verbeterd worden beschouwd indien hun scores vallen binnen de range van een gezonde populatie, waarbij gecorrigeerd is voor de meetfouten van het instrument (Jacobson & Truax, 1991). Pearson-correlaties werden berekend om na te gaan of veranderingen in mindfulness samenhingen met veranderingen op de overige uitkomstmaten. Een herhaalde meting ANOVA werd uitgevoerd om te onderzoeken of MBCT verschilde in effectiviteit tussen stoornissen. Om te onderzoeken of het effect van MBCT tijdens de follow-up-periode gehandhaafd bleef, werd ook een herhaalde meting ANOVA uitgevoerd bij een selectie van patiënten die nog steeds ingeschreven stonden bij PsyQ. Alle analyses werden uitgevoerd op de intent-to-treat sample.
werden berekend om de grootte van het behandeleffect te bepalen, waarbij effect sizes van 0.2, 0.5 en 0.8 respectievelijk verwijzen naar kleine, middelgrote en grote effecten (Cohen, 1992). Verder werd onderzocht of er volgens de criteria van Jacobson en Truax (1991) klinisch significante verandering op de SCL-90 had plaatsgevonden. Volgens deze criteria kunnen patiënten als klinisch significant verbeterd worden beschouwd indien hun scores vallen binnen de range van een gezonde populatie, waarbij gecorrigeerd is voor de meetfouten van het instrument (Jacobson & Truax, 1991). Pearson-correlaties werden berekend om na te gaan of veranderingen in mindfulness samenhingen met veranderingen op de overige uitkomstmaten. Een herhaalde meting ANOVA werd uitgevoerd om te onderzoeken of MBCT verschilde in effectiviteit tussen stoornissen. Om te onderzoeken of het effect van MBCT tijdens de follow-up-periode gehandhaafd bleef, werd ook een herhaalde meting ANOVA uitgevoerd bij een selectie van patiënten die nog steeds ingeschreven stonden bij PsyQ. Alle analyses werden uitgevoerd op de intent-to-treat sample.
Resultaten
Kortetermijnresultaten
47 patiënten volgden de MBCT-training (6 groepen in totaal). Zes patiënten werden uitgesloten van de studie, omdat ze niet voldeden aan het belangrijkste inclusiecriterium: de aanwezigheid van een angststoornis of hypochondrie. (Diagnoses van deze patiënten waren: bipolaire stoornisN =1, uitgestelde diagnoseN =1, alcoholafhankelijkheidN =1, depressieve episodeN =1, ADHDN = 1, geen stoornisN =1.) Verder werden twee patiënten uitgesloten van de analyses omdat van hen geen van de vragenlijsten op de voormeting beschikbaar was.
De gemiddelde leeftijd van de overgebleven patiënten (N = 39) was 41.0 (± 11.8) jaar. 19patiënten (48.7%) waren vrouw en 15 (36.6%) woonden samen met een vaste partner. 2patiënten (5.1%) hadden een GAS, 3 (7.7%) hypochondrie, 22 (56.4%) een obsessieve-compulsieve stoornis (OCS), 4 (10.3%) een paniekstoornis met of zonder agorafobie, en 8 (20.5%) een sociale fobie. 8patiënten (19.5%) beëindigden de MBCT-training voortijdig, onder meer vanwege hun inclusie in een andere studie of een toename van de klachten.
Gepaarde t-tests lieten een significante afname zien in SCL-90 totaalscores (t = 3.549, df = 34, p = 0.001), in SCL-90 angstscores (t = 2.520, df = 34, p = 0.017) en in SCL-90 depressiescores (t = 3.694, df = 34, p = 0.001). De PUL totaalscore liet een toename in algemene draagkracht zien (t = -3.900, df = 35, p < 0.001). Ook nam de mate van autonomie toe (t = -3.600, df = 35, p = 0.001). Sociaal optimisme veranderde niet, net zo min als de score op de MAAS. Effect sizes varieerden van klein tot (bijna) middelgroot (zie tabel1).
Drie van de 35 patiënten (9%) toonden klinisch significante verbetering volgens de criteria van Jacobson en Truax (1991).
De veranderingen op de MAAS hingen niet significant samen met veranderingen in de SCL-90 totaalscore, de SCL-90 depressiescore en SCL-90 angstscore (r = -.037, p = 0.876). Veranderingen op de MAAS hingen wel significant samen met de PUL totaalscore (r = 0.440, p = 0.022) en de PUL autonomiescore (r = 0.499, p = 0.008). Dit effect werd niet gevonden voor de PUL sociaal optimismescore.
| Voormeting(M ± SD) | Nameting(M ± SD) | Effect size(Cohens d) | |
|---|---|---|---|
| SCL-90 = Symptom Checklist-90; MAAS = Mindful Attention Awareness Scale; PUL = Positieve Uitkomstenlijst — Verschil in aantallen (N) heeft te maken met ontbrekende voormetingen. | |||
| SCL-90 totaal (N = 35) | 186.6 ± 47.2 | 172.6 ± 50.9 | 0.29 |
| SCL-90 depressie (N = 35) | 37.0 ± 11.1 | 32.6 ± 10.5 | 0.41 |
| SCL-90 angst (N = 35) | 24.3 ± 8.2 | 22.4 ± 8.5 | 0.23 |
| MAAS (N = 29) | 57.6 ± 11.6 | 61.2 ± 12.2 | -0.30 |
| PUL totaal (N = 36) | 27.3 ± 4.9 | 29.2 ± 5.6 | -0.36 |
| PUL autonomie (N = 36) | 18.3 ± 3.4 | 19.8 ± 4.2 | -0.26 |
| PUL sociaal optimisme (N = 36) | 9.0 ± 1.8 | 9.3 ± 1.9 | -0.16 |
Exploratief wilden we nagaan of de veranderingen op de diverse meetinstrumenten verschilden voor de diverse stoornissen. De enige stoornis die zich qua vóórkomen in de steekproef echter leende voor een aparte analyse, was de OCS (N = 22, dat is 56.4% van de steekproef). Resultaten van een herhaalde meting ANOVA lieten een significant hoofdeffect van groep OCS versus niet-OCS zien voor de SCL-90 totaalscore (F = 9.463, df = 1, p = 0.004) en voor de subschalen angst (F = 11.443, df = 1, p = 0.002) en depressie (F = 5.901, df = 1, p = 0.021). Ook werden significante hoofdeffecten gevonden voor de PUL totaalscore (F = 4.219, df = 1, p = 0.048) en de subschaal autonomie (F = 5.736, df = 1, p = 0.022).
Significante tijdseffecten voor beide groepen werden gevonden voor de SCL-90 totaalscore (F (1,33) = 14.080, p = 0.001), de subschalen depressie (F (1,33) = 13.629, p = 0.001) en angst (F (1,33) = 6.826, p = 0.013), en de MAAS (F (1,27) = 5.086, p = 0.032). Analyses van de PUL totaalscore lieten zien dat ook draagkracht verbeterde (F(1,34) = 16.392, p < 0.001). Dit effect werd ook gevonden op de subschalen sociaal optimisme (F(1,34) = 4.430, p = 0.043) en autonomie (F(1,34) = 13.588, p = 0.001). Tot slot werd voor de MAAS een groep*tijd-interactie gevonden (F (1,27) = 6.764, p = 0.015). Patiënten met andere aandoeningen dan OCS werden meer mindful in vergelijking met patiënten met OCS. De effect sizes voor de OCS-patiënten op alle uitkomstmaten waren klein. Voor de andere stoornissen varieerden de grootte van het effect van middelgroot tot groot, met de grootste effect size voor de verandering in mindfulness (zie tabel2).
| Voormeting(M ± SD) | Nameting(M ± SD) | Effect size(Cohens d) | |
|---|---|---|---|
| SCL-90 = Symptom Checklist-90; MAAS = Mindful Attention Awareness Scale; PUL = Positieve Uitkomstenlijst | |||
| SCL-90 totaal OCS (N = 21) | 202.7 ± 49.5 | 192.7 ± 52.9 | 0.20 |
| SCL-90 totaal niet-OCS (N = 14) | 162.3 ± 31.9 | 142.5 ± 27.8 | 0.67 |
| SCL-90 depressie OCS (N = 21) | 39.9 ± 11.5 | 36.1 ± 10.7 | 0.29 |
| SCL-90 depressie niet-OCS (N = 14) | 32.6 ± 9.1 | 27.4 ± 8.0 | 0.61 |
| SCL-90 angst OCS (N = 21) | 27.3 ± 8.0 | 26.0 ± 8.4 | 0.16 |
| SCL-90 angst niet-OCS (N = 14) | 19.7 ± 6.2 | 17.1 ± 5.3 | 0.45 |
| MAAS OCS (N=17) | 57.8 ± 12.4 | 57.1 ± 13.0 | 0.06 |
| MAAS niet-OCS (N = 12) | 57.2 ± 10.8 | 67.0 ± 8.3 | -1.01 |
| PUL totaalscore OCS (N = 21) | 26.1 ± 5.4 | 27.6 ± 5.8 | -0.27 |
| PUL totaalscore niet-OCS (N = 15) | 28.9 ± 3.5 | 31.5 ± 4.5 | -0.64 |
| PUL sociaal optimisme OCS (N = 21) | 8.9 ± 2.1 | 9.1 ± 1.9 | -0.09 |
| PUL sociaal optimisme niet-OCS (N = 15) | 9.2 ± 1.3 | 9.7 ± 1.9 | -0.31 |
| PUL autonomie OCS (N = 21) | 17.3 ± 3.7 | 18.5 ± 4.3 | -0.30 |
| PUL autonomie niet-OCS (N = 15) | 19.7 ± 2.5 | 21.6 ± 3.3 | -0.65 |
Langetermijnresultaten
Om te onderzoeken of het effect van MBCT tijdens de follow-up-periode beklijfde, werden 19 MBCT-deelnemers die nog steeds ingeschreven stonden op de afdeling twee jaar na de MBCT-training uitgenodigd voor deelname aan de follow-up-meting. Deze patiënten volgden een laagfrequent nazorgprogramma, met als doel bestendigen van binnen de therapie behaalde effecten en voorkomen van terugval. Vijftien van hen vulden een follow-up-meting in. Negen patiënten (60.0%) waren vrouw. Negen patiënten (60%) hadden een OCS, vier patiënten (26.7%) een sociale fobie, en twee patiënten (13.3%) een paniekstoornis met of zonder agorafobie. De gemiddelde leeftijd was 47.5 (± 12.2) jaar en de gemiddelde behandelduur was 5.5 (± 2.6) jaar.
Paarsgewijze vergelijkingen in een herhaalde meting ANOVA lieten geen significante veranderingen zien tussen de nameting en follow-up in de SCL-90 totaal- en depressiescores, de PUL totaalscore en de PUL subschaalscores voor sociaal optimisme en autonomie. De SCL-90 angstscores daarentegen toonden een verdere significante afname (F = 11.590, df = 2, p < 0.001). Tussen de nameting en follow-up namen klachten verder af (p = 0.035). Er werd ook een significant tijdseffect op de MAAS gevonden (F = 5.626, df = 2, p = 0.011), waarbij patiënten significant meer mindful waren geworden tussen de voormeting en follow-up-meting (p = 0.010).
| Voormeting(M ± SD) | Nameting(M ± SD) | Follow-up(M ± SD) | |
|---|---|---|---|
| SCL-90 = Symptom Checklist-90; MAAS = Mindful Attention Awareness Scale; PUL = Positieve Uitkomstenlijst — *Van 3 patiënten was geen voormeting aanwezig. | |||
| SCL-90 totaal (N = 15) | 182.8 ± 40.0 | 161.8 ± 45.3 | 153.2 ± 34.4 |
| SCL-90 angst (N = 15) | 24.1 ± 7.6 | 21.2 ± 6.7 | 19.0 ± 5.7 |
| SCL-90 depressie (N = 15) | 35.5 ± 10.4 | 29.1 ± 9.0 | 30.4 ± 9.8 |
| MAAS (N = 12)* | 57.4 ± 10.3 | 64.3 ± 9.7 | 66.3 ± 9.5 |
| PUL totaal (N = 15) | 28.8 ± 3.1 | 31.2 ± 4.9 | 31.1 ± 3.1 |
| PUL sociaal optimisme (N = 15) | 9.4 ± 1.7 | 10.2 ± 2.0 | 9.8 ± 1.8 |
| PUL autonomie (N = 15) | 19.4 ± 2.0 | 21.0 ± 3.7 | 21.3 ± 2.4 |
Ten slotte werd in de follow-up-meting met een aantal vragen onderzocht hoe de patiënten de MBCT-training evalueerden en in hoeverre ze nog steeds de in de training geleerde technieken toepasten. 13 van de 15patiënten (87%) waren tevreden met de duur van de training (8weken) en 2 van hen (13.3%) gaven aan dat een langere training hun voorkeur zou hebben. Het gemiddelde waarderingscijfer van de MBCT-training was 8.1 (SD = 1.0) op een schaal van 1 (zeer onbevredigend) tot 10 (zeer goed). Alle patiënten rapporteerden één of meerdere voordelen van de MBCT-training te ondervinden (zie tabel4).
| N | |
|---|---|
| Beter kunnen ontspannen | 13 |
| Accepteren van negatieve gedachten en emoties | 12 |
| Beter in staat afstand te nemen van negatieve gedachten en emoties | 8 |
| Minder angstklachten | 8 |
| Zelfverzekerder | 4 |
| Verbetering van stemming | 3 |
| Minder lichamelijke klachten | 3 |
Met uitzondering van één patiënt rapporteerden alle patiënten dat ze ten minste één van de volgende technieken tijdens de follow-up-periode hadden toegepast: 12patiënten (80.0%) waren de zitmeditatie blijven beoefenen, 8 (53.3%) beoefenden nog steeds de bodyscan en de drie minuten ademruimte, 7 (46.7%) pasten nog steeds de techniek toe om aangename gebeurtenissen te herinneren, 5 (33.3%) beoefenden de loopmeditatie en 3 (20.0%) beoefenden aandachtsgerichte yoga.
Discussie
Deze studie onderzocht het effect van MBCT in een groep patiënten met diverse angststoornissen of hypochondrie die ‘uitbehandeld’ waren wat betreft de cognitief-gedragstherapeutische behandeling van hun klachten. De deelnemers rapporteerden na de MBCT-training significant minder depressieve, angst- en algemene psychopathologische klachten, en significant meer draagkracht. De effect sizes waren echter over het algemeen klein en slechts 3 van de 35 patiënten (9%) toonden klinisch significante verbetering volgens de criteria van Jacobson en Truax (1991).
Tegen de verwachting in rapporteerden de deelnemers echter geen toename van mindfulness. Ook hing een toename van mindfulness niet samen met een afname van depressieve, angst- of algemene psychopathologische klachten, maar wel met een toename van draagkracht, in de zin van autonomie.
Op de lange termijn leken deze positieve veranderingen stand te
houden en de angstklachten zelfs nog wat verder af te nemen. Tevens werd er een tijdseffect op de MAAS gevonden, wat impliceert dat patienten meer mindful waren geworden van nameting tot follow-up.
De positieve veranderingen waren dus in het algemeen zeer bescheiden van omvang. Exploratief vonden wij echter aanwijzingen dat het effect van MBCT werd ‘gedrukt’ door de deelnemers met een OCS: waar de range van de effect sizes (in absolute waarden) uiteenliep van 0.16 tot 0.41 voor de gehele groep (zie tabel 1), bedroeg deze 0.06 tot 0.30 voor de OCS-patiënten en 0.31 tot 1.01 voor de patiënten met andere stoornissen, met — opvallend — het grootste verschil (0.06 versus 1.01) voor de veranderingen in mindfulness zoals gemeten met de MAAS (zie tabel 2). Deze resultaten suggereren dat OCS-patiënten, meer dan patiënten met andere stoornissen, vooral gebaat zijn bij meer gedragsmatige interventies, zoals exposure met responspreventie (Hoogduin & van Emmerik, 2015), dan bij een meer ervarings- en cognitief georiënteerde interventie als MBCT. Slechts een beperkt aantal studies, en dan voornamelijk casestudies en quasi-gerandomiseerde trials, hebben de effectiviteit van op mindfulness gebaseerde interventies onderzocht bij aanwezigheid van dwangproblematiek. Deze studies laten voorzichtige positieve effecten zien, maar dienen met grote voorzichtigheid geïnterpreteerd te worden (Hale, Strauss, & Taylor, 2013). Een recent uitgevoerde RCT, waarin 87 patiënten met OCS toegewezen werden tot een mindfulnesstraining of ontspanningstraining op basis van bibliotherapie, liet echter voor geen van beide interventies effect zien op de nameting (Cludius et al., 2015).
Deze studie kent een aantal methodologische beperkingen die nopen tot een terughoudende interpretatie van de bevindingen. Een zeer belangrijke beperking was dat de steekproef bestond uit een gelegenheidssample, waardoor er onvermijdelijk sprake is van selectiebias. Patiënten die door hun therapeut geschikt werden bevonden deel te nemen, werden voorgeselecteerd. Dit maakt het bijzonder lastig de resulaten te generaliseren. Met name bij de follow-up-meting was de groep klein en onderhevig aan selectie. Zo konden alleen patiënten uitgenodigd worden die nog ingeschreven stonden bij de afdeling. Deze patiënten hadden kennelijk nog te veel klachten om uitgeschreven te kunnen worden. Hoewel laagfrequent en niet op curatie gericht, zal hun klachtenniveau mogelijk toch gedeeltelijk beïnvloed zijn door hun deelname aan het nazorgprogramma. Het valt dus niet uit te sluiten dat de langetermijneffecten het resultaat zijn van een vervolgbehandeling. Ook was er geen controlegroep. De effecten van MBCT kunnen daarom niet zonder meer toegeschreven worden aan de MBCT-technieken per se. Zowel de wetenschappelijke vereiste van theoretische zuinigheid als het ontbreken van een significante toename van mindfulness op groepsniveau dwingen ons dan ook de gevonden klachtreducties met voorrang toe te schrijven aan aspecifieke therapiefactoren, zoals de sociale en structurerende aspecten van het wekelijks gedurende twee en een half uur bijeenkomen met een groep van acht lotgenoten. Ten vierde is de MAAS een nogal beperkte operationalisatie van het construct mindfulness. Dit ééndimensionele instrument meet slechts één aspect van mindfulness, te weten aandacht in het hier-en-nu, en laat andere belangrijke aspecten van mindfulness, zoals acceptatie van negatieve gedachten en gevoelens, buiten beschouwing. Mogelijk was er dus wel sprake van een toename van vooral deze andere aspecten van mindfulness, die evenwel gemist werd door de MAAS. Deze hypothese wordt ondersteund door het feit dat patiënten tijdens de follow-up rapporteerden dat MBCT hen vooral had geleerd negatieve gedachten en gevoelens beter te verdragen en te accepteren (zie tabel4). Ten vijfde werd bij de DSM-diagnostiek niet gebruikgemaakt van gestructureerde diagnostische interviews met bekende psychometrische eigenschappen, zoals het Structured Clinical Interview for DSM-IV Axis I Disorders (SCID I) of de MINI International Neuropsychiatric Interview (Lobbestael, Leurgans, & Arntz, 2011; van Vliet & de Beurs, 2007), en werd bij de na- en follow-up-meting uitsluitend gebruikgemaakt van zelfrapportagevragenlijsten. Tot slot was als gevolg van de steekproefselectie en het exploratieve karakter van de studie veel informatie over de
patiënten niet beschikbaar. Zo is onduidelijk of en welke medicatie patiënten slikten, hoe ernstig hun klachten waren en met welke duur bij aanmelding bij de polikliniek, of zij eerdere behandeling hadden gevolgd, enzovoort.
Dit onderzoek geeft een voorzichtige aanwijzing dat MBCT een verdere afname van klachten en toename van draagkracht lijkt te kunnen bewerkstelligen bij patiënten met langdurige angstige of hypondere restklachten na CGT, met uitzondering van OCD. Vervolgonderzoek is echter nodig om uit te kunnen sluiten of dat aspecifieke factoren een rol speelden in dit effect. Daarbij moet aan bovengenoemde beperkingen tegemoet worden gekomen door het onderzoek uit te voeren bij een grotere, diagnostisch homogenere en minder aan selectie onderhevige steekproef, gebruikmakend van multidimensionele vragenlijsten over mindfulness, zoals de Five Facet Mindfulness Questionnaire (FFMQ) (Baer, Krietemeyer, Toney, Smith, & Hopkins, 2006; de Bruin, Topper, Muskens, Bogels, & Kamphuis, 2012) en gestructureerde diagnostische interviews zoals de SCID-I (Lobbestael et al., 2011).
Referenties
Appelo, M. T. (2005). Positieve Uitkomsten Lijst (PUL): Handleiding. Nijmegen: Cure & Care Publishers.
Arrindell, W. A., & Ettema, J. H. M. (2003). Handleiding bij een multidimensionele psychopathologie-indicator. Lisse: Swets Test Publishers.
Baer, R. A., Krietemeyer, J., Toney, L., Smith, G. T., & Hopkins, J. (2006). Using self-report assessment methods to explore facets of mindfulness. Assessment, 13, 27-45.
Barnhofer, T., Crane, C., Hargus, E., Amarasinghe, M., Winder, R., & Williams, J. M. G. (2009). Mindfulness-based cognitive therapy as a treatment for chronic depression: A preliminary study. Behaviour Research and Therapy, 47, 366-373. doi: 10.1016/j.brat.2009.01.019
Brown, K.-W., & Ryan, R.-M. (2003). The benefits of being present: Mindfulness and its role in psychological well-being. Journal of Personality and Social Psychology, 84, 822-848.
Butler, A. C., Chapman, J. E., Forman, E. M., & Beck, A. T. (2006). The empirical status of cognitive-behavioral therapy: A review of meta-analyses. Clinical Psychology Review, 26, 17-31. doi: 10.1016/j.cpr.2005.07.003
Chiesa, A., Castagner, V., Andrisano, C., Serretti, A., Mandelli, L., Porcelli, S., & Giommi, F. (2015). Mindfulness-based cognitive therapy vs. psycho-education for patiënts with major depression who did not achieve remission following antidepressant treatment. Psychiatry Research, 226, 474-483. doi: 10.1016/j.psychres.2015.02.003
Cludius, B., Hottenrott, B., Alsleben, H., Peter, U., Schroeder, J., & Moritz, S. (2015). Mindfulness for OCD? No evidence for a direct effect of a self-help treatment approach. Journal of Obsessive-Compulsive and Related Disorders, 6, 59-65. doi: 10.1016/j.jocrd.2015.05.003
Cohen, J. (1992). A power primer. Psychological Bulletin, 112, 155-159.
Craigie, M. A., Rees, C. S., Marsh, A., & Nathan, P. (2008). Mindfulness-Based Cognitive Therapy for generalized anxiety disorder: A preliminary evaluation. Behavioural and Cognitive Psychotherapy, 36, 553-568. doi: 10.1017/s135246580800458x
de Bruin, E. I., Topper, M., Muskens, J., Bogels, S. M., & Kamphuis, J. H. (2012). Psychometric properties of the Five Facets Mindfulness Questionnaire (FFMQ) in a meditating and a non-meditating sample. Assessment, 19, 187-197. doi: 10.1177/1073191112446654
de Graaf, R., ten Have, M., Tuithof, M., & van Dorsselaer, S. (2013). First-incidence of DSM-IV mood, anxiety and substance use disorders and its determinants: Results from the Netherlands Mental Health Survey and Incidence Study-2. Journal of Affective Disorders, 149, 100-107.
de Graaf, R., ten Have, M., & van Dorsselaer, S. (2010). De psychische gezondheid van de Nederlandse bevolking. Nemesis-2: Opzet en eerste resultaten. Utrecht: Trimbos-instituut.
Finucane, A., & Mercer, S. W. (2006). An exploratory mixed methods study of the acceptability and effectiveness of Mindfulness-Based Cognitive Therapy for patients with active depression and anxiety in primary care. Bmc Psychiatry, 6, 14.
Hale, L., Strauss, C., & Taylor, B. L. (2013). The effectiveness and acceptability of mindfulness-based therapy for obsessive compulsive disorder: A review of the literature. Mindfulness, 4, 375-382. doi: 10.1007/s12671-012-0137-y
Harvey, A., Watkins, E., Mansell, W., & Shafran, R. (2004). Cognitive behavioural processes across psychological disorders: A transdiagnostic approach to research and treatment. Oxford: Oxford University Press.
Hofmann, S. G., & Smits, J. A. J. (2008). Cognitive-behavioral therapy for adult anxiety disorders: A meta-analysis of randomized placebo-controlled trials. Journal of Clinical Psychiatry, 69, 621-632.
Hoogduin, K., & van Emmerik, A. (2015). Cognitieve gedragstherapie bij de obsessieve-compulsieve stoornis binnen de Multidisciplinaire Richtlijn Angststoornissen. Directieve Therapie, 35, 295-314.
Jacobson, N. S., & Truax, P. (1991). Clinical significance: A statistical approach to defining meaningful change in psychotherapy research. Journal of Consulting and Clinical Psychology, 59, 12-19.
Kenny, M. A., & Williams, J. M. G. (2007). Treatment-resistant depressed patiënts show a good response to Mindfulness-based Cognitive Therapy. Behaviour Research and Therapy, 45, 617-625.
Kim, Y. W., Lee, S. H., Choi, T. K., Suh, S. Y., Kim, B., Kim, C. M., … Yook, K. H. (2009). Effectiveness of mindfulness-based cognitive therapy as an adjuvant to pharmacotherapy in patiënts with panic disorder or generalized anxiety disorder. Depression and Anxiety, 26, 601-606. doi: 10.1002/da.20552
Kingston, T., Dooley, B., Bates, A., Lawlor, E., & Malone, K. (2007). Mindfulness-based cognitive therapy for residual depressive symptoms. Psychology and Psychotherapy-Theory Research and Practice, 80, 193-203. doi: 10.1348/147608306×116016
Lamers, F., van Oppen, P., Comijs, H. C., Smit, J. H., Spinhoven, P., van Balkom, A. J., … Penninx, B. W. (2011). Comorbidity patterns of anxiety and depressive disorders in a large cohort study: the Netherlands Study of Depression and Anxiety (NESDA). The Journal of Clinical Psychiatry, 72, 341-348.
Lobbestael, J., Leurgans, M., & Arntz, A. (2011). Inter-rater reliability of the structured clinical interview for DSM-IV Axis I Disorders (SCID I) and Axis II Disorders (SCID II). Clinical Psychology & Psychotherapy, 18, 75-79. doi: 10.1002/cpp.693
Miller, J. J., Fletcher, K., & Kabat-Zinn, J. (1995). Three-year follow-up and clinical implications of a mindfulness meditation-based stress reduction intervention in the treatment of anxiety disorders. General Hospital Psychiatry, 17, 192-200.
Pollack, M. H., Otto, M. W., Roy-Byrne, P. P., Coplan, J. D., Rothbaum, B. O., Simon, N. M., & Gorman, J. M. (2008). Novel treatment approaches for refractory anxiety disorders. Depression and Anxiety, 25, 467-476. doi: 10.1002/da.20329
Ree, M. J., & Craigie, M. A. (2007). Outcomes following mindfulness-based cognitive therapy in a heterogeneous sample of adult outpatients. Behaviour Change, 24, 70-86.
Roemer, L., & Orsillo, S. M. (2003). Mindfulness: A promising intervention strategy in need of further study. Clinical Psychology-Science and Practice, 10, 172-178. doi: 10.1093/clipsy/bpg020
Schroevers, M. J., Nyklicek, I., & Topman, R. (2008). Validatie van de Nederlandstalige versie van de Mindfulness Awareness Schaal (MAAS). Gedragstherapie, 41, 225-240.
Segal, Z. V., Teasdale, J. D., Williams, J. M., & Gemar, M. C. (2002a). The mindfulness-based cognitive therapy adherence scale: Inter-rater reliability, adherence to protocol and treatment distinctiveness. Clinical Psychology & Psychotherapy, 9, 131-138. doi: 10.1002/cpp.320
Segal, Z. V., Williams, J. M., & Teasdale, J. D. (2002b). Mindfulness-based Cognitive Therapy for Depression. New York: Guilford Press.
Teasdale, J. D., Segal, Z., & Williams, J. M. G. (1995). How does cognitive therapy prevent depressive relapse and why should attentional control (mindfulness) training help? Behaviour Research and Therapy, 33, 25-39.
van Vliet, I. M., & de Beurs, E. (2007). The mini-International Neuropsychiatric Interview. A brief structured diagnostic psychiatric interview for DSM-IV en ICD-10 psychiatric disorders. Dutch Journal of Psychiatry, 49, 393-397.
