Samenvatting
In eerdere studies werd gevonden dat de aanwezigheid van comorbide as-II-persoonlijkheidspathologie geen negatieve invloed heeft op het effect van cognitieve gedragstherapie (CGT) voor as-I-stoornissen. In die studies werden as-II-diagnoses gesteld in gestructureerde interviews. In dergelijke interviews echter krijgen aanmerkelijk meer patiënten een as-II-diagnose dan wanneer een meer gebruikelijk ongestructureerd en open klinisch interview zou worden afgenomen. In deze studie gingen de auteurs na of er negatieve invloeden zijn van persoonlijkheidspathologie op behandeleffecten, als as-II-comorbiditeit in een open interview wordt gediagnosticeerd.
De gegevens waren afkomstig van 421 patiënten met als eerste diagnose vooral obsessief-compulsieve stoornis, paniek/agorafobie, depressie en eetstoornissen. Bij 289 van hen werd een as-II-diagnose gesteld. Alle 421 patiënten werden intramuraal behandeld in een kliniek voor gedragstherapie.
De uitkomsten waren identiek aan de gegevens uit studies waarin as-II-pathologie middels een gestructureerd interview werd vastgesteld. Patiënten met persoonlijkheidspathologie hadden aan het einde van de behandeling over het algemeen meer klachten dan mensen zonder as-II-diagnose, maar datzelfde verschil bestond ook al voor de behandeling en de afname in klachten was in beide groepen gelijk. Het patroon trad op bij de groep als geheel, maar ook bij de as-I-diagnostische subgroepen. Hoewel het intuïtief plausibel lijkt dat therapie-effecten negatief worden beïnvloed door as-II-comorbiditeit, lijkt dit niet het geval te zijn bij angststoornissen, depressie en eetstoornissen.
Inleiding
Er zijn allerlei redenen te verzinnen waarom patiënten die naast een psychisch probleem ook nog eens een persoonlijkheidsstoornis hebben, minder baat vinden bij psychologische behandeling. Alvorens die redenen op te sommen is het verstandig na te gaan of een en ander wel klopt: heeft therapie inderdaad minder effect bij personen met een comorbide persoonlijkheidsstoornis?
Begin jaren negentig van de vorige eeuw leek men die mening wel toegedaan. Reich en Vasile (1993) en Reich en Green (1991) zetten 38 studies op een rij en concludeerden dat patiënten met een angststoornis, depressie of drugverslaving minder opknapten, wanneer ze tevens een as-II-stoornis hadden.
Zeker wanneer het gaat om angst en depressie lijkt die conclusie echter voorbarig. Dreessen en Arntz (1993) en recenter Mulder (2002) wezen erop dat in veel van de studies alleen bepaald was hoe patiënten met en zonder een persoonlijkheidsstoornis eraan toe waren na de behandeling. Personen met een as-II-stoornis waren na therapie angstiger, depressiever enzovoort. Maar dat zegt niet zo veel, want dat waren ze misschien voor de behandeling ook al, en misschien was de vooruitgang wel gelijk. En inderdaad, wanneer de analyses worden beperkt tot studies die naast een nameting, ook een voormeting hadden, dan blijkt dat de vooruitgang van beide groepen even groot is. Eerder nog gaan mensen met een comorbide persoonlijkheidsstoornis meer vooruit (Dreessen & Arntz, 1998; Mulder, 2002). Ook waren in de eerdere studies (Reich & Vasile, 1993; Reich & Green, 1991) de as-II-diagnoses veelal gesteld in een open, klinisch contact in plaats van met een gestructureerd interview. Daartegen tekenden Dreessen en Arntz (1993) bezwaar aan, omdat de validiteit van open interviews niet bekend is.
Dat laatste moge zo zijn, wel is bekend dat interviewers in een open, klinisch gesprek aanmerkelijk minder as-II-pathologie vaststellen dan wanneer een gestructureerd interview wordt afgenomen, zoals de SCID-II (Widiger & Frances, 1987). Zo vonden Zimmerman en Mattia (1999) dat de diagnose borderline persoonlijkheidsstoornis bij een klinisch interview werd gesteld in 0,4% van de gevallen, terwijl dat percentage bij een gestructureerd interview opliep tot 14%. Dat maakt dus nogal wat uit.
Misschien leiden die gestructureerde interviews er wel toe dat er veel te snel een as-II-diagnose wordt toegekend. Wanneer er te veel lichte gevallen in de as-II-groep terechtkomen, gaan de ‘wel en niet as-II-groep’ erg op elkaar lijken en dat kan verschillen in therapie-effecten aan het oog onttrekken. Het is dus goed mogelijk dat patiënten met comorbide persoonlijkheidsstoornissen wel een slechtere therapieprognose hebben, wanneer de as-II-diagnose wordt gesteld in een open interview. Het huidige onderzoek had tot doel om dit na te gaan.
Clinici vinden gebrek aan effect van as-II-comorbiditeit moeilijk te geloven (Van Velzen & Emmelkamp, 1996) en maken zich zorgen over de generaliseerbaarheid van gegevens uit onderzoekscentra naar de reguliere gezondheidszorg. Het huidige onderzoek is gebaseerd op niet-gestructureerde, ‘open’ diagnostische interviews, zoals die regel lijken te zijn in de reguliere GGz-praktijk. De behandeling werd gegeven in een niet-academische kliniek. Als hier wel een negatief effect van as-II-comorbiditeit gevonden zou worden, zou dat belangrijk nieuws zijn. Indien echter ook hier geen effecten zouden optreden, zou dat de conclusies van Dreessen en Arntz (1998) en Mulder (2002) geloofwaardiger maken en zou de generaliseerbaarheid ervan empirisch zijn gedocumenteerd.
Methode
Patiënten
Bij het onderzoek werden 421 patiënten betrokken. Allen waren opgenomen in de Kliniek voor Gedragstherapie van het Vincent van Gogh Centrum in Venray. De gemiddelde leeftijd was 33 jaar (SD=9), 264 patiënten waren vrouw en de gemiddelde duur van de klachten was 10 jaar (SD=8). Geen van de patiënten had voldoende baat bij ambulante CGT en farmacotherapie. Iets meer dan de helft zat in de ziektewet of had een WAO-uitkering, 19% had een fulltimebaan, 11% werkte parttime en 13% was afhankelijk van het inkomen van de partner.
Van de 421 patiënten kregen er 289 één of meer as-II-diagnoses. Op grond van de as-I-diagnoses konden er vier subgroepen gevormd worden, die groot genoeg waren om afzonderlijke analyses mogelijk te maken.
Obsessief-compulsieve stoornis
Van de 165 obsessief-compulsieve patiënten hadden er 118 een persoonlijkheidsstoornis (PS): 1 paranoïde PS, 2 afhankelijke PS, 4 borderline PS, 32 obsessief-compulsieve PS en 79 met een PS niet anderszins omschreven (NAO).
Paniekstoornis met agorafobie
54 Patiënten hadden een paniekstoornis met agorafobie, van wie 36 met een PS: 8 met een afhankelijke PS en 28 met een PS-NAO.
Depressie
Veertig patiënten hadden als eerste as-I-diagnose depressie. Van hen hadden er 25 ook een PS: 1 borderline PS, 2 afhankelijke PS, 3 obsessief-compulsieve PS en 19 PS-NAO.
Eetstoornissen
Van de 42 patiënten met een eetstoornis leden er 14 aan anorexia nervosa, 16 aan bulimia nervosa en 12 aan een eetstoornis NAO. Van de 42 hadden 27 een PS: 2 obsessief-compulsieve PS, 7 borderline PS en 18 PS-NAO.
Behandeling
De behandeling duurde drie maanden, maar kon verlengd worden met drie keer een maand. Gemiddeld was de duur 127 dagen (SD=29). De behandeling was gebaseerd op individuele analyses van de klachten en bestond uit diverse technieken: verschillende exposurevarianten, cognitieve therapie, ontspanningsoefeningen, assertiviteitstraining, enzovoort. Regelmatig werd de CGT aangevuld met farmacotherapie, gezinstherapie, interpersoonlijke therapie en groepstherapie.
Assessments
As-II-diagnoses
Elke patiënt sprak bij de intake met twee ervaren clinici: een psycholoog-gedragstherapeut en een psychiater. Aanwezigheid en aard van de persoonlijkheidsstoornissen werden voorlopig vastgesteld op grond van dit gesprek en de verwijsdocumenten. De twee clinici spraken vervolgens met elkaar en stelden in overleg de definitieve diagnose. Er zijn geen gegevens over de interbeoordelaarsbetrouwbaarheid van de diagnoses, voorafgaand aan de patiëntenbesprekingen.
As-I-diagnoses
Net als de as-II-diagnoses, werden de as-I-diagnoses gesteld op basis van verwijsbrieven en de intakegesprekken.
Ernst van psychische klachten (algemeen)
Een algemene indruk van de ernst van de psychische klachten werd verkregen met de SCL-90 (Arrindell & Ettema, 2003).
Ernst van psychische klachten (specifiek)
Voor elk van de vier onderscheiden diagnostische as-I-subgroepen werd de ernst van de as-I-problematiek vastgesteld met een diagnosespecifieke vragenlijst.
De ernst van obsessief-compulsieve problematiek werd vastgesteld met behulp van de Inventarisatielijst Dagelijkse Bezigheden (IDB; Kraaimaat & Van Dam-Baggen, 1976); de ernst van paniek/agorafobie werd gemeten met de agorafobiesubschaal van de Fear Survey Schedule (Wolpe & Lang, 1964); intensiteit van depressieve symptomatologie werd afgeleid uit scores op de depressiesubschaal van de SCL-90 en ernst van de eetstoornissen werd gekwantificeerd met de Nederlandse Vragenlijst voor Eetgedrag (Van Strien, Frijters, Bergers, & Defares, 1986).
Resultaten
Bij een eerste analyse (1) werd de hele groep betrokken. Nagegaan werd of, ongeacht de as-I-diagnose, de vooruitgang op de SCL-90 minder was voor mensen met een as-II-diagnose, vergeleken met de met de mensen zonder as-II-comorbiditeit.
Vervolgens (2) werd dezelfde analyse van SCL-90-scores herhaald, maar nu afzonderlijk voor elk van de vier diagnostische subgroepen.
Tot slot (3) werd berekend hoe het zat met de ernst van diagnosespecifieke klachten: gingen mensen met persoonlijkheidsproblemen in dit opzicht minder vooruit dan mensen zonder as-II-diagnose?
Bovenstaande analyses gaan over groepsgemiddelden. De zeggingskracht daarvan is beperkt en belangrijk is te weten hoeveel
individuen nu echt flink zijn verbeterd. Een manier om vast te stellen of iemand klinisch is vooruitgegaan, is door na te gaan of de betrokkene, na behandeling, scores heeft die liggen binnen het bereik van twee standaarddeviaties van het gemiddelde van de bevolking (Jacobson & Truax, 1991). Normscores zijn voorhanden van de SCL-90 (Arrindell & Ettema, 2003), en voor de analyse van de SCL-90 wordt gemeld welk percentage van de patiënten voldoet aan de Jacobson en Truax-norm (1991) voor clinically significant improvement.
Het opdelen van de patiënten in subgroepen en het maken van berekeningen met verschillende lijsten zorgt ervoor dat er nogal veel statistische toetsen moesten worden uitgevoerd. Het risico wordt dan groot dat bevindingen significant lijken, terwijl ze eigenlijk op toeval berusten. Om die kans te verkleinen werd er streng getoetst. Het gebruikelijke significantieniveau van 5% werd gedeeld door het aantal variantieanalyses (8) dat werd uitgevoerd, waarna het te hanteren significantieniveau uitkwam op 0,05/8=0,00625.
(1) As-II-effecten en therapie-effecten op de SCL-90: de hele groep
Resultaten werden geanalyseerd met een variantieanalyse met als eerste hoofdfactor ‘Tijd’ (waren de scores na afloop lager dan voor de behandeling, ongeacht de aanwezigheid van as-II-problemen?). De tweede hoofdfactor was ‘Groep’ en een eventueel groepseffect geeft aan dat, ongeacht of je nu voor of na therapie meet, de ene groep hogere scores heeft dan de andere. De interactie van Tijd x Groep geeft aan of de daling in de scores in de ene groep groter is dan in de andere. De aan- of afwezigheid van zo’n interactie (gaan mensen zonder PS meer vooruit dan degenen met PS?) was de inzet van dit onderzoek.
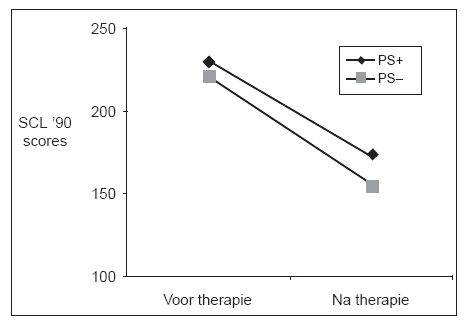
In Figuur 1 is te zien hoe het patiënten verging. Er was een hoofdeffect van Tijd (F=479.7; df=1,419; p<0.0001). De effect size, uitgedrukt als Cohen’s d was 1.06 en dat is substantieel. Na behandeling hadden de personen met een as-II-stoornis hogere SCL-90-scores, maar dat hadden ze voor therapie ook al: het groepseffect was significant (F= 8.9; df=1,419; p<0.005). De interactie tussen Tijd en Groep was niet significant: de patiënten met as-II-problemen knapten even sterk op (F=3.4; df=1,419; n.s.). Wel voldeden, na therapie, minder as-II-patiënten aan de norm van clinically improved (64%) dan niet-as-II-patiënten, van wie 79% gold als clinically improved.
(2) As-II-effecten en therapie-effecten op de SCL-90: diagnostische subgroepen
Het patroon in de data voor de subgroepen (obsessief-compulsieve stoornis, paniek/agorafobie, depressie en eetstoornis) is vergelijkbaar met dat van de gehele, omvattende groep. Er was een significant tijdseffect in alle groepen (F-waarden van 33.8 tot 174.5; alle p’s<0.0001) en de effect sizes (Cohen’s d) varieerden tussen de 0.96 en de 1.26. Simpel gezegd: patiënten gingen flink vooruit. Hoewel de groepen met as-II-comorbiditeit hoger scoorden, waren de hoofdeffecten voor Groep niet significant (F’s tussen de 0.9 en 3.1). Er was ook geen verschil in effect tussen de ‘wel en niet as-II-groepen’: beide gingen even sterk vooruit en de F-waarden van de interacties tussen Tijd en Groep varieerden tussen de 0.04 en 6.3. Die Tijd x Groep-interactie van 6.3 werd gevonden in de subgroep met depressieve patiënten. Hoewel dit niet significant was volgens het (strenge) criterium, kwam het wel in de richting (F=6.3; df=1,38; p=0.017).
| Aandoeningen | Met PS | Zonder PS |
| CET+ = CET gecombineerd met specifieke vaardigheidstraining gericht op omgaan met cravingCET++ = CET gecombineerd met specifieke vaardigheidstraining gericht op omgaan met craving en communicatievaardigheidstraining Z = Zelfrapportagge van craving; F = Fysiologische reactiviteit | ||
| Obsessief-compulsieve stoornis | 62% | 82% |
| Paniek/agorafobie | 72% | 78% |
| Depressie | 52% | 80% |
| Eetstoornissen | 56% | 78% |
Van de patiënten met een PS waren er in elk van de vier as-I-groepen minder clinically improved dan van de patiënten zonder PS. Het verschil was echter alleen significant bij depressieve patiënten die wel versus geen as-II-diagnose hadden (Chi 2=3.1; df=1; p=0.038).
(3) As-II-effecten en therapie-effecten op diagnostisch-specifieke maten
Het patroon in de data was identiek aan wat beschreven staat onder 2).
Ook op de diagnostisch-specifieke maten waren er sterke tijdseffecten: patiënten scoorden aanzienlijk lager na behandeling dan ervoor (F’s varieerden van 19.3 tot 157.4). Hoewel patiënten met as-II-problemen voor en na behandeling hoger scoorden op de diagnostisch-specifieke maten, waren die effecten niet significant (F’s varieerden tussen 0.3 en 3.5). De daling van de scores verliep parallel voor mensen met en zonder PS: de interacties waren geen van alle significant (F’s tussen 0.4 en 5.0).
Discussie
De behandeling was effectief. De effect sizes waren fors en goed te vergelijken met effect sizes uit gespecialiseerde klinieken. De verbetering stelde ook klinisch en op individueel niveau iets voor: van de in totaal 421 patiënten gold na afloop 68% (N=285) als clinically improved. Vooral gezien het feit dat het hier ging om (ambulant) uitbehandelde en therapieresistente patiënten is de bereikte vooruitgang opmerkelijk. Toegegeven, er was geen wachtlijstgroep of controlegroep met een alternatieve behandeling, maar het feit dat de klachten gemiddeld zo’n jaar of tien bestonden, maakt het onwaarschijnlijk dat spontaan herstel een rol van betekenis speelde in de vooruitgang die in een maand of vier werd geboekt. Welke precieze onderdelen van het behandelpakket verantwoordelijk waren is natuurlijk niet uit te maken. Psychotrope medicatie werd gestaakt of verminderd, en het lijkt redelijk de vooruitgang vooral toe te schrijven aan de diverse vormen van CGT.
Patiënten met een comorbide PS hadden evenveel baat bij de behandeling als patiënten zonder PS. Kennelijk geldt ook in de gewone, niet-academische GGz dat comorbide PS’s severity issues zijn. As-II-patiënten eindigen met hogere scores, maar beginnen daar ook mee en de netto verbetering is precies even groot. Tegengeworpen zou kunnen worden dat alleen kortetermijneffecten zijn onderzocht en dat as-II-patiënten eerder of meer zouden terugvallen. Dat zou inderdaad kunnen, maar waarschijnlijk is het niet. Dat wil zeggen: eerder onderzoek bij patiënten met angststoornissen en depressies laat een dergelijk patroon niet zien (Dreessen, Hoekstra, & Arntz, 1997; O’Leary & Costello, 2001; Van Gerwen, Delorme, Van Dyck, & Spinhoven, 2003). Overigens lijkt de posttherapieprognose van verslaafden met een PS wel somberder dan de prognose van verslaafden zonder PS (Verheul, Van den Brink, & Hartgers, 1998).
Vaststelling van de aan- of afwezigheid van een PS is een nogal grove wijze om een persoon te karakteriseren. Ook wanneer echter subtieler te werk wordt gegaan en persoonlijkheidstests worden uitgevoerd, ontstaat hetzelfde patroon. Voor de in dit artikel beschreven groep gold dat patiënten die hoog scoorden op de subschalen Inadequatie, Sociale Inadequatie, Rigiditeit, Verongelijktheid en Zelfgenoegzaamheid, na therapie meer klachten hadden, maar dat hadden ze voor behandeling ook en de verbetering was even groot (Van den Hout, Oomen, & Brouwers, 2005).
Hoe komt het dat stabiele persoonskenmerken, zoals de aanwezigheid van een PS of bepaalde persoonlijkheidstrekken, samenhangen met de ernst van as-I-klachten? Voor een aanzienlijk deel lijkt dit terug te voeren op ‘inhoudsoverlap’. Allerhande items uit persoonlijkheidstests komen in een iets andere gedaante ook voor bij tests voor as-I-problemen. En wie de DSM erop naslaat, zal zien dat erg veel eigenschappen die kenmerkend worden geacht voor verschillende persoonlijkheidsstoornissen, sterk verwant zijn aan as-I-klachten. Het severity effect van persoonlijkheidsstoornissen is dus deels een tautologie en de vraag hoe het komt dat de aanwezigheid van persoonlijkheidspathologie samenhangt met de ernst van as-I-problemen, is vergelijkbaar met de vraag hoe het komt dat rijkdom samenhangt met het bezit van geld.
Overigens is het severity effect niet beperkt tot psychologische behandeling, maar het treedt ook op bij negatieve gebeurtenissen. Eerder onderzochten wij de reacties van vrouwen op zwangerschapsverlies (Van den Hout, Engelhard, & Kindt, 2001). Voor het verlies waren de vrouwen onderverdeeld in een groep met hoge en een groep met lage neuroticisme-scores. Vrouwen met een hoge neuroticisme-score hadden na het zwangerschapsverlies meer stressklachten, maar dat hadden ze voor het zwangerschapsverlies ook al, en de lijnen van de twee groepen liepen parallel. Net als in Figuur 1, maar dan de andere kant op: van beneden naar boven. Klinisch en theoretisch is dat belangwekkend, maar hoe parallel die lijnen ook liepen, de vrouwen met een hoge neuroticisme-score hadden wel een grotere kans om na hun zwangerschap klachten van klinisch kaliber te krijgen en te voldoen aan formele criteria voor een psychische stoornis. Omgekeerd geldt in het huidige onderzoek dat patiënten met comorbide persoonlijkheidsstoornis weliswaar even sterk opknapten, maar dat ze er na de behandeling slechter aan toe waren dan de mede-as-I-patiënten zonder comorbide persoonlijkheidsstoornis. Van de laatste groep gold 79% als clinically improved en dat gold voor slechts voor 64% van de eerste groep. Voor zover de term prognose verwijst naar de verbetering, is er geen verschil tussen patiënten met en zonder as-II-stoornis. Voor zover de prognose verwijst naar de toestand na behandeling, is de verwachting ongunstiger voor patiënten met een as-II-stoornis. Een reviewer van dit artikel merkte op dat de titel van dit artikel evengoed had kunnen luiden: patiënten met een comorbide persoonlijkheidsstoornis zijn er na CGT slechter aan toe dan patiënten zonder persoonlijkheidsstoornis. Dit kan van belang zijn bij de voorlichting aan patiënten en een reden voor zorgverzekeraars om in geval van comorbide persoonlijkheidsstoornis royaler te zijn bij de vergoeding van behandelinspanningen.
De inzet van het huidige onderzoek was na te gaan of de behandeling van patiënten in de gewone, niet-academische gezondheidszorg negatief wordt beïnvloed door de aanwezigheid van in open interviews vastgestelde as-II-comorbiditeit. Kunnen eerdere bevindingen wel gegeneraliseerd worden?
Het antwoord is helder. In weerwil van voor de hand liggende intuïties zijn die as-II-problemen irrelevant voor het effect van CGT.
De kous is daarmee niet af en er is, hoe kan het anders, ruimte voor verder onderzoek. Men kan bijvoorbeeld nagaan of bepaalde as-I-/as-II-combinaties minder goede therapieresultaten voorspellen. Misschien levert dat wat op, maar gezien de robuustheid van de gevonden algemene verbanden lijkt die kans niet groot. Merk op dat achteraf navlooien van bijvoorbeeld de huidige dataset geen inzicht oplevert. Echt nieuwe hypotheses zouden nodig zijn, net als echt nieuwe datasets om die hypotheses op te toetsen. Uitdagender lijkt het inmiddels om te onderzoeken of de recente en veelbelovende pogingen om persoonlijkheidsstoornissen te behandelen, invloed hebben op de as-I-effecten: is de kans op clinical improvement van as-I-problemen groter bij comorbide as-II-patiënten, bij wie persoonlijkheidsstoornissen met enig succes zijn behandeld? Het risico op as-I-problemen hangt nauw samen met persoonlijkheidskenmerken, waarvan neuroticisme of negatieve affectiviteit wel de belangrijkste is. Die kenmerken zijn misschien genetisch overgedragen, maar daarmee nog niet onveranderbaar.
Allerlei pathogene psychologische mechanismen treden op bij verschillende as-I-stoornissen en lijken samen te hangen met ‘onderliggende’ persoonskenmerken. Zijn die kenmerken te veranderen door CGT? Bijvoorbeeld bij erg angstige kindertjes? Of door generieke CGT? Ontwikkeling van een soort psychologische SSRI lijkt de moeite waard.
Summary
Earlier studies found no negative impact of axis-II co-morbidity on effects of cognitive behaviour therapy for axis-I disorders. Note that in those studies axis-II diagnoses were made in structured interviews. In such interviews, more patients receive an axis-II diagnose than in open and unstructured clinical interviews. It was investigated whether axis-II pathology has a negative impact on treatment outcome, if axis-II pathology is diagnosed in an open and not a priori structured way.
Data came from 421 patients, mainly suffering from obsessive compulsive disorder, panic disorder/agoraphobia, depression and eating disorders. 289 Of the patients received an axis-II diagnosis. Treatment was given in an indoor setting.
Outcome data were identical to those from earlier studies, where presence of axis-II pathology was assessed in structured interviews. Patients with axis-II pathology had more axis-I complaints after treatment, but they had so too before treatment, and the drop in complaints was identical. The pattern emerged for the total group, but also for the axis-I diagnostic subgroups.
Though it may appear intuitively plausible that axis-II has a negative impact on outcome, this does not seem to hold true for the treatment of anxiety disorders, depression and eating disorders.
Referenties
Arrindell, W.A., & Ettema, J.H.M. (2003). SCL-90: Handleiding bij een multidimensionele psychopathologie-indicator. Lisse: Swets & Zeitlinger.
Dreessen, L., & Arntz, A. (1998). The impact of personality disorders on treatment outcome of anxiety disorders: best-evidence synthesis. Behaviour Research and Therapy, 36, 483-504.
Dreessen, L., Hoekstra, R., & Arntz, A. (1997). Personality disorders do not influence the results of cognitive and behaviour therapy for obsessive compulsive disorder. Journal of Anxiety Disorders, 11, 503-521.
Gerwen, L.J. van, Delorme, C., Dyck, R. van, & Spinhoven, P. (2003). Personality pathology and cognitive-behavioral treatment of fear of flying. Journal of Behavior Therapy and Experimental Psychiatry, 34, 171-189.
Hout, M A. van den., Brouwers, C., & Oomen, J.C.G.J. (2005). Gedragstherapie doet wat zij moet, de NPV niet. De Psycholoog, 40, 129-135.
Hout, M.A. van den, Engelhard, I., & Kindt, M. (2001) Zwangerschapsverlies, zenuwachtigheid en posttraumatische stress-problemen. Dth, 21, 3-14.
Jacobson, N.S., & Truax, P. (1991). Clinical significance: a statistical approach to defining meaningful change in psychotherapy research. Journal of Consulting and Clinical Psychology, 59, 12-19.
Kraaimaat, F.W., & Dam-Baggen, C.M.J. van (1976). Ontwikkeling van een Zelfbeoordelingslijst voor Obsessief-Compulsief Gedrag. Nederlands Tijdschrift voor de Psychologie, 31, 201-211.
Mulder, R.T. (2002). Personality pathology and treatment outcome in major depression: a review. American Journal of Psychiatry, 159, 359-371.
O’Leary, D., & Costello, F. (2001). Personality and outcome in depression: an 18 month prospective follow up study. Journal of Affective Disorders, 63, 67-78.
Reich, J.H., & Green, A.I. (1991). Effect of personality disorders on outcome of treatment. The Journal of Nervous and Mental Disease, 179, 74-82.
Reich, J.H., & Vasile, R.G. (1993). Effect of personality disorders on treatment outcome of Axis I conditions: An update. The Journal of Nervous and Mental Disease, 181, 475-484.
Strien, T. van, Frijters, J.E.R., Bergers, G.P.A., & Defares, P.B. (1986). The Dutch Eating Behaviour Questionnaire (DEBQ) for assessment of restrained, emotional, and external eating behavior. International Journal of Eating Disorders, 2, 295-315.
Velzen, C.J.M. van, & Emmelkamp, P.M.G. (1996). The assessment of personality disorder: implications for cognitive and behavior therapy. Behaviour Research and Therapy, 34, 655-668.
Verheul, R., Brink, W. van den, & Hartgers, C. (1998). Personality Disorders predict relapse in alcoholoc patients. Addictive Behaviors, 23, 869-882.
Widiger, T.A., & Frances, A. (1987). Interviews and inventories for the measurement of personality disorders. Clinical Psychology Review,
7, 49-75.
Wolpe, J., & Lang, P. (1964). A Fear Survey Schedule for use in behavior therapy. Behaviour Research and Therapy, 2, 27-30.
Zimmerman, M., & Mattia, J.I. (1999). Differences between clinical and research practices in diagnosing borderline personality disorder. American Journal of Psychiatry, 156, 1570-1574.
