DT-16-2-154.pdf 0.00 KB 587 downloads
De behandeling van een vrouw met hyperekplexia (pathologische schrikreflex) ...Samenvatting
Hyperekplexia is een aandoening waarbij patiënten last hebben van een pathologische schrikreflex. Stimuli, die bij gezonde personen geen reactie geven, ontlokken bij deze patiënten juist een heftige reactie, waarbij de controle over de spieren verloren gaat en de patiënten vallen. Een 47–jarige patiënte die aan deze aandoening lijdt, wordt behandeld met een gedragstherapeutisch programma bestaande uit relaxatie–oefeningen, interventies in de sequentie van gebeurtenissen en een training om haar lichamelijke instabiliteit te verminderen. Na de behandeling is patiënte in zoverre verbeterd dat zij kan voorkomen dat ze valt. Bij follow–up na zeven jaar zijn de resultaten behouden.
Inleiding
De gewone schrikreflex van mensen bestaat uit knipperen met de ogen, grimasseren, het buigen van het hoofd en de romp, het heffen van de schouders en het buigen van knieën en ellebogen (Andermann & Andermann, 1992). De heftigheid van de schrikreflex is afhankelijk van de aard van de stimuli die deze reflex kunnen opwekken – geluiden, lichtflitsen –, van de situatie waarin de stimuli optreden, en van de lichamelijke en geestelijke conditie van de persoon.
Patiënten met hyperekplexia reageren extreem op visuele, auditieve en/of proprioceptieve stimuli. Andermann en Andermann (1986) onderscheiden bij hyperekplexia (of ‘startle disease’) een ‘minor’ en ‘major’ variant. De ‘minor’ variant is een heftige schrikreflex waarbij de patiënt geheel verstijft (vgl. de uitdrukking: ‘verstijfd van schrik’). Bij de ‘major’ variant is de patiënt niet alleen stijf, maar hij verliest ook de controle over zijn lichaam en valt dan vaak op de grond, zonder zijn val met zijn armen te kunnen breken. Beide varianten nemen toe bij emotionele stress, vermoeidheid, nervositeit en de verwachting te kunnen schrikken. Alcohol, barbituraten en benzodiazepinen verminderen de ernst van het verschijnsel.
Joseph en Saint–Hilaire (1992) benoemen drie categorieën van excessieve schrikreacties:
- een primair pathologisch schriksyndroom, vaak familiair bepaald (vgl. Suhren et al., 1966; Ryan et al., 1992);
- een secundair pathologisch schriksyndroom, meestal ten gevolge van neurologische aandoeningen, zoals degeneratieve hersenziekten, het syndroom van Gilles de la Tourette (vgl. Kirstein & Silfverskiöld, 1958), maar ook na psychologische traumata zoals seksueel misbruik, traumatisering ten gevolge van agressie en bij een posttraumatische stress–stoornis;
- cultureel bepaalde schriksyndromen, zoals lëtha (Indonesië), mali mali (Filippijnen, Lapp–panic (Lapland) en ‘raging Cajuns’ in Louisiana (VS). Van belang is dat bij de lichte en de ernstige vorm van hyperekplexia het bewustzijn intact blijft. Patiënten die aan deze stoornis lijden vertonen soms ook andere neurologische verschijnselen, zoals nachtelijke spiertrekkingen (nachtelijke myoclonieën; Kurczynski, 1983), of een instabiele tred (Andermann et al., 1980; Sáenz–Lope et al., 1984). Recent onderzoek heeft aannemelijk gemaakt dat de schrikreflexen bij patiënten die somber of angstig zijn, heftiger zijn dan bij opgewekte mensen (Vrana et al., 1988; Bradley et al., 1988; Cook et al., 1991). Ook de oogknipperfrequentie neemt toe bij de spanning (Vrana & Lang, 1990).
De behandeling van een patiënte met hyperekplexia
Anamnese
Een 47–jarige patiënte meldt zich op een polikliniek psychiatrie van een algemeen ziekenhuis met de volgende klachten: bij schrik, lawaai, fel licht, plotselinge bewegingen van anderen, of vermoeidheid kan ze een tonische verkramping van de oogleden krijgen (blefarospasme) en een slap gevoel in haar knieën waarna ze valt. Ze kan haar armen niet bewegen om de val te breken. Enkele minuten blijft ze met een helder bewustzijn bewegingsloos op de grond liggen. Dan trekt het nare gevoel weg en kan ze zich weer bewegen. De klacht treedt in wisselende frequentie op en varieert afhankelijk van de confrontatie met de genoemde stimuli. Ze valt meerdere malen per week waarbij ze zich over het algemeen niet verwondt.
Naast deze klachten heeft patiënte last van coördinatieproblemen bij het lopen: ze slingert en raakt voorwerpen. Vermoeidheid gaat vooraf aan de coördinatieproblemen. Wanneer ze op dat moment geen rust neemt en doorloopt kan ze door een op dat moment optredende schrikreactie vallen. Door haar klachten is het voor haar moeilijk het huishoudelijk werk en het werk als verpleegkundige te verrichten. Met veel volharding probeert ze actief te blijven en dus neemt ze daarbij regelmatig het risico te vallen.
Haar moeder lijdt aan epilepsie. Omdat dementie in de familie voorkomt en patiënte het idee heeft dat haar geheugen achteruit gaat, heeft ze angst om dement te worden. Excessieve schrikreflexen komen niet in de familie voor.
Neurologisch onderzoek levert geen afwijkingen op. Het EEG en de hersenstamreflexen zijn normaal. Evenmin worden afwijkingen geconstateerd in bloed, nieren en leverfuncties. Als diagnose stelt de neuroloog: ‘blefarospasme en een lichte vorm van hyperekplexia’. Hij schrijft haar clonazepam (3 × 0,5 mg) voor waarna de schrikreacties enigszins afnemen. Valpartijen komen nog steeds voor.
De klachten zijn acht jaar voor de aanmelding ontstaan in aansluiting op een zeer moeilijke periode in haar leven: haar zoon was overleden en haar man was werkeloos geworden. Patiënte was moe en overbelast. Wegens het overlijden van haar zoon is patiënte in psychotherapie geweest. In de loop der tijd zijn de schrikreflexen verergerd waardoor het voor haar steeds moeilijker wordt haar werk en het huishouden vol te houden.
Als uitgangspunt voor de behandeling wordt ervoor gekozen haar te leren op de aanvallen te anticiperen en tijdig te ontspannen. Tevens zal worden getracht met behulp van hypnose schrikreflexen te provoceren en patiënte een interventietechniek te leren om te voorkomen dat ze op de grond valt. Bij de behandeling wordt ervan uit gegaan dat het om een organisch lijden handelt.
Metingen
Dagelijks geeft patiënte haar klachten weer op een vier–puntsschaal. Voor de klachten aan haar benen gelden de volgende omschrijvingen: 0 = geen last; 1 = geringe last; 2 = zo veel last dat patiënte moet gaan zitten; 3 = vallen. De spasmen aan de ogen worden ook op een vier–puntsschaal geregistreerd. Het beloop wordt weergegeven in figuur 1. Daarnaast wordt de SCL–90 afgenomen als maat voor de psychopathologie (Arrindell & Ettema, 1986). Bij aanvang van de therapie scoort patiënte 139. Dat houdt in dat zij iets hoger scoort dan gezonde mensen en zeer veel lager dan poliklinische psychiatrische patiënten.
Beloop
De behandeling neemt een periode van 14 maanden in beslag, waarin 16 therapiezittingen plaatsvinden. Als eerste leert patiënte een algemene ontspanningsoefening bestaande uit progressieve spierrelaxatie en een ademhalingstechniek. Met behulp van een audiobandje, waarop de instructie voor de ontspanningsoefeningen staan, oefent ze dagelijks. Vervolgens wordt de oefening in de praktijk toegepast. Patiënte wordt gevraagd om te gaan zitten wanneer zij de nare gevoelens in haar been opmerkt en de ontspanningsoefeningen uit te voeren.
Ook wordt hypnose gebruikt. Er wordt een poging gedaan om de klachten op te roepen met als doel patiënte controle over haar klachten te geven. In trance concentreert patiënte zich op de laatste keer dat zij de schrikreflex vertoonde en viel. Het lukte om de klachten op te roepen waarna gesuggereerd werd dat na enige tijd de klachten zouden verdwijnen. Patiënte vindt deze procedure beangstigend en wijst haar af.
De coördinatieproblemen van patiënte wordt geïnventariseerd. Ze heeft moeite met snelle draaibewegingen en bewegingen waarvoor kracht nodig is. Deze bewegingen worden getraind met behulp van een oefenprogramma, zoals lopen langs een lijn en omdraaien, achteruit lopen langs een lijn, de knieën heffen en het leren op één been te staan.
De sociale situatie van patiënte wordt besproken. Ze vindt het moeilijk om haar werk vol te houden. Haar echtgenoot heeft al eerder gezegd dat hij vindt dat patiënte, tot op het onverantwoordelijke toe, doorgaat met haar activiteiten. Het werk is eigenlijk al lange tijd te zwaar voor haar, beseft patiënte, en ze besluit in de zevende maand van de behandeling zich ziek te melden. Ze belandt in de ziektewet en ze wordt afgekeurd.
In de tiende maand van de behandeling wordt de clonazepam geleidelijk verminderd. Gedurende de vermindering is er een toeneming van de klachten te zien (zie figuur 1
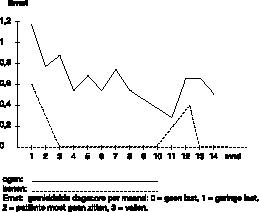
).
Resultaat
Na de behandeling zijn de spasmen aan de ogen verdwenen. Patiënte vertelt dat ze zich beter kan concentreren en niet langer chronisch vermoeid is. Ze kan weer lezen en puzzelen en het sporten gaat beter. In een drukke omgeving blijft het evenwel moeilijk zich te concentreren. De problemen met haar benen, stelt patiënte, zijn voor 50 procent verdwenen. Ze valt vrijwel niet meer. Patiënte zegt dat ze heeft geleerd om ‘alles goed te plannen en rustig aan te doen. Ik moet niet te veel mensen tegelijk uitnodigen en niet te veel willen doen’.
De score op de SCL–90 is voor en na de behandeling globaal gelijk, namelijk 139 en 135. Beide scores liggen iets boven het gemiddelde voor gezonde personen en zijn zeer laag in vergelijking met poliklinische psychiatrische patiënten (Arrindell & Ettema, 1986).
Follow–up
Na zeven jaar vindt een telefonische follow–up plaats. Patiënte meldt dat het goed met haar gaat. Ze is verder verbeterd, nadat de neuroloog haar Sinemet (3 × daags 275 mg) heeft voorgeschreven. Sinemet is een antiparkinsonmiddel (carbidopa en levidopa). Terugkijkend op de therapie vertelt ze dat de acceptatie van de klachten erg belangrijk is geweest, omdat dit haar de mogelijkheid heeft gegeven om er op een goede manier mee om te gaan. Inspannende activiteiten moet ze nog steeds van te voren plannen en ze moet voldoende rust nemen. Ze valt niet meer. Soms ‘bevriest’ ze nog wel en kan ze pas na enkele seconden weer op gang komen. Alleen bij zeer hevige schrik of ernstige vermoeidheid heeft ze last van spasmen in de ogen. Ze heeft het gevoel gekregen dat ze invloed op haar klachten kan uitoefenen en dat heeft haar zelfvertrouwen doen terugkeren.
Slot
Spasmen van de uitwendige oogspieren worden blefarospasme genoemd en gerangschikt onder de focale dystonieën (Marsden, 1976).
In een aantal casuïstische mededelingen wordt succes, behaald met gedragstherapie, gemeld. Veel waardering bestaat er bij neurologen voor deze benadering niet. In twee standaardwerken over deze stoornissen wordt, behalve een terloopse opmerking, geen aandacht besteed aan psychotherapie (Jankovic & Tolosa, 1988; Fahn et al., 1988).
Neurologische aandoeningen als blefarospasme en hyperekplexia zijn, om het zo maar uit te drukken, stimulusgevoelig. Ze worden beïnvloed door spanningen, vermoeidheid, overbelasting, schrik, fel licht of harde geluiden. De centrale gedachte bij de behandeling van deze patiënten was, dat geprobeerd moest worden om de klachten te reduceren door vermindering van spanning en vermoeidheid. Het is bekend dat het toenemen van dit soort verschijnselen de klachten doet toenemen.
De vraag wat uiteindelijk heeft bijgedragen tot de verbetering, is niet zo goed te beantwoorden. De beïnvloeding van de chronische vermoeidheid door op te houden met werken lijkt van belang. Ook de mogelijkheid voor patiënte zich beter te ontspannen lijkt een gunstige uitwerking gehad te hebben. De onderbreking van de gedragsketen van vermoeidheid, naar gevoel in de benen, plotseling stimulus en vallen zodra patiënte dat vervelende gevoel in de benen kreeg, lijkt eveneens van belang. De verbetering was al ingetreden voordat patiënte het middel Sinemet kreeg. Toch schrijft patiënte verdere verbetering aan dit middel toe, hoewel een van de bijwerkingen blefarospasme is.
Patiënte zelf schrijft de verbetering toe aan de positieve opvang en de opvatting, dat de klacht een lichamelijke oorzaak had. Ze voelde zich begrepen. Dat heeft een verbetering van haar zelfrespect tot gevolg gehad. Dit tezamen met de mogelijkheden die ze leerde om invloed uit te kunnen oefenen waren voor haar van cruciaal belang voor de verbetering.
Psychopatologie leek bij deze patiënte geen rol te spelen. De licht verhoogde score op de SCL–90 kan gezien worden als een gevolg van het leven met een ziekte. Ook patiënten met hernia, de ziekte van Parkinson, of mensen die een operatie ondergaan zijn in geringe mate depressiever en angstiger dan gezonde personen (Jahanshahi & Marsden, 1988; Cockburn, 1971; Naber et al., 1986).
Summary
Hyperekplexia is an ailment in which patients suffer from a pathological startle reflex. Stimuli which do not evoke responses in healthy subjects, elicit a forceful reaction in these patients. They sometime lose their muscle control and the patients tumble on the floor. The treatment of a 47–year–old woman is described. She is treated with a behavioural programm, which includes relaxation exercises, interventions in the sequence of events and a training to reduce her physical instability. After treatment the patient is improved. She can prevent falling down. At seven years follow–up the results are retained.
Referenties
Andermann, F., & Andermann, E. (1986). Excessive startle syndromes: Startle disease, jumping and startle epilepsy. In: S. Fahn, C.D. Marsen, & M. van Woert, Advances in neurology, vol. 43, myoclonus. New York: Raven Press.
Andermann, F., & Andermann, E. (1992). Startle disease. In: A.B. Joseph, & R.R. Young (eds.), Movement disorders in neurology and psychiatry (pp. 493–498). Boston: Blackwell Scientific Publications.
Andermann, F., Keene, D.L., Andermann, E., Quesney, L.F. (1980). Startle disease or hyperekplexia, further delineation of the syndrome. Brain, 103, 985–997.
Arrindell, W.A., & Ettema, J.H.M. (1986).
SCL–90, handleiding bij een multidimensionale psychopathologie indicator. Lisse: Swets & Zeitlinger.
Bradley, M.M., Cuthbert, & Lang, P.J. (1988). Lateral presentation of acoustic startle stimuli in a varying affective foreground. Psychopathology, 25, 436.
Cockburn, J.J. (1971). Spasmodic torticollis: A psychogenic condition? Journal of Psychosomatic Research, 15, 471–477.
Cook, E.W., Hawk, L.W., Davis, T.L., & Stevenson, V.E. (1991). Affective individual differences and startle reflex modulation. Journal of Abnormal Psychology, 100, 5–13.
Fahn, S., Marsden, C.D., & Calne, D.B. (1988). Classification and investigation of dystonia. In: C.D. Marsden, & S. Fahn (eds.), Movement disorders 2, London: Buttersworth.
Jahanshahi, M., & Marsden, C.D. (1988). Personality in torticollis: A controlled study. Psychological Medicine, 18, 375–387.
Jankovic, J., & Tolosa, E. (eds.), (1988). Parkinson’s disease and movement disorders. Baltimore/Munich: Urban & Schwarzenberg.
Joseph, A.B., & Saint–Hilaire, M.H. (1992). Startle syndrome. In: A. B. Joseph, &R.R. Young (eds.), Movement disorders in neurology and psychiatry (pp. 487–493). Boston: Blackwell Scientific Publications.
Kirstein, L., &Silverskiöld, B.P. (1958). A family with emotionally precipitated ‘drop seizures’. Acta Psychiatrica Scandinavia, 33, 471–476.
Kurscynski, T.W. (1983). Hyperekplexia. Archives of Neurology, 40, 246–248.
Marsden, C.D. (1976). Blepharospasm–oromandibular dystonia syndrome (Brueghel’s syndrome), a variant of adult–onset torsion dystonia? Journal of Neurology, Neurosurgery &Psychiatry, 39, 1204–1209.
Naber, D., Weinberger, D.R., Bulinger, M., Polsby, M., Chase, T.N. (1986). Torticollis spasmodicus, eine Untersuchung zu Symptomatik, Verlauf, Familienanamnese und Psychopathologie. Der Nervenartzt, 57, 238–243.
Ryan, S.G., Sherman, S.L., Terry, J.C., Sparkes, R.S., Torres, M.C., & Mackey, R.W. (1992). Startle disease or hyperekplexia: Respons to clonazepam and assignment of the gene (STHE) to chromosome 5q by linkage analysis. Ann. Neurology, 31, 663–668.
Sáenz–Lope, E., Herranz–Tanarro, F.J., Masdeu, J.C., & Chacón Peña, J.R. (1984). Hyperekplexia: A syndrome of pathological startle responses. Ann. Neurology, 15, 36–41.
Suhren, O., Bruyn, G.W., & Tuynman, J.A. (1966). Hyperekplexia – a hereditary startle syndrome. Journal of Neurological Sciences, 3, 577–605.
Vrana, S.R., Spence, E.L., & Lang, P.J. (1988). The startle probe response: A new measure of emotion? Journal of Abnormal Psychology, 97, 487–491.
Vrana, S.R., & Lang, P.J. (1990). Fear imagery and the startle–probe reflex. Journal of Abnormal Psychology, 99, 189–197.
