DT-16-4-316.pdf 629.97 KB 636 downloads
Directieve interventies bij zogeheten ‘uitbehandelde’ patiënten ...Samenvatting
Het zogeheten uitbehandeld zijn van psychiatrische patiënten verwijst doorgaans naar stagnatie in de behandeling.Deze stagnatie kan niet alleen worden toegeschreven aan eigenschappen van de patiënt. Demoralisatie van de behandelaar speelt ook een rol. Uitbehandeld zijn wordt bevorderd door behandeldoelstellingen die niet goed aansluiten bij de wensen en mogelijkheden van de patiënt en door ontsporing van de werkrelatie. Een meer precieze afstemming van de behandeldoelen – eventueel geformuleerd als revalidatiedoelstelling – op de mogelijkheden van de patiënt kan bijdragen aan het voorkomen van een impasse in de behandeling. Recente inzichten op het terrein van de cognitieve gedragstherapie bij psychotische stoornissen en ernstige persoonlijkheidsstoornissen leveren niet alleen een technische bijdrage aan de behandeling, maar ook aan de bestrijding van de demoralisatie van de behandelaars. De toegenomen aandacht voor het hanteren van de werkrelatie draagt ook bij aan de preventie van het uitbehandeld zijn.
Omdat ik gedurende wat langere tijd in het buitenland verbleef, is de organisatie van deze conferentie zo vriendelijk geweest een titel voor mijn voordracht te verzinnen. Dat is plezierig, want dan weet je meteen waarover je moet spreken en in dit geval helpt het bij de opening van mijn verhaal. Want het predikaat ‘uitbehandelde patiënten’ is erg ongelukkig. In de letterlijke zin zou het gaan om patiënten die aan het behandelen zijn geweest, en daarmee klaar zijn of er om andere redenen mee gestopt zijn. Het zou dan gaan om mislukte of succesvolle zelfhulp. Dat is natuurlijk allemaal onzin, want iedereen voelt wel aan dat het om
behandelaren gaat die uitbehandeld zijn. Ook dan weer de vraag of ze uitbehandeld zijn omdat de patiënt genezen is of omdat de behandelaar er geen zin meer in heeft. In de praktijk gaat het om patiënten die niet voldoende of helemaal niet zijn opgeknapt, maar de notie dat de behandelaar geen zin meer heeft is te eenvoudig. Waarom zijn de behandelaren uitbehandeld en om wat voor patiënten gaat het hier? Dat zijn de vragen die ik in mijn bijdrage stel en probeer te beantwoorden.
Ik neem aan – zonder onderzoek overigens – dat de uitbehandelde patiënten in diagnostisch opzicht een nogal bonte verzameling zullen zijn. In mijn bijdrage beperk ik me echter in hoofdzaak tot psychotische en persoonlijkheidsstoornissen. Bij de persoonlijkheidsstoornissen gaat het vooral om de cluster–
A–stoornissen – de vreemde mensen, paranoïde, schizoïde, of schizotypisch, en de borderline–stoornis uit cluster
B. Deze beperking berust enkel op de reden dat ik daar ruime ervaring mee heb. Het beloop van stemmings– en angststoornissen is overigens ook wat minder gunstig dan tien jaar geleden werd aangenomen; dat maakt dat uitbehandeld zijn ook bij deze diagnostische categorieën wel voor zal komen. Ook medicamenteuze interventies worden niet besproken, hoewel ook hier de belangstelling toeneemt voor de zogenoemde therapie–resistentie.
Waarom zijn de behandelaren uitbehandeld?
Grofweg zijn er twee belangrijke redenen om een niet–succesvolle behandeling af te breken. ‘Afbreken’ is een optimistische formulering, want in de praktijk gaat het bij ‘uitbehandelde patiënten’ om het verzanden van de behandeling. Ook een doorverwijzing waar geen idee aan ten grondslag ligt, is een mogelijkheid deze behandelingen af te sluiten.
De eerste reden heeft te maken met de doelstelling van de behandeling. De patiënt is uitbehandeld omdat de doelstellingen van de behandeling niet zijn gerealiseerd. De oplossing voor dit probleem ligt nogal voor de hand: de therapeut moet de doelstellingen bijstellen, meestal in ‘neerwaartse’ richting. Deze voor de hand liggende oplossing blijkt in de praktijk niet zo makkelijk. Deze weg wordt bemoeilijkt door een coalitie van de ambities van de therapeuten en de hoop en illusies van de patiënten.
In grote lijnen is er echter de laatste tien jaar sprake van een belangrijke verschuiving in het denken over de rol van de geestelijke gezondheidszorg in het begeleiden van patiënten met langdurige aandoeningen. Het invaliditeitsmodel en het rehabilitatiemodel hebben aan invloed gewonnen (zie bijv. Apello 1995 voor een beknopt overzicht). Men gaat hierbij uit van psychiatrische invaliditeit die zich uit in verlies van sociale rollen en in gebrek aan sociale competentie. De rol van de hulpverlening – veelal revalidatie of rehabilitatie genoemd – bestaat uit het helpen van patiënten bij het leren omgaan met de handicap, het aanleren van vaardigheden of het creëren van protheses die de tekorten van de patiënt compenseren. Het bestrijden van psychopathologie kan niet achterwege blijven, maar staat toch veel minder op de voorgrond. We komen het oude model van de draaglast en draagkracht uit de sociale psychiatrie weer in andere bewoordingen tegen.
Hoewel het onzinnig is om klakkeloos therapiedoelstellingen door revalidatiedoelstellingen te vervangen, moet gezegd worden dat bij veel uitbehandelde patiënten een dergelijke accentverschuiving veel soelaas kan bieden. In de bekende studie over vraag en aanbod in de Riagg, komen de onderzoekers tot de conclusie dat ‘Hulpverleners zich vooral de taak van behandelaar toedichten, en in die hoedanigheid bij voorkeur naar aangrijpingspunten en resultaten zoeken op het niveau van het individuele psychische functioneren van de cliënt. Naarmate dit minder goed mogelijk is, wordt hun perspectief minder optimistisch, vager, en verloopt de hulpverlening moeizamer en ongerichter. Met name wanneer de cliënt minder “therapie–ontvankelijk” en meer “ontspoord” is, meer psychopathologie vertoont en meer sociale problemen heeft, leidt dit ertoe dat de hulpverlening minder intensief en ook nogal eens minder effectief wordt’ (Van Hoof & Van der Sande, 1994, p. 139).
Het kost niet veel voorstellingsvermogen om een aantal van dergelijke behandelingen te zien stranden. Nogmaals: het is niet mijn bedoeling alle patiënten met angsten, depressies en dwangstoornissen te behandelen als chronische schizofreniepatiënten, maar het kiezen van een meer steunende behandeling die vooral gericht is op het terugwinnen van sociale rollen en het leren leven met psychische kwetsbaarheid, hoeft niet altijd een tweede keus te zijn.
Recente ontwikkelingen op het gebied van de cognitieve gedragstherapie zijn hoopgevend voor patiënt met psychotische stoornissen (zie Fowler et al., 1995, en Chadwick et al., 1996, voor een overzicht, en Apello, 1994, en Van der Gaag, 1995, voor voorbeelden). Het gaat hier om interventies gericht op het verminderen of beter hanteerbaar maken van wanen en hallucinaties. De qua methodologie en omvang beperkte effectiviteitsstudies geven aanwijzingen voor het klinisch nut van deze therapievorm. Het effect moet eerder gezocht worden in de toename van de zelfcontrole en verbetering van de ‘coping’ dan in het substantieel verminderen van de symptomen.
Hoewel de effectiviteit van deze therapie dus nog niet geheel duidelijk is, vind ik de berichten toch hoopgevend, omdat het om symptomen gaat waar behandelaars – in ieder geval in psychotherapeutisch opzicht – toch met lege handen stonden. Ik heb er zelf wel mijn twijfels over of de resultaten specifiek aan de cognitieve en gedragsinterventies mag worden toegeschreven. Zou het niet veel meer gaan om de aspecifieke elementen van dergelijke behandelingen’. Er wordt meer met de patiënt overlegd en meegedacht over het hanteren van onhanteerbare symptomen; daar kan veel goeds van uitgaan, zo leert de dagelijkse praktijk. Bovendien levert de ontwikkeling van een dergelijke methodiek ook een bijdrage aan het bestrijden van de demoralisatie van de hulpverleners zelf; ook daaraan bestaat bij de behandelaars van de ‘uitbehandelde patiënten’ behoefte.
Nog een laatste opmerking over het nut van het revalidatiedenken in de psychiatrie.
In het denken over langdurige psychiatrische problematiek neemt het begrip rouw een centrale plaats in (Apello, 1995). Voorheen liet men de persoon en de stoornis nogal eens samenvallen. Men sprak over schizofrenen, depressieven en psychopaten. Nu is een onderscheid tussen de stoornis en de persoon weer meer gebruikelijk. Daarnaast is duidelijk geworden dat de patiënt niet passief is ten opzichte van zijn of haar symptomen of aandoening. We gaan er nu van uit dat het verlies van illusies, ambities en capaciteiten, dat een psychiatrische stoornis met zich mee kan brengen, rouw veroorzaakt. Veronachtzaming van deze rouw geeft foute beslissingen in de behandeling; het leidt tot overhaaste trainingsprogramma’s en interventies gericht op het gedrag van de patiënt, zonder de beleving van de patiënt aan te spreken (zie ook Apello & Woonings, 1995).
Kortom: uitbehandeld zijn heeft nogal eens te maken met een slechte aansluiting van de doelstelling van de behandeling op de vraag en de mogelijkheden van de patiënt. Overigens is het gebruik van de hulpvragenlijst, zowel bij de start van de behandeling als bij evaluaties van de voortgang, een goed hulpmiddel bij het overleg tussen de behandelaar en de patiënt.
Werkrelatie
Een tweede belangrijke achtergrond van het uitbehandeld–zijn is relationeel. Het is in de therapie niet gelukt een vruchtbare werkrelatie met de patiënt te vestigen en te onderhouden.
In het anticiperen op vastgelopen behandelingen en in supervisie, zijn de op figuur 1
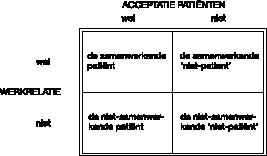
1
Typologie volgens
Harris en Bachrach (1988) .
gepresenteerde kwadranten vaak behulpzaam geweest.
De dimensie werkrelatie wordt hier afgezet tegen de dimensie acceptatie van de patiëntenrol. Zo ontstaan vier kwadranten die een typologie van patiënten en hun behandelproblemen representeren.
Het bovenste kwadrant links (de samenwerkende patiënt) blijft hier onbesproken. Dat zijn de patiënten die iedereen het liefst ziet komen, en die niet zoveel moeilijkheden opleveren omdat congruent overleg over de wensen van de patiënt en de behandelmogelijkheden goed mogelijk is.
Bij de ‘samenwerkende niet–patiënt’ is van belang dat de hulpverlener niet de eis stelt dat de patiënt eerst het ‘patiëntschap’ erkent, alvorens behandeling plaats kan vinden. Ook deze groep patiënten wordt hier niet verder besproken. De ‘niet–samenwerkende niet–patiënt’ zoekt doorgaans geen hulp en is dus weinig in de spreekkamers van de behandelaars te vinden. Deze patiënten zijn het onderwerp van de zogenoemde bemoeizorg, die ook niet verder besproken zal worden (zie
Henselmans, 1993).
Vanuit het ‘uitbehandeld zijn’ is de ‘niet–samenwerkende patiënt’ interessant. Deze mensen melden zich wel voor behandeling, maar de behandeling wil vaak niet vlotten. Veelal zijn deze patiënten voorzien van een
AS–2–diagnose, in de regel de borderline–persoonlijkheidsstoornis. Ook voor deze patiënten zijn recente behandelinzichten – het gaat eigenlijk vaak meer om bejegeningsinzichten – stimulerend.
Allereerst het ‘relationship–management’ van
Dawson en MacMillan (1993). Deze auteurs geven een groot aantal richtlijnen voor de omgang met eventueel automutilerende en suïcidale borderline–patiënten. Aanvankelijk was het idee om, als de werkrelatie bevredigend was, te starten met therapie, maar geleidelijk vatte het idee post dat dit proces van totstandkoming zelf de therapie was. Het voert te ver om deze ‘behandeling’ – de auteurs spreken van ‘no treatment treatment’ – uitgebreid te bespreken. Het komt er ongeveer op neer dat de therapeut een erg neutrale, welwillende positie inneemt ten opzichte van suïcidedreiging, manipulatie, en vooral probeert te voorkomen dat de behandeling ongewild pathologie versterkt. Hoewel het element van krachtmeting wel aanwezig is, is de bejegening nergens bestraffend of kwetsend.
De strekking van de inzichten van Dawson en McMillan komen goed tot uiting in de volgende richtlijnen:
- berokken geen schade;
- verminder chaos en maak een einde aan de verstoorde verhouding tussen de patiënt en de voorzieningen voor gezondheidszorg;
- overweeg therapie.
Dialectische gedragstherapie
Hoewel de dialectische gedragstherapie van Linehan veel overeenkomsten vertoont met het bovenstaande, biedt men bij deze therapievorm veel meer training en oefening aan. Maar ook hier is de volgorde van de doelstellingen van de therapie:
- verminderen van suïcidaal gedrag;
- verminderen van therapieverstorend gedrag;
- verminderen van gedrag dat de kwaliteit van leven verstoort;
- versterken van gedragsvaardigheden.
Pas daarna komen verhogen van het zelfrespect en eventuele traumabehandeling aan bod. De gehele behandeling is zeer gedetailleerd beschreven (
Linehan, 1993), en in onderzoek succesvol gebleken. Ook dit is een benadering die erg ordenend werkt ten opzichte van de therapeut en daarom alleen al behulpzaam kan zijn. Het moet gek gaan wil er op het volgende
Dth–congres geen uitgebreide presentatie van deze therapievorm plaatsvinden.
Directieve therapie en directieve beweging
De uitgangspunten van de directieve therapie zijn ten dele adequaat voor ‘uitbehandelde’ patiënten met langdurige stoornissen. Dit geldt onverkort voor de meer theoretische uitgangspunten: de nadruk op het belang van de algemene therapiefactoren en het eclecticisme. Ook het pragmatisme is mijns inziens welkom en onvermijdelijk. Bij de meer praktische uitgangspunten – recentelijk nog eens beknopt uiteengezet door Richard van
Dyck (1994) – zijn enkele accentverschuivingen op zijn plaats. Ik zal aan deze uitgangspunten refereren bij de twaalf richtlijnen voor het voorkomen van ‘uitbehandeld–zijn’ die ik hier graag presenteer. Het geven van adviezen en richtlijnen is nu eenmaal een principe van de directieve therapie waar ik me graag aan hou. De richtlijnen zijn niet allemaal even nieuw, en dat er ook twaalf geboden zijn is puur toeval.
Richtlijnen ter voorkoming van uitbehandeld–zijn
-
Zorg voor overeenstemming over de doelen van de behandeling en waak ervoor dat de overeenstemming blijft bestaan. Overeenstemming komt tot stand door onderhandelen. Ik noem hier de vier belemmeringen voor overeenstemming in onderhandelingssituaties:
- de voorstellen zijn onvoldoende het idee van de patiënt;
- de belangen van de patiënt worden veronachtzaamd;
- de voorstellen houden geen rekening met eventueel gezichtsverlies van de patiënt; de voorstellen ontaarden in een machtsstrijd;
- de onderhandelaar wil te veel ineens. Kleine haalbare stappen zijn vaak acceptabeler dan een groot en ambitieus plan.
Het stellen van concrete doelen kan ook betekenen dat gestreefd wordt naar het voorkomen van terugval, het handhaven van sociale relaties en het ontwijken van narigheid. Dus het gaat niet altijd om symptoomvermindering of genezing.
-
Sluit aan bij de manieren waarop de patiënt heeft geprobeerd het hoofd te bieden aan de problemen. Ik refereer hier aan wat ik maar de ‘natuurlijke coping’ noem. De ontwikkeling van de cognitieve en gedragsinterventies bij wanen en hallucinaties heeft overigens ook veel te danken aan de wijze waarop patiënten deze symptomen hanteren. Een inventarisatie hiervan heeft bijgedragen aan het ontwikkelen van interventies (zie bijv.
Rommeet al., 1988; Van der Gaag, 1993). In het verlengde hiervan kan het geen kwaad een inschatting te maken van de manier waarop de patiënt zijn gevoel voor eigenwaarde overeind houdt. De in de directieve therapie veelvuldig aangehaalde stelling van Frank – dat de therapeut vooral de demoralisatie moet bestrijden – kan bij langerdurende begeleidingen niet genoeg worden benadrukt. - De therapeut moet bereid zijn met de patiënt mee te denken over de inrichting van het dagelijks leven, en behulpzaam zijn bij het hanteren van de onvermijdelijke spanningen in het gezins– en familieleven. Met enige goede wil vinden we hier het uitgangspunt dat directieve therapie voor gewone mensen met klachten is. Deze richtlijn bedoelt eigenlijk te zeggen dat de therapeuten ook gewoon moeten doen. Ook de bereidheid tot het geven van adviezen komen we in deze richtlijn tegen.
- Schep duidelijkheid over de grenzen van de therapeutische situatie. Zorg dat de afspraken over bereikbaarheid en beschikbaarheid van de therapeut duidelijk zijn. Dit geldt ook voor telefonische bereikbaarheid. Eventueel kan overwogen worden om twee behandelaars toe te wijzen. Dat is goed voor de continuïteit en het ‘verdunt’ de tegenoverdracht.
- Zorg voor ‘mantelzorg’ voor jezelf, voor de therapeut dus. Dit advies sluit aan bij de opmerking over de tegenoverdracht. Maar nog los staand van het overdrachtsprincipe, neemt het uithoudingsvermogen van behandelaren toe als ze er niet alleen voor staan.
-
Stuur niet aan op afsluiten van de behandeling, maar op een in tijd beperkt langdurig contact. De beperking van het aantal zittingen kan bij de patiënten die hier onderwerp van het betoog zijn, beter vervangen worden door het principe ‘de hulpverlener doseert zijn inzet’, zoals dat in 1988 is geformuleerd door Rotteveel et al. Hiermee wordt bedoeld dat de hulpverlener niet altijd even hard hoeft te lopen – en in het verlengde hiervan geldt hetzelfde voor de patiënt – maar kan werken met zeer wisselende contactfrequenties en een variabele gespreksduur. Het directieve uitgangspunt van een beperkt aantal zittingen werd al gerelativeerd door
Joele (1992), Van Dijck (1994), en Van der
Velden (1989) . - Maak heropnames in een psychiatrisch ziekenhuis en eventuele andere noodvoorzieningen, onderdeel van het behandelplan. Een psychiatrische opname is geen nederlaag, en kan nuttig zijn in het kader van een behandeldoelstelling maar ook als respijt voor ambulante behandelaars en het sociale netwerk van de patiënt.
-
Betrek derden bij de behandeling. De onderzoeken naar het gezinsklimaat, tegenwoordig uitgedrukt als
EE (‘expressed emotion’), en naar psycho–educatieve gezinsinterventies wijzen bijna eenduidig op het nut van tekst en uitleg voor mensen die met schizofreniepatiënten om moeten gaan. Ook bij andere (langdurige?) stoornissen is het vaak nuttig de directe omgeving te voorzien van handvatten in de omgang met de patiënten. -
Reken belangenbehartiging tot uw taak. De mate waarin de therapeut bereid is verantwoordelijkheden over te nemen is ideaal gesproken gebaseerd op een grondige beoordeling van de competentie van de patiënt. Bij de beoordeling van de tekorten in het dagelijks of sociaal functioneren is het zinvol onderscheid te maken tussen motivationele achtergronden en ‘echte’ vaardigheidstekorten. Meer huiselijk: gaat het om ‘niet willen’ of ‘niet kunnen’?
Vergeet vooral de vierde richtlijn – over de grenzen van de therapeutische relatie – niet; de therapeut is geen loopjongen van de patiënt, ook niet als de therapeut hoffelijk en tegemoetkomend is. -
Wees terughoudend met directieve interventies van het eerste uur, zoals paradoxale opdrachten, positief etiketteren en schrijfopdrachten. Paradoxale opdrachten die gericht zijn op psychotische symptomen bij psychotici of op de slechte impulscontrole van de patiënten met een cluster–
B–persoonlijkheidsstoornis, leiden niet tot een toename van de zelfbeheersing bij deze patiënten. Positief etiketteren kan wel bijdragen aan het gevoel voor eigenwaarde van zwakke broeders, maar heeft ook het gevaar in zich dat patiënten zich geschoffeerd zullen voelen omdat hun leed onvoldoende tot uitdrukking wordt gebracht door de therapeut. (Oprechte aanmoediging reken ik niet tot het positief etiketteren.)
Schrijfopdrachten kunnen een aversief karakter hebben voor weinig geletterde patiënten en deze opdrachten kunnen ook te belastend zijn voor ernstig gestoorde, maar erg volgzame patiënten. Voor deze patiënten is openlijk weigeren geen optie; bovendien willen ze de behandelaar ter wille zijn. Toename van psychopathologie is mogelijk het enige dat hun rest.
De besproken opdrachten zijn dus niet in principiële zin ongeschikt, maar het gebruik van deze technieken zal veel meer voorbereiding, inpassing en opdeling in kleine stapjes vergen dan gewoonlijk. - Zoek altijd naar activiteiten of situaties waarin de patiënt goed functioneert en/of het naar zijn zin heeft. Dit kan aanwijzingen geven voor de verdere begeleiding; bovendien wordt er dan ook nog eens besproken over hetgeen goed gaat. Het directieve principe ‘het handhaven van een gunstige context’ komt hiermee voor een deel overeen.
- Als u een sterke behoefte hebt aan het beoefenen van heroïsche geneeskunde, kunt u deze patiënten beter ontwijken. Zonder affiniteit is het slecht kersen eten met ‘uitbehandelde’ patiënten.
Tot besluit
Uitbehandeld zijn heeft vooral te maken met een slechte aansluiting tussen de hulp en de patiënt, en daardoor is het een interactieprobleem. Nieuwe invalshoeken, of oude invalshoeken in een nieuw jasje, moeten niet alleen worden beoordeeld op hun effectiviteit, maar ook op hun bijdrage aan het omgaan met weerbarstigheid en de demoralisatie van hulpverleners en patiënten.
Summary
The so called treatment refractory of psychiatric patients refers to a deadlock in the cooperation between the patients en their therapists. This impasse cannot be attributed to quality’s of patients only. Demoralisation of the therapist plays a significant role in treatment refractory. Treatment refractory is promoted further by treatment goals which are not well fitted to the requests and demands of psychiatric patients and by failure in the working alliance. A more exact fitting for treatment goals – eventually formulated as rehabilitation goals – and patient’s potentials can be helpfull in preventing treatment refractory. Recent advances in cognitive behavioral therapy for psychosis and severe personality disorders not only contribute to treatment in a technical sense, but they combat demoralistion of the therapist too. Increased attention for dealing with the working alliance in general psychiatric care can prevent treatment refractory.
Referenties
Appelo, M.T. (1994). Rationele rehabilitatie bij schizofrene patiënten met wanen.
Directieve therapie, 14, 193–215.
Appelo, M.T. (1996).
Bottum–up rehabilitation in schizophrenia (academisch proefschrift). Groningen: Rijksuniversiteit Groningen.
Appelo, M.T., & Woonings, F.M.J. (1995). Omgaan met atypische leerbeperkingen. In: P.M.A.J. Dingemans, R.J. van de Bosch, R.S. Kahn & A.H. Schene (red.),
Schizofrenie: onderzoek, implicaties voor de behandeling. Houten/Zaventem: Bohn Stafleu Van Loghum.
Arntz, A., & Dreesen, L. (1993). Cognitieve gedragstherapie bij persoonlijkheidsstoornissen.
Directieve therapie, 13, 5–27.
Bosch, R.J. van den (1993).
Schizofrenie, subjectieve ervaringen en cognitief onderzoek. Houten/Zaventem: Bohn Stafleu Van Loghum.
Chadwick, P., Birchwood, M., & Trower, B. (1996).
Cognitive therapy for delusions, voices and paranoia. Chichester: John Wiley & Sons.
Dawson, D., & MacMillan, H.L. (1993).
Relationship management of the borderline patient. New York: Brunner/Mazel.
Dyck, R. van (1994). Directieve therapie. In: F.M.J. Lemmens & P. Schnabel et al. (red.).
Oriëntatie in de psychotherapie . Houten/Zaventem: Bohn Stafleu Van Loghum.
Fowler, D., Garety, P., & Kuiper, E. (1995).
Cognitive behaviour therapy for psychosis. Chichester: John Wiley & Sons.
Gaag, M. van de (1995). Omgaan met stemmen horen. In: P.M.A.J. Dingemans, R.J. van den Bosch, R.S. Kahn & A.H. Schene,
Schizofrenie: onderzoek, implicaties voor de behandeling. Houten/Zaventem: Bohn Stafleu Van Loghum.
Harris, M., & Bachrach, L.L. (red.) (1988).
Clinical casemanagement. San Francisco: Jossey–bass.
Henselmans, H.W.J. (1993).
Bemoeizorg (academisch proefschrift). Delft: Eburon.
Hoof, F. van, & Sande, R. van der (1994). Hulp vragen en krijgen bij de Riagg.
Maandblad geestelijke volksgezondheid, 49, 131–141.
Joele, L. (1992). Gebeden zonder eind (1) & (2). In: K. v.d. Velden (hoofdred.),
Directieve therapie 4. Houten/Zaventem: Bohn Stafleu Van Loghum.
Linehan, M.M. (1993).
Cognitive–behavioral treatment of borderline personality disorder. New York: The Guildford Press.
Linehan, M.M., & Kehrer, C.A. (1995). Dialectische gedragstherapie voor borderline–persoonlijkheidsstoornissen.
Psychotherapie, 3, 279–343.
Romme, M., Esscher, A., & Habets, V. (red.) (1988).
Omgaan met stemmen. Maastricht: Rijksuniversiteit Limburg.
Rotteveel, R.J., Uffing, J.F.T., Vries, E.A.A.M. de, & Romme, M.A.J. (1988). Valkuilen bij de ambulante begeleiding van chronische patiënten.
Maandblad geestelijke volksgezondheid, 43, 954–967.
Velden, K. van der (1989). Inleiding: ontwikkelingen in de directieve therapie. In: K. van der Velden (red.),
Directieve therapie 3 . Deventer: Van Loghum Slaterus.
