Samenvatting
In dit artikel worden twee strategieën beschreven voor de behandeling van obsessies: exposure en responspreventie. De differentiële effecten van genoemde strategieën werden bestudeerd bij de behandeling van twintig patiënten met dwanggedachten. In een ‘cross–over design’ werden tien patiënten behandeld met exposure in de eerste fase van de therapie, en responspreventie in de tweede fase. De andere tien patiënten kregen de behandelstrategieën in omgekeerde volgorde aangeboden. Na het doorlopen van de behandeling verminderde de aan de obsessies gerelateerde angst. Ook de depressieve klachten en algemene angstklachten namen significant af. Bij de patiënten die als eerste exposure aangeboden kregen, namen tijdens de eerste fase de depressieve stemming evenals de algemene angstklachten toe.De twee strategieën worden geïllustreerd aan de hand van een gevalsbeschrijving.
Inleiding
De behandeling van de obsessieve–compulsieve stoornis (OCS) vormt het onderwerp van talrijke studies. Er is betrekkelijk weinig bekend over de behandeling van obsessies bij patiënten met uitsluitend cognitieve rituelen. Patiënten met deze klachten lijken een aparte subgroep te vormen in de groep van obsessieve–compulsieve patiënten (Arts et al., 1993).
In dit artikel worden de behandelmethoden die in de gedragstherapie zijn ontwikkeld voor patiënten met obsessies en compulsies (OCS) en voor patiënten met obsessies en cognitieve rituelen (OS) in het kort beschreven. Vervolgens wordt stilgestaan bij de werkzame mechanismen van exposure en responspreventie. Ook wordt een onderzoek naar de differentiële effecten van exposure en responspreventie gepresenteerd. Een en ander wordt geïllustreerd met een gevalsbeschrijving.
Behandeling van de obsessieve–compulsieve stoornis
In de gedragstherapie werd voor de behandeling van angsten lange tijd systematische desensitisatie toegepast. De patiënt wordt daarbij blootgesteld aan de stimuli die angst oproepen; tegelijkertijd wordt ervoor gezorgd dat een respons die niet te verenigen is met angst (bijvoorbeeld ontspanning) optreedt (De Haan, 1997). Maar, zoals Emmelkamp (1982) concludeert, niet het vervangen van een angstrespons door een met angst onverenigbare respons vormt het werkzame bestanddeel van de therapie, maar het blootstellen aan de angstopwekkende stimuli zelf. Dan spreekt men van exposure.
Systematische desensitisatie werd ook toegepast bij patiënten met dwangklachten. Ook zij werden blootgesteld aan datgene waar ze bang voor waren. Aanvankelijk werd echter aan de dwangrituelen geen aandacht besteed. Deze methode bleek niet effectief (Walton & Mather, 1963).
Meyer (1966) beschrijft als eerste een behandelmodel waarin ook de rituelen van patiënten met een dwangstoornis een centrale plaats krijgen. Hij definieert die rituelen als vermijdingsgedrag: de angst die opgeroepen wordt door de dwanggedachte wordt ermee vermeden. Negatieve bekrachtiging, in leertheoretische termen. Vandaar dat patiënten niet alleen blootgesteld moeten worden aan datgene waar ze angst voor hebben (exposure), daarnaast moet voorkomen worden dat zij dwangrituelen uitvoeren (responspreventie).
Behandelingsstrategieën waarbij exposure en responspreventie in combinatie met elkaar worden gebruikt, bleken effectief. Succespercentages van 75–80 procent zijn gebruikelijk (Meyer et al., 1974; Marks et al., 1987; Boersma et al., 1976, Emmelkamp, 1982, Hoogduin, 1986; Rachman, 1990).
De behandeling van obsessies
Patiënten met een dwangstoornis, of het nu om een obsessieve–compulsieve stoornis of een obsessieve stoornis (OS) gaat, verrichten rituelen om de angst die de dwanggedachte oproept te vermijden. Het verschil tussen OCS en OS zit in de wijze waarop het ritueel wordt uitgevoerd. In het geval van de OCS zijn dwangrituelen of dwanghandelingen overt; het betreft observeerbaar gedrag. Cognitieve rituelen, de neutraliserende gedragingen bij patiënten met obsessies, geschieden uitsluitend in het hoofd. Op het grensvlak bevindt zich het ‘dwangmatig vragen’, het direct of indirect vragen om geruststelling. Enerzijds is er sprake van observeerbaar gedrag: de patiënt stelt een vraag die hoorbaar is voor een ander. Anderzijds wordt de angst niet minder door het verrichten van de handeling (het stellen van de vraag), maar door het antwoord dat verkregen wordt. Dit antwoord bevat de gedachte van een ander, diegene die om geruststelling wordt verzocht.
Over de behandeling van obsessies is, in verhouding tot de behandeling van dwangstoornissen met compulsies, weinig geschreven.
Rachman en Hodgson (1980) legden vooral de nadruk op het belang van langdurige exposure bij obsessies, opdat gewenning aan de angstopwekkende stimuli ofwel satiatie optreedt.
Op grond van de effectiviteit van exposure en responspreventie bij de OCS kan echter verondersteld worden dat ook bij patiënten met obsessies en uitsluitend cognitieve rituelen deze beide behandelprocedures, in combinatie met elkaar, vruchtbaar zullen zijn.
Salkovskis en Westbrook (1989) beschrijven dan ook deze twee componenten als vereisten van een effectieve behandeling: ten eerste exposure aan de angstopwekkende stimuli, opdat habituatie plaats kan vinden, ten tweede identificatie en eliminatie van het neutraliserende gedrag dat habituatie voorkomt. Naar de behandeling van obsessies is weinig onderzoek gedaan.
Rachman concludeert in 1983 dat op basis van wat hij noemt ‘zijn onsystematische klinische observaties’ dat obsessies in combinatie met compulsies gemakkelijker te beïnvloeden zijn dan obsessies ‘sec’. Een belangrijke reden ligt, zijns inziens, besloten in de aard van de obsessies, namelijk: ‘essentially cognitive’. Daarbij is observeerbaar gedrag eenvoudiger te beïnvloeden en te meten. Dat laatste zou dan ook een reden zijn waarom er weinig onderzoek is gedaan. Overigens betreft het ook een weinig voorkomende stoornis, ook in relatie tot de prevalentie van de OCS.
Een eerste gecontroleerde pilot–study is van Emmelkamp en Kwee (1977). Zij vergeleken het effect van imaginaire exposure met een gedachtestopmethode bij vijf patiënten. Beide methoden blijken effectief. De onderzoekers vragen zich of het gemeenschappelijk element van de behandelingen, exposure, het vergelijkbare effect verklaart. Bij de gedachtestop wordt de dwanggedachte immers ook eerst opgeroepen. Drie patiënten boekten een positief resultaat.
Een ander gecontroleerd onderzoek (Emmelkamp & Giesselbach, 1981) betreft de vergelijking tussen het effect van relevante exposure met irrelevante exposure in een cross–over design bij zes patiënten. Zoals de onderzoekers veronderstelden: relevante exposure (de patiënt roept de voor hem angstopwekkende gedachte op) is beduidend effectiever dan irrelevante exposure (de patiënt roept gedachten op aan situaties die een ieder angstig vindt). Vier patiënten hadden baat bij de behandeling.
Twee, relatief grote, outcome–studies worden beschreven door Kirk (1981) en Hoogduin et al. (1987).
Kirk beschrijft zestien patiënten met obsessies van wie er veertien de behandeling afmaakten. Aan elf patiënten werd geleerd hoe een gedachtestopmethode te hanteren, zij boekten allen een gunstig resultaat. Niet duidelijk is of de patiënten leerden de gedachtestop te hanteren wanneer ze geplaagd werden door de dwanggedachte of dat zij de methode leerden gebruiken terwijl ze in de weer waren met cognitieve rituelen. De vraag komt naar voren, in hoeverre en in welke mate er sprake is geweest van exposure. Zeven patiënten stellen zich bloot aan de obsessies in de situaties waarin deze een verhoogde kans van optreden hebben. Een relaxatietraining vindt bij elf patiënten plaats. Uit de rapportage van het onderzoek wordt niet duidelijk welke elementen van de behandeling een verandering in positieve zin bewerkstelligden. Uiteindelijk rondden twaalf patiënten de behandeling succesvol af.
Hoogduin et al. (1987) beschrijven de resultaten van een onderzoek bij 26 patiënten met een obsessieve stoornis. De behandeling bestond uit een combinatie van exposure– en responspreventie–opdrachten. Daar deze naast en in combinatie met elkaar gegeven werden kunnen geen conclusies getrokken worden over de mate waarin en de wijze waarop deze twee procedures het resultaat beïnvloeden. Ruim 60% van de patiënten blijkt bij follow–up (één tot drie jaar later) baat te hebben gehad bij de behandeling.
Differentiële behandeleffecten van exposure en responspreventie
Exposure en responspreventie zijn beide effectief bij de behandeling van dwangstoornissen. Daar beide procedures gewoonlijk, in combinatie met elkaar, tegelijkertijd gebruikt worden, zijn differentiële effecten moeilijk te bepalen. Er zijn enkele onderzoeken gedaan naar het differentiële effect van exposure en responspreventie. Foa et al. (1980) deden als eersten onderzoek bij twaalf personen die dwangmatig schoonmaakten. Zij veronderstelden dat exposure de angst om besmet te worden zou verminderen en dat responspreventie de schoonmaakrituelen zou doen afnemen. En zo geschiedde; de aannamen werden bevestigd.
Dat exposure vooral invloed heeft op de mate van angst lijkt begrijpelijk, de patiënt stelt zich bloot aan de stimuli die de angst veroorzaken, hij habitueert, de angst daalt.
Dat responspreventie de compulsies doet afnemen is ook begrijpelijk, de patiënt mag deze niet meer verrichten. Responspreventie kan echter ook opgevat worden als een verlengde exposure (Foa et al., 1980): doordat de patiënt geen rituelen mag verrichten, blijft hij zich blootstellen aan de angstopwekkende stimuli.
Foa neemt aan dat bij patiënten met smetvrees niet alleen besmetting leidt tot angst en daarmee tot het verrichten van rituelen, maar ook dat een verhoogd spanningsniveau of een somberder stemming, evenals het verkeren in een omgeving die mogelijkheden biedt tot het uitvoeren van rituelen (de zogenaamde second–order stimuli) leiden tot schoonmaakgedrag. Wanneer iemand met res–ponspreventie behandeld wordt, neemt niet alleen het compulsieve gedrag af dat voorvloeit uit de angst veroorzaakt door de dwanggedachte, maar ook het compulsieve gedrag dat volgt uit de situatie of de stemming waarin de patiënt verkeert.
Keijsers et al. (1995) deden een onderzoek bij twintig OCS–patiënten. Zij gebruikten een cross–over design waarbij tien patiënten eerst exposure en daarna responspreventie kregen aangeboden. De andere tien patiënten kregen de behandeling in omgekeerde volgorde. Tijdens de eerste fase van de behandeling werd een differentieel effect geconstateerd: bij patiënten bij wie eerst responspreventie werd toegepast, nam het verrichten van dwanghandelingen significant meer af. Wanneer eerst exposure werd aangeboden nam de angst gerelateerd aan de obsessie niet significant meer af. Tijdens de tweede fase werd geen differentieel effect geconstateerd.
Het doel van dit onderzoek was, na te gaan of bij patiënten met obsessies (zonder overte compulsies) exposure meer dan responspreventie angst doet afnemen. En of responspreventie vooral de cognitieve, neutraliserende rituelen doet verminderen, niet zozeer de angst.
Het onderzoek
Patiënten
Twintig patiënten met een obsessieve–compulsieve stoornis (OCS volgens DSM–III–R, APA, 1987) namen deel aan dit onderzoek. Alle patiënten werden aangemeld voor een ambulante behandeling bij een universiteitspolikliniek of een polikliniek psychiatrie van een algemeen ziekenhuis. Uitsluitingscriteria waren: schizofrenie, psychose, hersenletsel, depressie als primaire diagnose, afhankelijkheid van alcohol of mentale retardatie. Patiënten met compulsies werden uitgesloten van het onderzoek. Het vragen om geruststelling, hoewel dit waarneembaar gedrag is, vormde geen exclusiecriterium. Vier patiënten vielen in de loop van het onderzoek om diverse redenen uit.
| E–RP | RP–E | |
| SD = standaarddeviatie, E = exposure, RP = responspreventie. | ||
| Geslacht: | ||
| man/vrouw | 3/7 | 5/5 |
| Leeftijd: | ||
| gemiddelde (SD) | 33,10 (7,95) | 32,0 (8,53) |
| Gehuwd, samenwonend/alleenstaand | 6/4 | 7/3 |
| Opleiding: | ||
| lager/middelbaar/hoger/universitair | 4/2/3/1 | 3/0/6/1 |
| Duur klachten in jaren: | ||
| gemiddelde (SD) | 10,10 (7,77) | 10,67 (11,47) |
| Antidepressiva: | ||
| ja/nee | 1/9 | 1/9 |
Procedure
In een cross–over design werden de patiënten toegewezen aan een van de twee behandelcondities. Voorafgaand aan de behandeling vonden twee zittingen plaats om te taxeren, en een eerste meting (meting 0) uit te voeren. De rationale van de eerst te volgen behandelmethode werd besproken en een daarbij passende registratie van de klachten werd in overleg met de patiënt bepaald. Tien patiënten volgden eerst acht zittingen exposure, daarna acht zittingen responspreventie (de E–RP–groep). Tien patiënten kregen de behandelmethoden in omgekeerde volgorde aangeboden: zij deden eerst acht zittingen met res–ponspreventie waarna exposure volgde (de RP–E–groep). De acht zittingen werden steeds over een periode van vier weken gespreid. De sessies duurden vijftig minuten. Voorafgaand aan een exposure– of responspreventieblok waren er twee weken waarin de patiënt uitsluitend de klachten registreerde. Meting een en drie gingen onmiddellijk vooraf aan de twee behandelfasen. Meting twee en vier volgen direct na de beide blokken behandeling.
Behandeling
De behandeling, hierna geformuleerd, kreeg haar vorm op basis van een aantal eerder beschreven behandelingen (Rachman 1976, Emmelkamp & Kwee, 1977, Emmelkamp & Giessenbach, 1981, Hoogduin & Hoogduin, 1984).
Zelfregistratie
In beide behandelcondities registreert de patiënt zelf zijn klachten.
Gedurende de eerste twee taxatiezittingen wordt in overleg met de patiënt bepaald op welke wijze hij of zij een registratie van de klachten zal bijhouden gedurende de behandeling. Geregistreerd wordt bijvoorbeeld:
- de frequentie van het optreden van de dwanggedachten; deze kunnen de patiënt als gedachteflitsen overvallen;
- de duur van het dwangdenken; het denken van de angstige gedachte en het uitvoeren van de cognitieve rituelen worden hierbij betrokken;
- de frequentie van het behalen van zogenaamde ‘angstreductiemomenten’; de momenten waarop de patiënt erin slaagt met behulp van cognitieve rituelen de angst gerelateerd aan de obsessie te doen afnemen;
- de frequentie van het vragen om geruststelling; vaak vervult de partner van patiënt de rol van geruststeller, maar ook anderen (artsen, een dominee of pastoor, de behandelend therapeut) komen hiervoor in aanmerking.
De therapeut is vrij om samen met de patiënt te kiezen wat de beste keus is. Daarbij kan de wijze waarop de patiënt gehinderd wordt door de dwanggedachte een rol spelen. Ook overwegingen van meer praktische aard tellen: hoe de patiënt bijvoorbeeld op zijn werk onopgemerkt de registratie kan bijhouden.
Exposure
Door het herhaald oproepen van de obsessie, gedurende een van tevoren vastgestelde tijd, stelt de patiënt zich bloot aan deze dwanggedachte. Het ‘exposure–programma’ ziet er als volgt uit:
- De patiënt oefent het blootstellen aan de angstige gedachten allereerst in de zitting. Gedurende vijftien minuten wordt de gedachte opgeroepen. De therapeut beschrijft de obsessie en de patiënt wordt gevraagd zich die zo levendig mogelijk voor te stellen.
- De patiënt wordt verzocht tweemaal per dag, op vastgestelde tijdstippen, een dergelijke oefening thuis te doen. Hij kiest daarvoor een rustige ruimte, opdat hij niet gestoord zal worden, en het zich concentreren op de gedachten de meeste kans van slagen heeft. Wanneer de patiënt dit een erg angstige onderneming vindt, begint hij met een oefening van een kortere tijdsduur.
- Wanneer de patiënt er niet in slaagt de obsessie op te roepen wordt hem gevraagd twee keer per dag een situatie op te zoeken waarin de kans groot is dat de gedachte zal optreden en de oefening daar te doen.
- Wanneer blijkt dat een patiënt, op basis van de angst voor het optreden van de obsessie, een situatie vermijdt, dan wordt ook de afspraak gemaakt de oproepoefening op de desbetreffende plek te doen.
- Met de patiënt wordt afgesproken dat hij na de oefening activiteiten zal verrichten die niet te verenigen zijn met het dwangmatige denken.
Wanneer het de patiënt niet lukt zich aan de afspraken te houden wordt een bijzondere vorm van zelfbestraffing gebruikt (zie ook Hoogduin & Hoogduin, 1984). De patiënt wordt gevraagd een aantal zinvolle maar minder aangename taken te verrichten, waar de patiënt ten gevolge van zijn klachten vaak ook niet meer aan toe komt. Gedacht kan worden aan verbetering van de lichamelijke conditie, huishoudelijke klussen, sociale contacten, andere mensen helpen, een functie in het verenigingsleven oppakken, met de kinderen spelen enzovoort. Het gebruik van zinvolle, nuttige activiteiten heeft als voordeel dat zich al een nieuw gedragsrepertoire ontwikkelt, dat de patiënt uit kan breiden wanneer de dwangklachten afnemen.
De heer Van der Wal is een 39–jarige man. Sinds ongeveer zijn twintigste jaar heeft hij, zo nu en dan, de gedachte dat hij ‘zichzelf iets aan zou kunnen doen’. Hij bedoelt daarmee dat hij zichzelf van het leven zou kunnen benemen zonder dat hij dat wenst. Hij heeft deze gedachte altijd redelijk succesvol weten te negeren; wanneer hij erdoor geplaagd werd deed hij zijn best zo snel mogelijk zijn aandacht ergens anders op te richten.
Sinds echter zijn twee kinderen zijn geboren, nu respectievelijk vijf en negen jaar oud, is er een andere gedachte bij gekomen. Hij is bang hen te zullen vermoorden. Afhankelijk van de situatie waarin hij verkeert krijgt deze angst gestalte. Wanneer hij met zijn dochters in het zwembad is, is hij bang hen te zullen verdrinken. Hij gaat dan ook alleen zwemmen wanneer hij er zeker van is dat het heel druk zal zijn. Hij hoopt dat anderen hem zullen weerhouden. Als hij ’s nachts wakker wordt en naar de wc moet is hij bang de twee meisjes met een kussen te zullen doen stikken. Voordat hij naar de wc gaat woelt hij eerst een poosje in bed totdat hij aanneemt dat zijn vrouw een beetje wakker is. Wanneer hij op zijn werk is jagen dergelijke gedachten hem ook angst aan, maar maakt de wetenschap dat hij op dat moment geen gevolg kan geven aan de gedachte hem wat minder gespannen. Hij concentreert zich dan zo goed mogelijk op zijn werk.
Wanneer zijn angst hem parten speelt probeert hij zichzelf te overtuigen dat hij het niet zal doen; hij houdt immers veel van hen. Hij roept herinneringen op aan situaties waarin hij veel plezier had met de meisjes en zich sterk met ze verbonden voelde.
Meneer Van der Wal beschouwt zichzelf als een ‘zieke crimineel’ die ten onrechte niet opgesloten zit omdat hij zijn strafbare daad nog niet heeft verricht. Hij schaamt zich zeer voor zijn gedachten. Zijn vrouw heeft hij een klein jaar geleden iets verteld, maar niet alles, hij is bang dat zij niet meer van hem zou houden en hem zou willen verlaten. Sindsdien vraagt hij haar vaker of ze hem wel een goede vader vindt, of zij denkt dat hij voldoende van zijn dochters houdt en of ze zich voor kan stellen dat hij ze pijn zou kunnen doen. Soms lukt het hem om zich met haar antwoorden gerust te stellen.
Ter geruststelling zoekt hij krantenartikelen in de hoop daaruit op te maken dat mensen die hun kinderen vermoorden een heel ander soort mensen zijn dan hij zelf. Helaas kan dat ook anders uitpakken, soms vindt hij de geruststelling niet en laait de angst extra op.
In het geval van de heer Van der Wal wordt de exposure–behandeling als volgt opgebouwd. Allereerst begint hij met tweemaal per dag gedurende vijftien minuten de gedachten aan een moord van een van zijn dochters op te roepen. Omdat hij dit erg angstig vindt doet hij de eerste oefening op zijn werk. Hij gebruikt een kwartier tijdens de middagpauze, wanneer zijn collega in de kantine zit, om op zijn kamer de gedachte op te roepen. ’s Avonds thuis gaat hij de afgesproken vijftien minuten in de tuin zitten. Wanneer hij daarin slaagt doet hij de oefeningen thuis, binnenshuis. Aanvankelijk in afwezigheid van zijn dochters, later in hun aanwezigheid, terwijl ze televisie zitten te kijken. Uiteindelijk zit hij ’s nachts een kwartier naast hun bed en stelt zich voor hoe hij een kussen zou pakken om ze om te brengen. Wanneer blijkt dat hij dit kwartier aanvankelijk niet vol durft te maken, wordt een speciale vorm van zelfbestraffing overeengekomen. De afspraak wordt gemaakt dat hij voor elke gemiste minuut twee minuten buikspier– en opdrukoefeningen zal doen. Indien het nog te zwaar is om voluit aan de mentale conditie te werken is het nuttig de lichamelijke conditie te verbeteren (‘een gezonde geest in een gezond lichaam’).
Responspreventie
Uitgangspunt is dat de patiënt de neutraliserende, cognitieve rituelen niet langer mag verrichten. Net zo min als hij nog om geruststelling mag vragen.
Het ‘responspreventieprogramma’, waarbij steeds de gegevens uit de eerder overeengekomen registratieprocedure het uitgangspunt vormen, ziet er als volgt uit:
- Wanneer de duur, de tijd die de patiënt besteedt aan cognitieve rituelen of neutraliserende gedachten is geregistreerd, wordt in overleg met de patiënt een geleidelijke vermindering in duur van het neutraliserende ‘gedrag’ overeengekomen.
- Wanneer de frequentie van het aantal angstreductiemomenten door de patiënt geregistreerd is, wordt op basis daarvan een geleidelijke afname van deze momenten afgesproken. In beide gevallen worden stimulus–responsinterventies afgesproken. Doel is de keten van dwanggedachten–neutraliserende cognitieve rituelen–angstreductiemomenten te onderbreken. Dit gebeurt met behulp van activiteiten waardoor de neutraliserende cognitieve rituelen geen of minder kans krijgen uitgevoerd te worden. Hiervoor worden bij voorkeur zinvolle, maar minder aangename taken gebruikt.
- Wanneer de frequentie van het aantal vragen om geruststelling door de patiënt geregistreerd wordt, komt de therapeut een geleidelijke vermindering van deze vragen overeen.
Indien de patiënt de overeengekomen afname van klachtenduur, of vermindering van angstreductiemomenten, dan wel de geplande afname van het aantal vragen om geruststelling toch overschrijdt (zie ook onder exposure), wordt opnieuw de eerder beschreven vorm van zelfbestraffing gehanteerd. In het geval van de responspreventieprocedure wordt het verrichten van nuttige en zinvolle activiteiten niet alleen als stimulus–responsinterventie gebruikt, maar ook als zelfbestraffingsprocedure.
De heer Van der Wal krijgt ook een responspreventieprogramma, na eerst exposure te hebben gedaan. Hij registreert de tijd dat hij bezig is met cognitieve rituelen, hij noemt dat dwangdenken. De obsessie zelf neemt nooit veel tijd in beslag; die flitst als het ware door hem heen, waarna hij steeds bezig is zichzelf gerust te stellen. (Voor aanvang van de behandeling met exposure was dat gemiddeld zes uur.) Hij blijkt daar gemiddeld vier à vijf uur per dag aan te besteden. Naar verhouding besteedt hij er tijdens de weekends meer tijd aan. Naast deze ‘dwangtijd’ houdt hij het aantal vragen om geruststelling bij. Hij stelt die aan zijn vrouw. Dit aantal neemt gedurende de behandeling aanvankelijk toe: als gevolg van het feit dat de heer Van der Wal een behandeling start, gaat hij meer met zijn vrouw spreken. Enerzijds valt er daarmee een last van zijn schouders, anderzijds voelt hij zich vrijer om allerhande twijfels en vragen met haar te bespreken.
Er is met hem afgesproken dat hij per week de dwangtijd met een half uur per dag af zal trachten te verminderen. Dat betekent iedere sessie met een kwartier (er waren per week twee afspraken). Het programma loopt aanvankelijk zonder problemen. Het lukt hem, ook zonder het verrichten van andere activiteiten, de dwangtijd terug te brengen tot twee uur per dag. Dan wordt het moeilijker, zeker in de weekends. Opnieuw wordt een speciale vorm van zelfbestraffing toegepast. De afspraak wordt gemaakt dat hij voor ieder eerste kwartier dat hij te veel dwangdenkt, een half uur hard zal lopen, en voor ieder tweede kwartier zijn vrouw gedurende een half uur in het huishouden zal helpen. Zij zal een klus voor hem bedenken. Mocht dit nog niet voldoende zijn dan staat nog een half uur huishouden op het programma, waarna in geval van nood nog een bezoek aan een oudtante zal volgen. Een en ander heeft een positief resultaat: de duur neemt verder zoals gepland af. Na een keer een half uur hardgelopen en gehuishoud te hebben, loopt meneer daarna nog twee keer hard.
Een andere ontwikkeling is minder gewenst: de patiënt gaat meer vragen aan zijn echtgenote stellen. Tijdens de vijfde sessie wordt dan ook besloten consequent vast te houden aan het stellen van drie vragen per dag en, zoals eerder overeengekomen, te sporten en te huishouden. De tante wordt helaas nooit bezocht, wel loopt de patiënt geregeld hard. Mogelijk heeft ook het feit dat hij daar een beetje plezier in krijgt daarmee te maken. Tijdens de vervolgbehandeling, na het onderzoek, worden deze consequenties dan ook gewijzigd.
Instrumenten
- De dwangklachten, het verrichten van rituelen, worden gemeten met de Maudsley Obsessional Compulsive Inventory (MOCI; Rachman & Hodgson, 1980). De totaalscore werd gebruikt voor de data–analyse.
- De angst veroorzaakt door de obsessies werd gemeten met de Vijf–Situatie–Angstschaal (VSA: Emmelkamp, 1982). Dit is een aangepaste versie van de Anxiety Discomfort Scale (Watson & Marks, 1971). Het instrument is gevoeliger voor verandering dan de MOCI (Emmelkamp, 1990; Kraaijkamp, 1984). Op basis van het eerste interview worden in totaal vijf obsessies of situaties omschreven waarin de patiënt de angst gerelateerd aan de obsessie hevig beleeft. Bij elke meting wordt op een negen–puntsschaal (0–8) de mate van angst en spanning van de patiënt beoordeeld. De score wordt bepaald door het gemiddelde van de scores, die worden toegekend door de patiënt zelf, de therapeut en een onafhankelijk beoordelaar. De totaalscore loopt van 0 tot 40, per obsessie/situatie van 0 tot 8 (zie het voorbeeld).
- De ernst van de depressieve klachten werd vastgesteld aan de hand van de somscore op de Hamilton Depression Scale (HDS; Bech et al., 1986).
- Het niveau van de algemene angstklachten werd bepaald aan de hand van de somscore op de Hamilton Anxiety Scale (HAS; Bech et al., 1986).
De Vijf–Situatie–Angstschaal zoals geformuleerd voor de heer Van der Wal:
- eraan denken dat ik Anneke om het leven zou kunnen brengen;
- eraan denken dat ik Liselotte om het leven zou kunnen brengen;
- ’s nachts een uur bij mijn dochter Anneke op de slaapkamer zitten terwijl mijn vrouw slaapt;
- een weekje met mijn dochters met vakantie gaan zonder mijn vrouw;
- met mijn dochters gaan zwemmen op een rustige plek en eraan denken dat ik ze zou kunnen verdrinken.
Data–analyse
Het totale behandeleffect na de twee behandelfasen en de groepsverschillen hierin werd voor elk van de vier meetinstrumenten (MOCI, VSA, HDS, HAS) berekend met behulp van afzonderlijke MANOVA’s ‘repeated measures’ (RM).
Het differentiële effect van exposure en responspreventie werd op de volgende wijze berekend: In de E–RP–groep vond exposure in de eerste fase plaats en in de RP–E–groep vond exposure in de tweede fase plaats (zie tabel 2
| behandeling | fase 1 | fase 2 |
| m = meting, E = exposure, RP = responspreventie. | ||
| E–RP–groep | m0 m1 E m2 | m3 RP m4 |
| RP–E–groep | m0 m1 RP m2 | m3 E m4 |
). Het totale effect van exposure werd berekend door voor de E–RP–groep meting 2 van meting 1 af te trekken, en door voor de RP–E–groep meting 4 van meting 3 af te trekken, en vervolgens de verkregen verschilscores op te tellen. Het behandeleffect van responspreventie werd berekend door de verschilscores van meting 3 minus meting 4 voor de E–RP–groep op te tellen bij de verschilscore van meting 1 minus meting 2 van de RP–E–groep.
De gegevens van meting 0, de meting bij aanmelding, zijn niet bij de analyses betrokken.
De invloed van de fase waarin de behandeling plaatsvond op het behandelresultaat, werd tevens met behulp van verschilscores bepaald voor ieder van de vier meetinstrumenten. Met behulp van MANOVA–RM is het verschil in behandeleffect in fase 1 vergeleken met dat van fase 2. Deze wijze van data–analyse maakt het mogelijk over alle twintig patiënten het verschil in behandeleffect tussen exposure en responspreventie te bepalen.
Resultaten
De scores van twee patiënten die bij de regressie–analyse sterk bleken af te wijken, op respectievelijk de MOCI (Cook’s distance: 0,96) en de HDS (Cook’s distance: 1,9), werden niet bij de analyses van de tweede behandelfase betrokken.
De gemiddelde scores op de vier meetinstrumenten (MOCI, VSA, HDS, HAS), op de vier metingen, in beide behandelcondities (E–RP en RP–E) worden weergegeven in figuur 1, 2, 3 en 4.
De gemiddelde scores op de MOCI dalen tijdens de eerste fase van de behandeling, in beide behandelcondities. Wanneer responspreventie plaatsvindt na exposure is er tijdens de tweede fase sprake van een lichte stijging (figuur 1
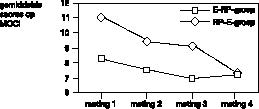
).
De angst gerelateerd aan de obsessie daalt gedurende de beide behandelfasen, en ook tijdens de rustperiode tussen de behandelingen (figuur 2
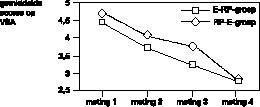
).
De depressieve klachten nemen toe (in beide behandelfasen), wanneer eerst exposure aangeboden wordt. Ze nemen af wanneer responspreventie de eerste behandeling is (figuur 3
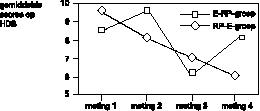
).
Algemene angstklachten namen licht toe tijdens de eerste fase van de behandeling wanneer dit de exposure–conditie betrof (figuur 4).
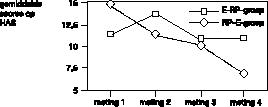
Nagenoeg vergelijkbare resultaten in verloop van afname van klachten werden gevonden door de Koning et al. (1993), wat betreft de gemiddelde scores op de MOCI, VSA, HDS en HAS. Zij voerden een vergelijkbaar onderzoek uit bij dertien patiënten met obsessies en compulsies. Er is echter een opvallend verschil. De Koning et al. vonden in de E–RP–groep een geleidelijke afname van de depressieve klachten op de HDS, waar wij gedurende beide behandelfasen juist een toename vonden (figuur 3).
Het totale behandeleffect
Uit de Manova’s (repeated measures) bleek een significant tijdseffect op alle effectmaten: MOCI: F(3, 15) = 4,10, p < 0,05; VSA:
F(3, 54) = 21,51, p < 0,01; HDS: F(3, 51) = 3,30, p < 0,05; HAS: F(3, 54) = 3,22, p < 0,05. Er was dus een significante afname van de dwangklachten, de angst– en de depressieve klachten.
Er werden geen hoofdeffecten voor groep (behandelconditie) en fase van de behandeling gevonden.
Er bleek geen verschil tussen exposure en responspreventie als er geen rekening werd gehouden met het effect van de fase waarin de behandelingen plaatsvonden (als eerste of als tweede behandelmethode) (zie ook tabel 3
| MOCI | VSA | HDS | HAS | |||||||||
| F | p | df | F | p | df | F | p | df | F | p | df | |
| M = metingen = behandeleffect (meting 2, meting 1).MOCI = Maudsley Obsessional Compulsive Inventory, VSA = Vijf–Situatie–Angst– schaal; HDS = Hamilton Depression Scale, HAS = Hamilton Anxiety Scale. | ||||||||||||
| groep: | 1,89 | 0,19 | 1,18 | 0,38 | 0,55 | 1,18 | 0,01 | 0,92 | 1,18 | 0,04 | 0,85 | 1,18 |
| metingen: | 5,29 | 0,03 | 1,18 | 8,34 | 0,01 | 1,18 | 0,04 | 0,84 | 1,18 | 0,20 | 0,66 | 1,18 |
| groep * M: | 0,29 | 0,60 | 1,18 | 0,04 | 0,84 | 1,18 | 1,77 | 0,20 | 1,18 | 5,05 | 0,04 | 1,18 |
).
Er bleek echter wel een interactie–effect tussen de fase van de behandeling en de mate van depressieve klachten (HDS: F(1, 17) = 5,99, p < 0,05) en algemene angstklachten (HAS: F(1,17) = 7,66, p < 0,05). In de E–RP–groep trad een stijging op de HDS en de HAS op in de tweede fase (RP). Dit in tegenstelling tot RP in de RP–E–groep waar het met een daling gepaard ging. E liet precies het omgekeerde effect zien voor beide lijsten: in de E–RP–groep ging E gepaard met een stijging, in de RP–E–groep met een daling op de HDS en de HAS. Het maakte dus verschil in welke fase van de behandeling exposure en responspreventie werden aangeboden.
Beschouwing
Op de vraag of een behandeling met exposure, of een behandeling met alleen responspreventie effectief is bij obsessies kan een bevestigend antwoord gegeven worden. De dwangklachten, de angst veroorzaakt door de obsessies, de depressieve klachten en de algemene angstklachten nemen alle in de twee behandelfasen, als geheel genomen, af. De volgorde waarin de twee behandelingen worden aangeboden heeft geen invloed op het uiteindelijke resultaat. Gedurende de eerste serie sessies vindt een afname van de dwangklachten plaats, gemeten op de MOCI, ongeacht de behandelmethode. Ook daalt de angst, zoals bepaald met de VSA in de eerste serie sessies. Deze laatste daling zet, wederom ongeacht de behandelmethode, in de tweede serie sessies door.
Op basis daarvan zou geconcludeerd kunnen worden dat het niet uitmaakt in welke volgorde exposure en responspreventie worden aangeboden.
De patiënten uit de E–RP–groep bleken een toename van depressieve klachten te ervaren tijdens de eerste behandeling, de exposure. Bij patiënten die eerst de responspreventie kregen, verbeterde de stemming juist. Een behandeling waarbij eerst responspreventie wordt aangeboden zou op basis daarvan de voorkeur verdienen.
Dit resultaat werd niet gevonden in het onderzoek van De Koning et al. (1993). Dit was een onderzoek met eenzelfde vraagstelling; naar het differentiële behandeleffect van exposure en responspreventie bij patiënten met een dwangstoornis. Deze patiënten werden echter vooral geplaagd door compulsies. Een vraag is of er verklaringen denkbaar zijn voor deze verschillende bevindingen.
Zich blootstellen aan de obsessies confronteert patiënten met de voor hen angstige gedachten. Het confronteert hen echter ook met het feit dat zij deze gedachten denken. Dit gegeven wordt door veel patiënten als heel schaamtevol beleefd, het denken ervan is op zichzelf verwerpelijk. Het maakt hen tot heel slechte, of perverse, godslasterlijke, of criminele mensen. (Ook daarom is het soms moeilijk deze patiënten te bewegen tot exposure–opdrachten.) Zolang de patiënten de obsessies ‘goed’ maken met cognitieve rituelen, of de obsessies proberen te vermijden, zijn ze nog doende zich te verzetten. Dat laatste is in hun optiek in zekere zin een prijzenswaardige zaak, en dient dus niet uitsluitend het dempen van de aan de obsessie gerelateerde angst.
Wanneer patiënten over deze niet acceptabele gedachten gaan praten (niet zelden is de therapeut de eerste met wie zij hun ‘geheimen’ delen) en het verzet tegen de obsessies niet langer mag, maar ze zelfs opgeroepen moeten worden, is het voorstelbaar dat somberte, wanhoop en verdriet groter worden. Dit zou een hogere score op de HDS verklaren.
Over het gebruik en de resultaten op de MOCI het volgende. De MOCI bestaat uit dertig items, waarvan er twee het zogenaamde rumineren betreffen. De andere achtentwintig items zijn controleren, schoonmaken, traagheid en twijfelen. Dit verklaart waarom de scores van de patiënten laag zijn. Het meetinstrument is niet erg geschikt voor toepassing bij patiënten met obsessies en cognitieve rituelen. Wat dat betreft is de vraag of responspreventie meer invloed heeft op het afnemen van cognitieve rituelen, en exposure meer op afname van angst, moeilijk te beantwoorden. Daarnaast concluderen Emmelkamp et al. (1997) dat de MOCI weliswaar gebruikt kan worden om het resultaat van behandelingen te meten, maar dat een angst/spanning–score op de Vijf–Situatie–Angstschaal voor welomschreven dwangproblematiek een gevoeliger maat is voor verandering. Begrijpelijk omdat de vijf items die gekozen zijn representatief zijn voor de aard van de problematiek en de doelen van de behandeling weerspiegelen.
Summary
Two strategies in treatment of obsessions are being described: exposure and response prevention. The differential effects were studied in treating twenty patients with obsessions. Half of the patients received exposure, followed by response prevention, the other half received response prevention followed by exposure. Obsessive fear diminished significantly, as well as depressive complaints and fear in general.Patients who first received exposure experienced an increase in depressive complaints and fear in general during the first phase of treatment.
Referenties
American Psychiatric Association (1987). Diagnostic and statistical manual of mental disorders–
III
, revised. Washington DC: American Psychiatric Association.
Boersma, K., Hengst, S. den, Dekker, J., & Emmelkamp, P.M.G. (1976). Exposure and response prevention in the natural environment: a comparison with obsessive–compulsive patients. Behaviour Research & Therapy, 14, 19–24.
Emmelkamp, P.M.G., & Kwee, K.G. (1977). Obsessional ruminations: A comparison between thought–stopping and prolonged exposure in imagination. Behaviour Research and Therapy, 15, 441–444.
Emmelkamp, P.M.G., & Giesselbach, P. (1981). Treatment of obsessions: relevant vs. irrelevant exposure. Behavioural Psychotherapy, 9, 322–329.
Emmelkamp, P.M.G., Kraaijkamp, H.J.M., & Hout, M.A. van den (1997). Assessment of obsessive–compulsive disorder. Behavior Modification, in druk.
Haan, E. de (1997). Dwangstoornis bij kinderen en volwassenen. Proefschrift. Erasmus Universiteit Rotterdam. Nijmegen: Beta Boeken.
Hoogduin, C.A.L. (1986). De ambulante behandeling van dwangneurosen. Deventer: Van Loghum Slaterus.
Kirk, J.W. (1983). Behavioural treatment of obsessional–compulsive patients in routine clinical practice. Behaviour Research & Therapy, 21(I), 57–62.
Koning, E. de, Schaap, C., Hoogduin, C.A.L., & Keijsers, G. (1993). Exposure versus responspreventie bij de behandeling van de obsessieve–compulsieve stoornis. Gedragstherapie, 26(3), 179–190.
Meyer, V., Levy, R., & Schnurer, A. (1974). The behavioural treatment of obsessive–compulsive disorders. In H.R. Beech, Obsessional states. Londen: Methuen.
Rachman, S. (1983). Obstacles to the successful treatment of obsessions. In E.B. Foa & P.M.G. Emmelkamp, Failures in behavior therapy. New York: Wiley.
