Samenvatting
Automutilatie is een verschijnsel waarover in de vakliteratuur vanuit verschillende invalshoeken is geschreven. In de psychiatrische praktijk wordt men regelmatig met dit probleem geconfronteerd, terwijl er nog geen goede behandelmethode voorhanden is. Opgevat als een stoornis in de impulscontrole lijkt een benadering met behulp van zelfcontroleprincipes aangewezen. In een eerder artikel (Dth 16, p. 25-32) werd een behandelmodel voorgesteld, waarvan de werkzaamheid hier bij zeven patiënten in een verkennend onderzoek wordt nagegaan. De eerste resultaten zijn gunstig. Voor de verklaring wordt aansluiting gezocht bij de self-efficacy-theorie van Bandura.
Inleiding
Patiënten die automutileren hebben een onbedwingbare impuls letsel toe te brengen aan het eigen lichaam. Meteen opgemerkt dient te worden dat zij daarbij niet de bedoeling hebben zichzelf van het leven te beroven (Favazza & Rosenthal, 1993; Simeon et al., 1992), in dat geval spreken we van een suïcidepoging. Hun intentie is het zichzelf opzettelijk te verwonden. De verwondingen van het eigen lichaam kunnen vele vormen aannemen uiteenlopend van lichte beschadigingen tot levensbedreigende toestanden (zie o.a. Cowdry & Gardner, 1988). Patiënten kunnen zichzelf krabben (22%), snijden (72%), branden (35%), slaan (33%), haartrekken (10%), botten breken (8%) (Favazza & Conterio, 1988), maar ook komt het voor dat zij voorwerpen inslikken (bijvoorbeeld lepels, open veiligheidsspelden en dergelijke), zich de ogen uitsteken of zelfs ledematen amputeren. 78% van de patiënten past meerdere methoden toe. De meest beschadigde lichaamsdelen zijn de armen, met name de polsen (74%), de benen (44%), het onderlichaam (25%), het hoofd (23%), de borst (18%) en de genitaliën (8%) (Favazza & Conterio, 1988). Een vorm die wij ook onder automutilatie willen rekenen is het zich letsel laten toebrengen, bijvoorbeeld zich laten krabben door een kat. Direct dringt zich dan de vraag op of de vrouw die zich regelmatig door haar partner bont en blauw laat slaan ook aan een vorm van automutilatie lijdt. Naar onze opvatting is daar sprake van als voldaan wordt aan de criteria die bovengenoemd worden, namelijk er moet sprake zijn van een onbedwingbare impuls en de bedoeling zichzelf letsel toe te laten brengen moet aanwezig zijn. Het zal duidelijk zijn dat dit niet altijd gemakkelijk vast te stellen is. Birrer et al. (1993) wijzen erop dat automutilatie ook onderdeel kan uitmaken van de SM-cultuur (zie ook Favazza & Rosenthal, 1993).
Het merendeel van de automutilerende patiënten bestaat uit vrouwen. In de literatuur wordt veelal een man-vrouw verhouding van 1:3 gerapporteerd (o.a. Birrer et al., 1993; Darche, 1990). In tegenspraak met deze algemene bevinding zijn twee onderzoeken, waaruit bleek dat automutilatie juist vaker bij mannen dan bij vrouwen voorkomt (Tantam & Whittaker, 1992).
Automutilatie begint over het algemeen vroeg, variërend van de vroege (Favazza, 1992) tot de late adolescentie (o.a. Resch et al., 1993). Eénmaal begonnen herhaalt automutilatie zich (Favazza & Conterio, 1988). De gemiddelde leeftijd ligt tussen de 20 en 30 jaar (Birrer et al., 1993; Soloff et al., 1994).
Automutilatie zelf leidt slechts zelden tot suïcide (Walsh & Rosen, 1988). Automutilatie is niet gelijk aan een poging tot zelfmoord, maar automutilerende patiënten doen vaak suïcidepogingen. Volgens Soloff et al. (1994) worden suïcidale ideaties door één derde van de automutilerende patiënten gerapporteerd. Uit een beschouwing van follow-up studies concluderen Tantam & Whittaker (1992) echter toch nog dat ongeveer 15% van de patiënten zich binnen vijf jaar suïcideert, terwijl 50% ‘verbetert’. Patiënten met een borderline persoonlijkheidsstoornis lopen een kans van ongeveer 10% om te overlijden door zelfmoord.
Er zijn verschillende psychiatrische ziektebeelden die gepaard kunnen gaan met automutilatie. Binnen verzorgings- en verpleeghuizen ziet men automutilatie o.a. bij dementerende patiënten en patiënten met hersentrauma’s. Het komt ook voor bij patiënten met een ontwikkelingsstoornis, bij autisme, zwakzinnigheid of Down-syndroom. Daarnaast is het niet ongewoon onder gedetineerden. In dit geval wordt automutilatie wel gezien als doelbewust gedrag om arbeid te ontlopen, om op de ziekenboeg te belanden of op andere wijzen de eigen leefomstandigheden te verbeteren. Het is wel de vraag of hier steeds sprake is van doelbewust gedrag of dat het een misinterpretatie van psychiatrische symptomatologie is. Binnen de algemene psychiatrie ziet men automutilatie wel eens bij psychotische patiënten met imperatieve hallucinaties die aanzetten tot zelfbeschadiging. De schattingen onder depressieve patiënten lopen uiteen van 5% tot 80% (o.a. Dulit et al., 1994). Meerdere auteurs wijzen op het samen voorkomen van automutilatie en persoonlijkheidsstoornissen. Favazza & Conterio (1988) rapporteren dat 25% van de automutilerende patiënten een persoonlijkheidsstoornis als diagnose heeft. Het is onduidelijk hoe zij dit hebben vastgesteld.
Er blijkt geen persoonlijkheidsstoornis uniek voor automutilatie (Tantam & Whittaker, 1992). Het meest frequent lijkt automutilatie voor te komen bij de groep patiënten die de diagnose borderline persoonlijkheidsstoornis krijgt (Leibenluft, Gardner & Cowdry, 1987; Walsh & Rosen, 1988). In onderzoeken onder borderline patiënten werd in 43% tot 70% van de gevallen automutilerend gedrag waargenomen (Soloff et al., 1994; Brodsky et al., 1995; Dulit et al., 1994; Linehan, 1996). Automutilatie geldt als één van de criteria voor deze diagnose volgens de classificatie van de dsm-iv (apa, 1994). Het is de vraag of de diagnose borderline-stoornis altijd terecht gesteld wordt bij patiënten die automutileren, dat wil zeggen of er steeds in voldoende mate aan de DSM-IV-criteria wordt voldaan. Begrijpelijk is het wel want bij patiënten die zichzelf beschadigen ziet men tevens vaak allerlei gedragingen die kunnen wijzen op instabiliteit en impulsiviteit, o.a. eetproblemen (Dulit et al., 1994), gokverslaving, alcohol-, drugs- en/of medicatiemisbruik (8% tot 40%) (Birrer et al., 1993; Dulit et al., 1994), suïcidepogingen (50% tot 80% heeft ooit een suïcidepoging gedaan) (Favazza & Conterio, 1988) en andere roekeloze gedragingen.
Regelmatig terugkerende andere diagnosen zijn: theatrale persoonlijkheidsstoornis, antisociale persoonlijkheidsstoornis (Favazza & Rosenthal, 1993), narcistische persoonlijkheidsstoornis (Tantam & Whittaker, 1992) en dissociatieve identiteitsstoornis (34%) (Putnam et al., 1986).
Onzes inziens is er veel voor te zeggen automutilatie te beschouwen als een As-I-stoornis en te rubriceren onder de stoornissen in de impulsbeheersing vanwege de overeenkomsten met andere aandoeningen uit deze groep, als antecedente spanningsopbouw, de onweerstaanbare drang en de vaak genoemde gevoelens van lust en bevrediging na afloop. Ook Hoogduin & Lange (1990) en Favazza & Rosenthal (1993) laten zich in deze richting uit. Wij richten ons op het verschijnsel automutilatie binnen de algemene psychiatrie met uitsluiting van patiënten die lijden aan hersensyndromen of psychoses.
Theorie en behandeling
Opvallend is hoe weinig vakliteratuur wordt aangetroffen over automutilatie met uitzondering van patiënten met hersensyndromen. Nog minder vermeldingen treft men aan die betrekking hebben op systematisch onderzoek naar de behandeling ervan (zie onder meer Van Moffaert, 1990; Winchel & Stanley, 1991).
Dit is temeer opvallend daar automutilatie in ongeveer 4% van de gevallen voorkomt in de psychiatrische praktijk (Birrer et al., 1993; Darche, 1990; Soloff et al., 1994) en dit door patiënten, hun omgeving en betrokken hulpverleners in het algemeen als een bijzonder stressvol, dwingend en dreigend probleem wordt ervaren.
Automutilatie is een fenomeen waar je op verschillende manieren naar kunt kijken. Vanuit biologisch-farmacologisch gezichtspunt wordt gewezen op een mogelijk verband tussen depressie, zelfbeschadiging en serotonine niveaus (Simeon et al., 1992; Rooymans, 1994). Tranquillizers lijken gecontraindiceerd bij de groep van borderline persoonlijkheidsstoornissen omdat ze juist een negatief effect zouden hebben bij deze patiënten (zie Moleman et al., in druk).
Cowdry & Gardner (1988) vonden een niet-significante afname van zelfbeschadigingen bij borderline-patiënten na het toedienen van MAO-remmers. Serotonerge antidepressiva verzwakken soms de agressieve impulsen (Rooymans, 1994) en hebben wel eens een gunstig effect op impulsief gedrag en obsessionele symptomen (Gardner & Gardner, 1975, Gupta et al., 1986). Volgens Tantam & Whittaker (1992) zijn de resultaten van neuroleptica en lithium op z’n minst onduidelijk en zij waarschuwen dat sedativa zelfs paradoxale reacties kunnen geven. In oudere artikelen komt men voorstellen tegen als prefrontale leukotomie (Burham, 1969) en elektroconvulsieve therapie (Feldman, 1988). Deze behandelingen werden overigens zonder veel succes toegepast.
Een ander gezichtspunt is de mogelijke samenhang met dissociatie. Dissociatie is vaak verbonden met zelfbeschadigend gedrag (zie o.a. Simpson, 1975; Putnam e.a., 1986). Pijn dringt hierdoor blijkbaar nauwelijks tot de patiënt door.
Het is mogelijk dat de patiënt door te automutileren een eind wil maken aan deze dissociatieve toestand (Soloff et al., 1994). Dissociatie wordt nogal eens gezien bij patiënten die als kind misbruikt, verwaarloosd en/of getraumatiseerd zijn (Carroll et al., 1980; Darche, 1990). Mogelijk verklaart dit het verband tussen misbruik of trauma enerzijds en het voorkomen van automutilatie anderzijds. Tweederde van automutilerende patiënten heeft een voorgeschiedenis van seksueel en/of fysiek misbruik (Favazza, 1992; Tantam & Whittaker, 1992). Darche (1990) vond bij een groep van 48 vrouwelijke automutilerende adolescenten in 30% van de gevallen een voorgeschiedenis van lichamelijk misbruik en in 43,7% van seksueel misbruik.
Vanuit de klassieke leertheorie wordt automutilatie opgevat als aangeleerd operant gedrag dat positief bekrachtigd wordt door aandacht. Ook wordt wel verondersteld dat de zelfbeschadiging een poging is aversieve stimuli te verminderen of te vermijden, in het bijzonder emotionele pijn, boosheid en spanning (Carr, Newson & Binkhoff, 1980; Repp et al., 1990). Vanuit deze optiek wordt wel geadviseerd dat de omgeving zoveel mogelijk emotioneel neutraal moet reageren met de bedoeling dat het gedrag dan zal uitdoven als gevolg van het uitblijven van sociale aandacht (zie onder meer Van Erven, 1989). Een probleem hierbij is dat mensen in de directe omgeving van de patiënt dit vaak erg moeilijk vinden en het dan ook niet lang volhouden waardoor deze interventie naar onze ervaring doorgaans niet erg effectief is. Resultaten blijven mogelijk ook uit omdat hierbij voorbij wordt gegaan aan inwendige bekrachtigers als succesvol vermijdingsgedrag, spanningsreductie, mogelijk lustbeleving en misschien ook endorfine-productie (Resch, 1993; Pawlicki & Gaumer, 1993).
Walsh & Rosen (1988) pleiten voor een cognitieve benadering waarin zij proberen automutilatie te beïnvloeden middels bewustwording en verandering van denkpatronen, bijvoorbeeld door zelfverwonding te herinterpreteren als gebrek aan respect voor het eigen lichaam terwijl ze veel aandacht schenken aan de positieve kwaliteiten van de patiënten. Tegelijk leggen ze er de nadruk op dat de patiënten anders moeten leren aankijken tegen de manier waarop ze communiceren en tegen hun relaties met anderen. Malan & Berardi (1987) stellen voor patiënten te behandelen met hypnose waarbij ze het belang van het contact met het hier en nu vooropstellen. Helaas is weinig bekend over het resultaat van deze benadering.
Automutilatie kan een poging zijn om een suïcide te vermijden (Pawlicki & Gaumer, 1993; Suyemoto & MacDonald, 1995). Ook kan automutilatie opgevat worden als een manier om gevoelens te uiten. Bijvoorbeeld patiënten met een borderline-stoornis hebben vaak last van verlatingsangst en kunnen op vermeende of daadwerkelijke verlating reageren met automutilatie. Ook agressie kan door middel van automutilatie geuit worden. Het gegeven dat vooral vrouwen automutileren heeft volgens Miller (1994) te maken met de socialisatie van vrouwen, waarbij van hen verwacht wordt dat ze hun woede internaliseren, terwijl van mannen juist verwacht wordt dat ze externaliseren.
Concluderend kunnen we stellen dat er geen effectieve behandelmethode voor automutilatie voor handen is, niet op het gebied van de psychotherapie noch op dat van de farmacotherapie (zie ook Van Moffaert, 1993; Winchel & Stanley, 1991).
Behandelmodel
Automutilatie wordt door ons opgevat als een stoornis in de impulsbeheersing, waarbij de patiënt<
- in een aversieve toestand,
- een toenemende drang tot automutileren ervaart,
- het gevoel van zelfbeheersing verliest,
- zichzelf beschadigt,
- vervolgens verlichting en opluchting voelt,
- eventueel gevolgd door sociale bekrachtiging al dan niet in combinatie met spijt en afkeuring van eigen gedrag.
Vanuit deze opvatting maken wij bij de behandeling gebruik van een zelfcontroleprocedure (Hoogduin, 1980, 1981; Lange, 1994). Deze bestaat uit de volgende elementen (zie voor uitgebreidere beschrijving en casuïstiek Van Wijk, 1996):
- voorlichting over de behandeling.
- registratie van spanning en frequentie van automutilatie.
- stimulus-responsinterventie: de patiënt stelt een lijst met spanningsreducerende activiteiten op die zo mogelijk onverenigbaar zijn met automutilatie. Deze past hij toe als de spanning boven een vooraf afgesproken waarde stijgt.
- zelfbestraffing na automutilatie in de vorm van een zogenaamde ‘time-out’.
Een wezenlijk kenmerk van deze procedure is het vergroten van de controle-mogelijkheden van de patiënt o.a. door het signaleren van oplopende spanning en het zelf toepassen van alternatief spanningsreducerend gedrag en de ‘time-out’. Daarnaast wordt eventuele vertroebeling van de therapeutische relatie voorkomen doordat de patient gevraagd wordt zelf de bestraffende consequenties toe te passen en niet de therapeut. De toegepaste methode past in de self-efficacy benadering van Bandura (1977). Self-efficacy is een begrip uit de sociale leertheorie en verwijst naar cognitieve structuren, waarin de overtuiging om situaties te kunnen hanteren is opgenomen. De ervaren ‘locus of control’, die voor mensen bij automutilatie vaak buiten zichzelf ligt is bepalend voor de waargenomen zelf-competentie. Self-efficacy wordt beïnvloed door succeservaringen, door waargenomen successen van anderen, verbale overreding en emotionele gewaarwordingen. In de door ons beschreven behandelmethode wordt middels de uitleg en middels het toepassen van de procedure op zichzelf het concept van machteloosheid vervangen door een mogelijkheid om automutilatie te kunnen hanteren en wordt daarmee de waargenomen ‘locus of control’ beïnvloed. Een en ander kan versterkt worden door de verkregen spanningsreductie.
Hierna worden de onderzoeksbevindingen besproken bij zeven automutilerende patiënten die volgens de bovenstaande methode werden behandeld.
Het onderzoek
De methode
Bij het onderzoek waren zeven patiënten betrokken; zes vrouwen en één man. Hun leeftijden lagen tussen de 21 en 53 jaar met een gemiddelde van 35 jaar. Vijf van hen waren in klinische behandeling en twee werden poliklinisch behandeld. Ten tijde van het onderzoek waren vier van hen korter dan drie weken in behandeling. Drie personen waren één maand of langer in behandeling. Vijf personen werden als een borderline persoonlijkheidsstoornis gediagnosticeerd, bij twee werden daarnaast ook andere persoonlijkheidsproblemen vastgesteld. Vier van hen vertoonden een dissociatieve stoornis NAO, bij twee personen werden impulscontrole stoornissen op verschillende terreinen vastgesteld en één persoon vertoonde een dysthyme stoornis.
Zij voldeden aan de toelatingscriteria voor het onderzoek, namelijk: zij automutileerden driemaal per week of vaker; leden niet aan een hersensyndroom, zwakbegaafdheid of psychose; zij waren in staat redelijkerwijs klachtenregistraties en gedragsinstructies uit te voeren en zij waren bereid op vrijwillige basis deel te nemen aan het onderzoek. De behandelingen werden uitgevoerd door twee psychotherapeuten en één psychotherapeut in opleiding. De frequentie van automutilatie werd vastgesteld aan de hand van de zelfregistraties van de patiënten.
Het onderzoek bestond uit zeven ongecontroleerde N=1-studies waarbij de mate van automutilatie vooraf aan de experimentele behandeling werd vergeleken met de mate van automutilatie tijdens en na de experimentele behandeling. Na drie maanden werd een follow-up meting gedaan.
De procedure
Zeven automutilerende patiënten die in de onderzoeksperiode in klinische of poliklinische behandeling waren van P.C. Joris N.W.N. en voldeden aan de toelatingscriteria, werden uitgenodigd voor deelname aan de experimentele behandeling. Zij ontvingen daarover schriftelijke informatie.
Alle zeven gingen akkoord met deelname en kregen een contact aangeboden met één van de onderzoekers. In dit gesprek (sessie 1) kregen zij verder uitleg over de behandelprocedures en instructies over de spanningsregistratie en registratie van zelfbeschadigend gedrag. De spanningsregistratie hield in dat zij van uur tot uur de mate van spanning beoordeelden op een schaal van nul tot tien.
In het tweede contact werden de registraties besproken en werd de ‘responspreventielijst’ opgesteld. Deze bestond uit een inventarisatie van ongeveer 10 concrete, afleidende, direct uitvoerbare activiteiten die, volgens de beoordeling van de patiënt, onverenigbaar zijn met zelfbeschadigend gedrag en bij voorkeur een ontspannen en veilig gevoel geven. De patiënten werden geïnstrueerd om één activiteit van de responspreventielijst te kiezen en deze terstond ten uitvoer te brengen wanneer de ervaren spanning een vooraf afgesproken kritische waarde nadert. De kritische waarde is de inschatting van de patiënt dat hij nog net in staat is om de drang tot automutilatie te weerstaan en zich tot iets anders te zetten. Tot slot werd overeen gekomen dat de patiënt onmiddellijk de locatie zal verlaten, voor minimaal vier uur, wanneer het toch tot automutilatie is gekomen. Het derde en vierde contact werd gebruikt om toezicht te houden op de voortgang en de uitvoer van de opdrachten en om de patiënt te motiveren. Bij twee patiënten werden daar ook een vijfde en zesde contact aan gewijd.
De experimentele behandeling werd toegevoegd aan de reeds bestaande behandeling zonder daar verder enige verandering in te brengen.
De resultaten
Vanwege de ernst van de automutilatie werd uit ethische overwegingen bij drie patiënten direct begonnen met de experimentele behandeling. De baseline-meting werd bij hun retrospectief vastgesteld in het eerste contact met de onderzoeker.
Eén van deze patiënten kon geen weerstand bieden aan de drang dagelijks een grote hoeveelheid ‘natuurlijke’ medicijnen te slikken die zij kocht bij de drogist en die haar vaak meerdere keren per week op de EHBO deed belanden, waar dan haar maag gespoeld moest worden. De twee anderen bewerkten met een scherp voorwerp en brandende sigaretten nagenoeg dagelijks de onderarmen en polsen hetgeen (hevige) emotionele reacties voor medepatiënten en ziekenhuismedewerkers opriep. Bij de overige vier patiënten werd een baselineperiode van één week aangehouden. Hieronder bevonden zich twee patiënten die zichzelf regelmatig op het lichaam sloegen, een patiënte die met haar hoofd tegen de muur bonkte en een patiënte die zichzelf met een schaar verwondde en voorkwam dat de wonden konden helen door ze telkens weer open te krabben.
De resultaten zijn grafisch weergegeven in grafiek 1 tot en met 7. Bij patiënt één tot en met zes zijn de resultaten weergegeven in weekscores, dat wil zeggen het totaal van automutilatie-incidenten per week. Er is hiervoor gekozen omdat een grafiek van dagscores weinig inzicht zou geven in het beloop van de klacht omdat dit meestal nul, één of twee maal per dag bedroeg. Patiënt zeven daarentegen automutileerde tussen de 3 en 105 maal per dag. Van haar zijn de dagscores weergegeven. Uit de grafieken wordt duidelijk dat de automutilatie bij drie patiënten reeds in de eerste week van de behandeling drastisch daalde. Bij alle patiënten gebeurde dit binnen de experimentele fase. Het effect bleef bij allen na drie maanden nagenoeg behouden.
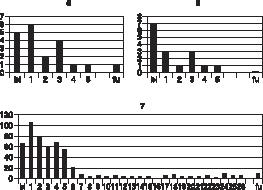
Patiënt 1 t/m 6: Verticaal: frequentie automulitatie per week.
Horizontaal: tijd, baseline (bl), week 1 t/m 3 (1,2,3), follow-up (fu).
Patiënt 7: Verticaal: frequentie automulitatie per dag.
Horizontaal: tijd, baseline (bl), dag 1 t/m 26 (1,2,3 enz.), follow-up (fu).
Discussie
Bovenstaand werden na een literatuuroverzicht de resultaten van een verkennend onderzoek naar de behandeling van automutilatie met behulp van zelfcontroleprocedures beschreven. Het betreft hier een onderzoek uitgevoerd in de klinische praktijk. De onderzoekers waren tevens behandelaar. De prioriteit lag bij de behandeling, waardoor concessies gedaan moesten worden aan de wetenschappelijke methode.
De bedoeling was de therapeutische benadering van automutilerende patiënten, die na veel getob met automutilatie op één van onze klinieken enige jaren geleden ontstond en die eerder in een casuïstische mededeling (Van Wijk, 1996) werd beschreven met hardere gegevens te onderbouwen. Gevonden werd dat de frequentie van automutilatie bij alle zeven proefpersonen aanzienlijk daalde. Bij follow up onderzoek na drie maanden bleek het effect opvallend genoeg behouden.
De volgende methodologische kanttekeningen zijn echter onder meer te maken. Vanwege het kleine aantal proefpersonen zijn de data niet generaliseerbaar. De betrouwbaarheid en validiteit van de gegevens zijn niet vast te stellen, met name door de beperkte baseline-meting en door het ontbreken van een controle-conditie. Bij een drietal proefpersonen zijn de voormetingen retrospectief uitgevoerd, vooral om ethische redenen.
Daarnaast zou de patiënt om velerlei redenen de neiging kunnen hebben gehad de frequentie van de automutilatie te overdrijven dan wel te minimaliseren. Dit is een van de nadelen van zelfregistratie.
Een goede aanvulling zou zijn geweest als een vertrouwd iemand van de patiënt of een verpleegkundige in overleg hem/haar onderzocht zou hebben en het aantal wonden geteld zou hebben, waarbij ook nog onderscheid tussen korsten en verse wonden gemaakt zou kunnen worden.
Door deze en andere zwakten in methodologisch opzicht is het uiteraard niet mogelijk verregaande conclusies te trekken over het effect van de voorgestelde behandeling. We kunnen wel constateren dat het blijkbaar soms nuttig kan zijn om te proberen patiënten die automutileren met behulp van een dergelijk zelfcontroleprogramma te behandelen. Uiteraard zijn daarnaast ook andere benaderingen denkbaar.
Summary
In psychiatric practice selfmutilation is a rather common phenomenon.However therapeutic approaches are scarce. In this article selfmutilation is conceptualized as a disorder of impulse control. An exploratory study was done among seven patiënts to see whether a selfmanagement program would reduce their symptoms. The results are promising.
Referenties
American Psychiatric Association (1994). Diagnostic and statistical manual of mental disorders (4th. ed.), Washington DC: American Psychiatric Press.
Bandura, A. (1977). Self-efficacy: the excercise of control. New York: W.H. Freeman and Company.
Birrer, R.B., Robinson, T., Rao, Z. & Leber, M. (1993). Self-mutilation: three cases and a review of the literature. The Journal of Emergency Medicine, 11, 27-31.
Brodsky, B.S., Cloitre, M. & Dulit, R.A. (1995). Relationship of dissociation to self-mutilation and childhood abuse in clinical correlates of self-mutilation in borderline personality disorder. Journal of Mental Health UK, Vol 152 (12), 1788-1792.
Burnham, R.C. (1969). Symposium on impulsive self-mutilation. British Journal of Medical Psychology, 42, 223-227.
Carr, E.G., Newsom, C., & Binkhoff, J. (1980). Escape as a factor in the aggressive behavior of two retarded children. Journal of Applied Behavior Analysis, 13, 101-117.
Carroll, J., Shaffer, C., Spensley, J., & Abramowitz, S.I. (1980). Family experiences of selfmutilating patiënts. American Journal of Psychiatry, 137, 852-853.
Cowdry, R., & Gardner, D. (1988). Pharmacotherapy of borderline personality disorder. Archives of General Psychiatry, 45, 111-119.
Darche, M.A. (1990). Psychological factors differentiating self-mutilating and non-self-mutilating adolescent inpatient females. Psychiatric Hospital 21 (1), 31-35.
Dulit, R.A., Fyer, M.R., Leon, A.C., Brodsky, B.S. & Frances, A.J. (1994). Clinical correlates of self-mutilation in borderline personality disorder. American Journal of Psychiatry, 151 (9), 305-1311.
Erven, A.C.J.M. van (1990). Een behandeling van sterk gedragsgestoorde en/of agressieve (SGA) patiënten. In: C.A.L. Hoogduin, H.G.M. Rooymans, P. Schnabel, K. van der Velden, F.C. Verhulst (red.). Jaarboek psychiatrie en psychotherapie, deel 3, 1989-91, 55-71. Houten: Bohn Stafleu Van Loghum.
Favazza, A.R., & Rosenthal, R.J. (1993). Diagnostic issues in self-mutilation. Hospital and Community Psychiatry, 44, 2, 134-140.
Favazza, A.R. & Conterio, K. (1988). The plight of chronic self-mutilators. Community Mental Health Journal, 24, 22-30.
Favazza, A.R., & Conterio, K. (1989). Female habitual self-mutilators. Acta Psychiatrica Scandinavica, 79, 283-289.
Feldman, M.D. (1988). The challenge of self mutilation, a review. Comprehensive Psychiatry, 29, 252-269.
Gardner, D.L. & Cowdry, R.W. (1985). Suicidal and parasuicidal behavior in borderline personality disorder. Psychiatr. Clin. North. Am., 8, 389-403.
Gardner, A.R., & Gardner, A.J. (1975). Self-mutilation, obsessionality and narcissism. British Journal of Psychiatry, 127, 127-132.
Gupta, M.A., Gupta, A.K. & Haberman, H.F. (1986). Neurotic excoriations: a review and soms new perspectives. Comprehensive Psychiatry, 27, 381-386.
Hoogduin, C.A.L. (1980). Behandeling met behulp van zelfcontroleprocedures. In: K. van der Velden (red.) Directieve Therapie II. Deventer: Van Loghum Slaterus.
Hoogduin, C.A.L. (1981). Zelfcontrole en dwang. Kwartaaltijdschrift voor Directieve Therapie en Hypnose, 1, 41-56.
Hoogduin, C.A.L. & Lange, A. (1990). Stoornissen in de impulscontrole. In: W. Vandereycken, C.A.L. Hoogduin & P.M.G. Emmelkamp (red.). Handboek Psychopathologie, deel 1, 335-346. Houten/Zaventem: Bohn Stafleu Van Loghum.
Lange, A., Vries, M. de, & Gest, A. (1994). Behandeling van boulimia nervosa door middel van een zelfcontrole-programma, verantwoording en casuïstiek. Directieve therapie, 14, 5-25.
Linehan, M.M. (1996). Borderlinepersoonlijkheidsstoornis. Lisse: Swets & Zeitlinger.
Leibenluft, E., Gardner, D.L., & Cowdry, R.W. (1987). The inner experience of the borderline self-mutilator, Journal of Personality Disorders, 1 (4), 317-324.
Malon, D.W., & Berardi, D. (1987). Hypnosis with self-cutters. American Journal of Psychotherapy, 41, 531-541.
Miller, D. (1994). Women Who Hurt Themselves: A Book of Hope and understanding. New York: Basic Books.
Moleman e.a. Farmacologische behandeling van borderline patiënten, in druk.
Pawlicki, C.M. & Gaumer, C. (1993). Nursing care of the self-mutilating patient. Bulletin of the Menninger Clinic, 57 (3), 380-389.
Putnam, E.F., Guroff, J.J., & Silberman, E.K. (1986). The clinical phenomenology of multiple personality disorder: Review of 100 recent cases. Journal of Clinical Psychiatry, 47, 285-293.
Repp, A.C., Singh, N.N., Olinger, E. & Olson, D.R. (1990). The use of functional analyses to test causes of self-injurious behavior: rationale, current status and future directions. Journal of Mental Deficiency Research, 34, 95-105.
Resch, F., Harwantz, A., Schuch, B. & Lang, E. (1993). Kann Selbstverletzung als süchtiges Verhalten bei Jugendlichen angeschen werden? Z. Kinder-Jugendpsychiatrie, 21, 253-259.
Rooymans, H.G.M. (1994). Stoornissen met bijzondere somatische klachten en verschijnselen. In: W. Vandereyken, C.A.L. Hoogduin, P.M.G. Emmelkamp (eds.) Handboek Psychopathologie, deel I, 256-274. Houten: Bohn Stafleu Van Loghum.
Simeon, D.S., Stanley, B., Frances, A., Mann, J.J., Winchel, R., & Stanley, M. (1992). Self-mutilation in personality disorders: psychological and biological correlates. American Journal of Psychiatry, 149, 221-226.
Simpson, M.A. (1975). The Phenomenology of self-mutilation in a general hospital setting. Canadian Psychiatric Association Journal, 20, 429-434.
Soloff, P.H., Lis, J.H., Kelly, T., Cornelius, J., & Urich, R. (1994). Self-mutilation and suicidal behavior in borderline personality disorder. Journal of Personality Disorders, 8 (4), 257-267.
Suyemoto, K.L. & MacDonald, M.L. (1995). Self-cutting in adolescents. Psychotherapy, 32 (1), 162-171.
Tantam, D., & Whittaker, J. (1992). Personality disorder and self-wounding. British Journal of Psychiatry, 161, 451-464.
Van Moffaert, M.M.P. (1990). Self-Mutilation: Diagnosis and practical treatment. Psychiatry in Medicine, 20, 373-382.
Van Moffaert, M.M.P. (1991). Integration of medical and psychiatric management in self-mutilation. General Hospital Psychiatry, 13, 59-67.
Van Moffaert, M.M.P. (1993). De behandeling van automutilatie en nagebootste stoornis. In: C.A.L. Hoogduin, P. Schnabel, W. Vandereycken, K. van der Velden, F.C. Verhulst (red.). Jaarboek Psychiatrie en Psychotherapie deel 4, 1992/93, 134-142, Houten/Zaventem: Bohn Stafleu Van Loghum.
Walsh, B.W., & Rosen, P.M. (1988). Self-Mutilation: Theory, research and treatment. New York: Guilford Press.
Wijk, K. van (1996). De behandeling van automutilatie met behulp van een zelfcontrole-procedure. Directieve therapie, 16, 25-32.
Winchel, R.M., & Stanley, M. (1991). Self-injurious behavior: a review of the behavior and biology of self-mutilation. American Journal of Psychiatry, 148, 306-317.
