DT-21-02-147.pdf 688.56 KB 911 downloads
Ontspanningsoefeningen bij somatische aandoeningen ...Samenvatting
Een verblijf in een ziekenhuis gaat meestal gepaard met spanningen. Ontspanningsoefeningen zijn effectief gebleken bij het verminderen van lichamelijke klachten bij poliklinische en klinische patiënten met somatische aandoeningen. Bij opgenomen patiënten zijn de belangrijkste indicaties voor ontspanningsoefeningen: spanning in reactie op klachten, onderzoek of behandeling, in- en doorslaapproblemen en de aanwezigheid van lichamelijke klachten die in stand worden gehouden of verergeren door spanningen. Standaardoefeningen worden aangepast aan het doel van de oefening, de lichamelijke gesteldheid van de patiënt en zijn persoonlijke behoeften en ervaringen. Aan de hand van gevalsbeschrijvingen worden verschillende van dergelijke aanpassingen besproken.
Inleiding
Een mens ervaart spanning bij een verblijf in het ziekenhuis. De onbekende omgeving, scheiding van partner en kinderen, onderzoeken en behandelingen die hem te wachten staan en onzekerheid over wat komen gaat, dragen allemaal bij aan deze spanning. Daar komt nog eens bij dat hij gedurende de opname minder of geen gebruik kan maken van de normale copingstrategieën.
De belangrijkste bron van spanningen vormen de lichamelijke klachten waarvoor de patiënt is opgenomen, of die het gevolg zijn van de onderzoeken en behandelingen die hij heeft ondergaan. Spanning ontstaat als iemand zich zorgen maakt over de lichamelijke klachten, of als onwillekeurige reactie op de lichamelijke klacht. Pijn, bijvoorbeeld, gaat gepaard met een onwillekeurige toename van de spierspanning in het pijngebied. Ook jeuk, hartkloppingen en benauwdheid zorgen voor grotere spanning. Spanning kan lichamelijke klachten instandhouden of verergeren (Salkovskis, 1991; figuur 1). Dit geldt niet alleen voor pijn, maar ook voor trillen, zweten, blozen, oorsuizen, jeuk, hartkloppingen, verhoogde bloeddruk, verminderde longfunctie, moeite met doorademen, slikproblemen, misselijkheid, zuurbranden, moeite met defecatie, moeite met urineren, harde buiken en in- en doorslaapproblemen.
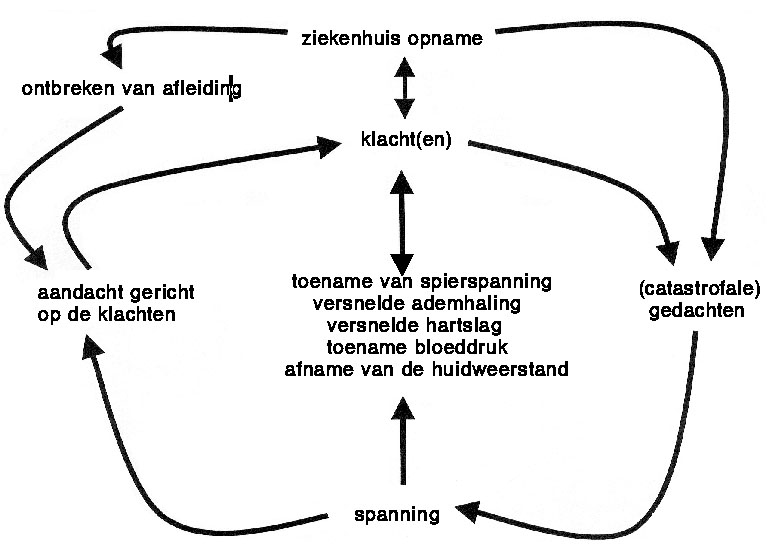
In de cognitief-gedragstherapeutische behandelingen van angst- en spanningsklachten ligt de nadruk op het veranderen van de disfunctionele cognities die spanning geven. Ontspanningsoefeningen grijpen daarentegen direct aan op de fysiologische spanningsrespons. Toch kunnen er ook cognitieve veranderingen optreden. Dat komt doordat de patiënt met de oefeningen een instrument in handen heeft waarmee hij zichzelf kan helpen in de moeilijke situatie van de opname. Niet alleen zal hij zich hierdoor minder machteloos voelen, maar de oefening zal hem ook afleiden van de klachten en angstige gedachten.
Er is veel gecontroleerd onderzoek gedaan naar het effect van ontspanningsoefeningen bij poliklinische patiënten met diverse lichamelijke klachten. Ontspanningsoefeningen verminderen misselijkheid bij chemotherapie, en benauwdheid en angst bij cara-patiënten. Ze hebben een positief effect op de longfunctie en symptomen van patiënten met astma (Arakawa, 1997; Burish & Jenkins, 1992; Gift, Moore & Soeken, 1992; Lehrer et al. 1994, Smyth, Soefer, Hurewitz & Stone, 1999; Vasterling, Jenkins, Tope & Burish, 1992). Ook hebben ontspanningsoefeningen een gunstig effect op de slaap. De patiënt valt gemakkelijker in slaap en slaapt beter door (Morin, Culbert & Schwartz, 1994, Murtagh & Greenwood, 1995; Verbeek, Schreuder & Declerck, 1999).
Ook bij opgenomen patiënten bleken ontspanningsoefeningen effectief. De oefeningen helpen de pijn te verminderen die optreedt bij beenmergtransplantaties en na verwijdering van de galblaas, grote buikoperaties en bypassoperaties (Ashton et al. 1997; Good et al. 1999; Levin, Malloy & Hyman, 1987; Syrjala et al. 1995). Verder is gebleken dat het aanleren van ontspannings- en ademhalingsoefeningen een gunstig effect heeft op het beloop na een hartinfarct en daaropvolgende vaatreconstructie (Appels et al. 1997; Van Dixhoorn, 1997). Ontspanningsoefeningen beïnvloeden, ten slotte, het geboortegewicht en het voldragen van de zwangerschap bij een dreigende vroeggeboorte op gunstige wijze (Janke, 1999).
Medisch onderzoek kan pijnlijk en angstaanjagend zijn. Zo is een mri (Magnetic Resonance Imaging)-onderzoek belastend, doordat de patiënt gedurende lange tijd moet stilliggen in een kleine ruimte. Tijdens dit onderzoek wordt 4 tot 30 procent van de patiënten angstig, krijgt een paniekaanval of ontwikkelt na afloop een angst voor kleine ruimtes (Meléndez & McCrank, 1993). Ontspanningsoefeningen verminderen de angst tijdens het onderzoek, maar voorkómen helaas niet dat de patiënt na afloop van het onderzoek mri-gerelateerde angsten ontwikkelt (Lukins, Davan & Drummond, 1997).
Indicaties en contra-indicaties
Op grond van de literatuur en onze klinische ervaring menen wij dat het gebruik van ontspanningsoefeningen is geïndiceerd bij: 1 spanning in reactie op klachten, onderzoek of behandeling; 2 in- en doorslaapproblemen; 3 lichamelijke klachten die door spanning verergeren of in stand worden gehouden, zoals:
- zenuwstelsel: pijn, fantoompijn, jeuk, trillen, zweten, blozen, oorsuizen;
- cardiovasculair: hartkloppingen, verhoogde bloeddruk (Vinck, Arickx & Hongenaert, 1987; Yung & Keltner, 1996);
- ademhaling: verminderde longfunctie, moeite met doorademen;
- maagdarmstelsel: slikproblemen, misselijkheid, zuurbranden, moeite met urineren of defecatie;
- zwangerschap: harde buiken, dreigende vroeggeboorte;
- onthoudingsverschijnselen na het staken van alcohol, drugs of medicijnen, zoals slaapmiddelen (Lichtstein et al. 1999).
Het gebruik van ontspanningsoefeningen is gecontraïndiceerd als:
- De patiënt last heeft van een te lage bloeddruk of flauwvalt bij het zien van bloed. Bij dergelijke klachten moet men juist leren bijtijds de spieren aan te spannen en daarmee de bloeddruk enigszins te verhogen (Hellström, Fellenius & Öst, 1996). Ontspanningsoefeningen geven een systolische en diastolische bloeddrukdaling van 10 á 20 mmHg (Vinck et al., 1987; Yung & Keltner, 1996).
- De patiënt moeite heeft een duidelijk beeld van de realiteit vast te houden of niet in staat is de uitleg en instructies te begrijpen, bijvoorbeeld bij:
- ernstige ziekte, hoge koorts, of ijlen;
- verstoorde oriëntatie in tijd, plaats of persoon;
- een psychotische stoornis;
- een psycho-organisch syndroom (delirium, dementie, etc.).
Het samenstellen van een geschikte ontspanningsoefening
Tijdens het verblijf in een ziekenhuis stellen wij voor patiënten die daarvoor in aanmerking komen, een persoonlijke ontspanningsoefening samen, rekening houdend met hun somatische gesteldheid en hun persoonlijke behoeften en ervaringen. De structuur van de oefening is steeds dezelfde.
De oefening heeft een duidelijk begin, zoals het aanspannen van zo veel mogelijk spiergroepen, of een keer diep zuchten. Daarna ontspant men één voor één de spiergroepen van linker- en rechterbeen, billen, bekkenbodem, buik, borst, rug, schouders, linker- en rechterarm, voorhoofd, ogen, mond en kaken. Men ontspant door de spieren eerst aan te spannen en dan te ontspannen — progressieve relaxatie (Jacobson, 1929) — of door een ontspannen, warm, zwaar en loom gevoel te suggereren, de zogenaamde suggestieve methode (Schultz, 1932). Vervolgens beschrijft de trainer een verblijf in het bos, in de bergen, aan het strand, op het water of in een door de patiënt gekozen omgeving. De trainer helpt de patiënt rustig adem te halen. Tijdens de oefening herhaalt hij regelmatig de volgende zin: ‘Let eens op uw ademhaling, rustig en regelmatig, kalm en ontspannen, helemaal vanzelf, zonder moeite.’ De oefening wordt beëindigd door tot drie te tellen.
De ontspanningsoefening duurt ongeveer twintig minuten en wordt de eerste keer ‘live’ op cassetteband opgenomen, zodat de patiënt er zelfstandig mee kan oefenen. De oefeningen kunnen liggend of zittend worden uitgevoerd. Het maakt niet uit of de patiënt zijn ogen openhoudt of sluit tijdens de oefening. De trainer stimuleert de patiënt om te doen wat het prettigst is. De uiteindelijke vorm van de ontspanningsoefening hangt mede af van het beoogde effect van de oefening, de klachten, de somatische gesteldheid, de persoonlijke behoeften en de ervaringen van de patiënt.
De klachten van de patiënt spelen een essentiële rol bij het samenstellen van de oefening. Bij pijnklachten bijvoorbeeld moet de trainer oppassen dat het aanspannen van de spieren niet meer pijn geeft. Pijn leidt namelijk reflexmatig tot spierspanning, waardoor geen ontspanning optreedt. Dit probleem is op te lossen door de patiënt niet die spiergroepen aan te laten spannen waarbij het aanspannen pijn doet, maar wel andere. Bij hoge bloeddruk is gebleken dat de suggestieve methode, waarbij men de spiergroepen niet vooraf aanspant, minder effect heeft dan de progressieve methode (Eisenberg et al., 1991). Patiënten met een slechte longfunctie moeten zich inspannen om voldoende zuurstof binnen te krijgen. Voorkomen moet worden dat zij door de spierontspanning minder krachtig gaan ademhalen. De trainer helpt hen door de volgende tekst regelmatig te herhalen: ‘Let eens op uw ademhaling … rustig en stevig … een krachtige ademhaling.’
De somatische toestand van de patiënt bepaalt mede of spiergroepen wel of niet kunnen worden aangespannen. Voor patiënten met een slechte lichamelijke conditie kan het aanspannen van de spieren al een te grote inspanning zijn. Dit geldt ook bij patiënten waarbij een infuus, katheter of sonde is ingebracht.
Bij slaapproblemen gaat de voorkeur uit naar een oefening waarbij patiënten de spieren niet eerst aanspannen, en die liggend in bed kan worden gedaan. Dit om de overgang van de ontspanningsoefening naar het slapen zo gemakkelijk mogelijk te maken. De oefening wordt beëindigd met de volgende zin: ‘Straks bent u aan het einde gekomen van de oefening. Als u wilt gaan slapen, zet de band dan op een kalme manier af. En zeg dan nog een paar keer in uzelf “ontspan” en laat daarbij beelden opkomen van de ontspannen voorstelling.’
Bij de keuze van de ontspannende voorstelling en eventuele aanpassingen houdt men ook rekening met de klacht. Bij jeuk, bijvoorbeeld, geeft men geen warmte- maar koeltesuggesties. Actief ontspannen is prettig voor patiënten met jeukende huidaandoeningen, zoals constitutioneel eczeem. De fysieke inspanning leidt de aandacht af van de jeuk. Beschrijvingen van een schaatstocht op een koude, maar mooie winterdag, of een snelle afdaling op de ski’s zijn geschikt, omdat hierbij suggesties van kou en lichamelijke activiteit worden gecombineerd. Bij patiënten met een astmatische constitutie moet men geen omgevingen suggereren waarin zij het benauwd zouden kunnen krijgen. Suggesties van bloeiende bergweiden zijn uit den boze.
Ook bij het ontspannen tijdens onderzoek of ingreep gebruikt men suggestieve oefeningen. Het aanspannen van de spieren zou het onderzoek of de ingreep immers kunnen bemoeilijken.
Ervaringen met ontspanningsoefeningen
Sinds 1994 worden in het Leids Universitair Medisch Centrum op de hiervoor beschreven wijze ontspanningsoefeningen aan patiënten aangeboden. Tot nu toe zijn 552 patiënten verwezen voor ontspanningsoefeningen. Het betrof 448 poliklinische en 104 klinische patiënten. Zij vragen de ontspanningsoefeningen meestal aan om angst en spanning als gevolg van de ziekte of behandeling te verminderen, of om het (in)slapen te verbeteren. Het betreft voornamelijk patiënten met tumoren, leukemie, hartziekten en huidaandoeningen. De aanvragen lopen via de consulent-psychiater of de verpleegkundig specialist psychiatrie. Eén van hen bezoekt de patiënt en gaat na of er indicaties of contra-indicaties zijn voor ontspanningsoefeningen. In geval van twijfel wordt overlegd met de klinisch psycholoog van de polikliniek psychiatrie.
De verpleegkundig specialist psychiatrie, een co-assistent, een assistent psychiatrie, of de superviserend klinisch psycholoog geven de ontspanningsoefeningen. Wie de patiënt traint, is afhankelijk van beschikbaarheid en van de benodigde aanpassingen. De trainer geeft uitleg over de werking van de ontspanningsoefening en doet de oefening met de patiënt. Hij maakt een opname van de ontspanningsoefening op cassetteband, zodat de patiënt zelfstandig kan oefenen. De patiënt wordt gemiddeld drie keer bezocht in een periode van anderhalve week.
De verpleegkundigen van de afdeling krijgen ook uitleg over de ontspanningsoefening. De afspraken die met patiënt zijn gemaakt over het oefenen, worden opgenomen in het verpleegplan, zodat de verpleegkundigen hier rekening mee kunnen houden.
Casus 1: Een angstige man met gebroken nek
Meneer Van Zuylen, dertig jaar, is opgenomen met een gebroken nek. Hij ligt gefixeerd in een kantelbed. Hij kan alleen zijn handen bewegen. Na enkele dagen krijgt hij last van een gevoel van vervreemding, dat hem angstig en gespannen maakt. De consultatief-psychiater stelt de indicatie voor ontspanningsoefeningen, en wel een oefening die het gevoel van controle van meneer Van Zuylen vergroot.
De samengestelde oefening begint met een diepe zucht. Meneer Van Zuylen moet vervolgens de spieren van zijn linker- en rechterhand krachtig aanspannen om het gevoel van controle te vergroten. Gesuggereerd wordt dat hij, bij het aanspannen van de spieren, alle spanning uit zijn hele lichaam in zijn vuisten verzamelt en dat bij het loslaten van de spieren alle spanning wegstroomt. Voor de ontspannende voorstelling zoekt de trainer naar een beeld, waarin het geluid van de motor die het bed in beweging houdt en de bewegingen van het bed, kunnen worden verwerkt. De bewegingen en geluiden doen meneer Van Zuylen denken aan het geluid van de motoren en het deinen van het schip. Hij kan zich een plezierige boottocht nog goed herinneren. De trainer sluit hierbij aan en geeft een beschrijving van een aangename zeereis.
De oefeningen hebben het gewenste effect. Het ballen en vervolgens loslaten van zijn vuisten gebruikt meneer Van Zuylen vele malen per dag. De voorstelling van de bootreis gebruikt hij voordat hij gaat slapen.
Casus 2: Een vrouw met fantoompijn
Mevrouw Wolff is 28 jaar oud. Ze heeft een tumor in het kniegewricht. Haar onderbeen moet worden geamputeerd. Enige tijd na de operatie klaagt mevrouw Wolff over fantoompijn. Zij heeft het gevoel dat het been dwars door het matras en het bedspiraal steekt en zij is niet in staat hierin verandering aan te brengen.
De trainer kiest voor een progressieve relaxatieoefening. De oefening vindt in bed plaats. Mevrouw Wolff spant de spieren, ook die van het geamputeerde been, eerst aan om vervolgens te ontspannen. Zij spant haar beenspieren aan door het been op te tillen en de tenen naar haar neus te trekken. Vervolgens ontspant zij haar been door het recht en losjes naast het andere been neer te leggen.
Voorafgaand aan de oefening is mevrouw Wolff uitgelegd wat fantoomsensaties zijn en hoe ontspanningsoefeningen deze kunnen helpen verminderen (Sherman, Sherman & Gall, 1980; Wesolowski & Lema, 1994). Ook de verpleegkundigen zijn uitgebreid geïnformeerd. Na een periode van intensieve oefening en begeleiding bereikt mevrouw Wolff stapsgewijs het gewenste resultaat. Het opheffen van de dwangstand van het fantoom verloopt in drie stappen. Eerst komt het fantoom uit het matras, daarna steekt het fantoom omhoog en ten slotte ligt het ontspannen naast het rechterbeen.
Casus 3: Een jongeman met ondraaglijke jeuk
Harry, 22 jaar oud, is opgenomen vanwege een verergering van zijn constitutioneel eczeem. Tijdens een jeukaanval weet hij zich geen raad, rent door de kamer, springt in het rond en krabt zichzelf helemaal open. Hij voelt zich machteloos en overgeleverd aan zijn jeuk. Thuis gaat hij motorrijden, keihard en zonder helm, dat is lekker koel aan zijn hoofd. Nu dit niet kan, is de jeuk onhoudbaar. De middelen tegen de jeuk die hij ’s avonds krijgt, helpen hem bij het inslapen, maar niet bij het verdragen van de jeuk overdag.
Harry krijgt uitleg over ontspanningsoefeningen. De trainer zoekt naar een toelichting die aansluit bij zijn leeftijd en levensstijl. De gedachte dat topsporters dergelijke oefeningen gebruiken om hun prestaties te verbeteren, spreekt hem wel aan. De progressieve relaxatieoefening sluit het beste aan bij zijn actieve copingstrategie. Om dezelfde reden voert Harry de oefening zittend in een stoel uit en niet liggend in bed. De ontspannende voorstelling bestaat uit een beschrijving van een rit op de motor, met veel koelte- en ontspanningssuggesties. Na afloop vertelt Harry dat het net echt was en dat hij helemaal geen last van jeuk had. Hij oefent drie keer per dag met het cassettebandje en heeft geen last meer van ondraaglijke jeuk.
Casus 4: Slaapproblemen na een hartinfarct
Meneer Brakman, 45 jaar, is opgenomen op de hartbewaking na het doormaken van een hartinfarct. Nadat hij een nieuw infarct heeft doorgemaakt, durft hij niet meer te gaan slapen. Slaapmedicatie heeft onvoldoende effect en de dosis kan niet verder worden verhoogd in verband met cardiale bijwerkingen (ademhalingsdepressie).
Meneer Brakman komt in aanmerking voor ontspanningsoefeningen. Vanwege de aard van zijn klacht en zijn lichamelijke conditie kiezen we voor een suggestieve oefening. Ter introductie van de oefening vroegen wij meneer Brakman of hij het prettig zou vinden lekker te gaan slapen en daarna gesterkt en uitgerust wakker te worden. Na het bevestigende antwoord deden we een suggestieve oefening, die we afsloten met een door hemzelf gekozen ontspannende voorstelling. Aan het eind van de oefening slaapt meneer Brakman voor het eerst sinds drie dagen. De problemen met inslapen behoren vanaf dat moment tot het verleden. Klaarblijkelijk is de angst voor het slapengaan met de ontspanningsoefening doorbroken.
Casus 5: Een gecompliceerde zwangerschap
Mevrouw Deken is 34 jaar en in de 26e week van haar zwangerschap als zij wordt opgenomen in verband met dreigende complicaties. Twee eerdere zwangerschappen zijn geëindigd in late miskramen. Mevrouw Deken is angstig en sterk gericht op alles wat zij in haar buik voelt en niet voelt. Als zij de baby niet voelt bewegen, wordt zij erg angstig. Deze angst is aanleiding voor de verpleging om ontspanningsoefeningen voor mevrouw Deken aan te vragen. De trainer kiest voor een suggestieve oefening, waarbij mevrouw Deken de aandacht moet richten op het ontspannen van de spieren en een rustige ademhaling. Zij doet de oefening liggend in bed, omdat zij de baby dan het gemakkelijkst voelt. Na afloop van de oefening meldt ze dat ze de baby tijdens het ontspannen goed kon voelen. Ze is opgelucht en gerustgesteld. In de daaropvolgende, spannende weken, doet mevrouw Deken drie- tot vijfmaal per dag de ontspanningsoefening. Ze is duidelijk minder angstig. Zij is nu in staat zelf datgene te doen wat nodig is om haar baby te voelen bewegen. Daarnaast blijkt dat de ontspanningsoefeningen een gunstig effect hebben op haar bloeddruk. Dit tot grote tevredenheid van de behandelend arts.
Beschouwing
Enkele kritische kanttekeningen zijn op zijn plaats bij onze, voornamelijk positieve ervaringen met het aanbieden van ontspanningsoefeningen aan patiënten die zijn opgenomen voor een somatische aandoening.
Wij hebben gekozen voor op de persoon en somatische gesteldheid toegesneden ontspanningsoefeningen en niet voor standaardoefeningen. Bij standaardoefeningen kunnen de verpleging of de patiënten zelf de oefening opvragen, bijvoorbeeld via de patiëntenservicedienst. De oefeningen zijn dan voor iedereen toegankelijk. Deze constructie is ook goedkoper voor het ziekenhuis. Maar er kleven nadelen aan het gebruik van standaardoefeningen. Om te beginnen zijn ze mogelijk minder effectief (Good, 1995). Daarnaast zullen veel patiënten door hun lichamelijke conditie niet in staat zijn de standaardoefening uit te voeren. De oefening is dan wel voor iedereen toegankelijk, maar naar verwachting zullen minder patiënten er optimaal gebruik van kunnen maken. Als patiënten en verpleging de oefeningen zelf kunnen opvragen, hoeven zij de consulent-psychiater niet meer te raadplegen. Dit vergroot de kans dat patiënten ten onrechte, of op verkeerde gronden ontspanningsoefeningen doen. Of, erger, dat hen de juiste behandeling wordt onthouden. In ons ziekenhuis geeft de consulent-psychiater of verpleegkundig specialist psychiatrie de aanvrager van de ontspanningsoefeningen feedback over de juistheid van de aanvraag. De verpleegkundigen, de meest constante factor van de afdeling, leren op deze wijze wanneer ontspanningsoefeningen wel en wanneer deze niet zijn geïndiceerd.
Een tweede punt betreft het inzetten van co-assistenten als trainers. Enerzijds krijgen co-assistenten de gelegenheid om een psychologische behandeling uit te voeren bij patiënten met een somatische aandoening. Anderzijds wordt door deze constructie de kwaliteit van de (consultatieve) zorg verbeterd. Het is onze ervaring dat de meeste co-assistenten in staat zijn om, na de training aan het begin van hun stage, patiënten adequaat te begeleiden bij het aanleren van ontspanningsoefeningen. Supervisie over de behandeling is echter noodzakelijk. De meeste co-assistenten staan aan het begin van hun stage sceptisch tegenover de ontspanningsoefeningen. Zodra ze echter merken dat ‘hun oefening’ werkt, worden ze enthousiast.
Een derde punt van discussie is het gebruik van op Jacobson (1929) en Schultz (1932) gebaseerde ontspanningsoefeningen. Patiënten kunnen ook hypnose, biofeedback, yoga, meditatie, muziek en massage gebruiken om te ontspannen. Lang niet al deze methoden zijn geschikt voor gebruik in het ziekenhuis; ze zijn ook niet allemaal even effectief als ontspanningsoefeningen (Burish & Jenkins, 1992). Voor biofeedback en massage is de patiënt afhankelijk van anderen. Yoga en meditatie worden geassocieerd met een Oosterse leefstijl en voor sommige patiënten is het gebruik van deze methoden, net als hypnose, vanuit hun religie niet geoorloofd.
Het gebruik van hypnose in de medische setting, vooral bij pijnbestrijding, is uitgebreid beschreven (Spinhoven & Linssen, 1991). Hypnose is meer dan ontspanning, maar ontspanning is wel een belangrijke component van hypnose, vooral bij pijnbestrijding. Een nadeel van het gebruik van meer specifieke hypnotische interventies is dat deze specifieke training vereisen en niet door co-assistenten kunnen worden uitgevoerd.
Ontspanningsoefeningen, zoals door ons gebruikt, zijn voor de meeste patiënten zeer acceptabel, worden niet geassocieerd met een bepaalde leefstijl of religie, zijn effectief gebleken en gemakkelijk in de klinische praktijk in te passen. Reden genoeg om het gebruik van ontspanningsoefeningen bij patiënten die zijn opgenomen voor onderzoek of behandeling van een somatische aandoening, voort te zetten.
Summary
Having to stay at a hospital is an unpleasant and stressful experience for most patients. Relaxation techniques are effective in reducing physical symptoms of in- and out-patients with somatic disorders. Relaxation training is indicated in the case of stress as a result of physical symptoms, medical investigations or treatment, sleeping problems and physical symptoms which are sustained by stress. Standardized relaxation exercises are adjusted to the purpose of the intervention, and to the physical condition, personal needs and experiences of the patients. Case descriptions elucidate the adjustments made.
Referenties
Arakawa, S. (1997). Relaxation to reduce nausea, vomiting and anxiety induced by chemotherapy in Japanese patients. Cancer Nursing, 20(5), 342-349.
Ashton, C. Jr., Whitworth, G.C., Seldomridge, J.A., Shapiro, P.A., Weinberg, A.D., Michler, R.E., Smith, C.R., Rose, E.A., Fisher, S., & Oz, M.C. (1997). Self-hypnosis reduces anxiety following coronary artery bypass surgery. A prospective randomized trial. Journal of Cardiovascular Surgery, 38(1), 69-75.
Appels, A., Bar, F., Lasker, J., Flamm, U., & Kop, W. (1997). The effect of a psychological intervention program on the risk of a new coronary event after angioplasty: a feasibility study. Journal of Psychosomatic Research, 43(2), 209-217.
Burish, T.G., & Jenkins, R.A. (1992). Effectiveness of biofeedback and relaxation training in reducing the side effects of cancer chemotherapy. Health Psychology, 11(1), 17-23.
Eisenberg, D.M., Lansdsberg, L., Allred, E.N., Saper, R.B., & Delbanco, T.L. (1991). Inability to demonstrate physiological correlates of subjective improvement among patients taught the relaxation response. Journal of General Intestinal Medicine, 1(6), 64-70.
Dixhoorn, J.J. van (1997). Gunstige effecten van adem- en ontspanningsinstructies in de hartrevalidatie: een gerandomiseerd follow-uponderzoek gedurende 5 jaar. Nederlands tijdschrift voor geneeskunde, 141(11), 530-533.
Gift, A.G., Moore, T., & Soeken, K. (1992). Relaxation to reduce dyspnea and anxiety in copd patiënts. Nursing Research, 41(4), 242-246.
Good, M. (1995). A comparison of the effects of jaw relaxation and music on postoperative pain. Nursing Research, 44(1), 52-7.
Good, M., Stanton-Hicks, M., Grass, J.A., Cranston Anderson, G., Choi, C., Schoolmeesters, L.J., & Salman, A. (1999) Relief of postoperative pain with jaw relaxation, music and their combination. Pain, 81(1,2), 163-172.
Hellström, K., Fellenius, J., & Öst, L-G. (1996). One versus five sessions of applied tension in the treatment of blood phobia. Behaviour research and therapy, 34(2), 101-112.
Jacobson, E. (1929). Progressive Relaxation. Chicago: University of Chicago Press.
Janke, J. (1999). The effect of relaxation therapy on preterm labor outcomes. Journal of obstetric, gynecologic, & neonatal nursing, 28(3), 255-263.
Lehrer, P.M., Hochron, S.M., Mayne, T., Isenberg, S., Carlson, V., Lasoski, A.M., Gilchrist, J., Morales, D., & Rausch, L. (1994). Relaxation and music therapies for asthma among patiënts prestabilized on asthma medication. Journal of behavioral medicine, 17(1), 1-24.
Levin, R.F., Malloy, G.B., & Hyman, R.B. (1987). Nursing management of postoperative pain: use of relaxation techniques with female cholecystectomy patiënts. Journal of advanced nursing, 12(4), 463-72.
Lichtstein, K.L., Peterson, B.A., Riedel, B.W., Means, M.K., Epperson, M.T., & Aquillard, R.N. (1999). Relaxation to assist sleep medication withdrawal. Behavior Modification, 23(3), 379-402.
Lukins, R., Davan, I.G., & Drummond, P.D. (1997). A cognitive behavioural approach to preventing anxiety during magnetic resonance imaging. Journal of behavior therapy & experimental psychiatry, 28(2), 97-104.
Meléndez, C., & McCrank, E. (1993). Anxiety-related reactions associated with magnetic resonance imaging examinations. Journal of the American Medical Association, 270, 745-747.
Morin, C.M., Culbert, J.P., & Schwartz, S.M. (1994). Nonpharmacological interventions for insomnia: a meta-analysis of treatment efficacy. American journal of psychiatry, 151(8), 1172-1180.
Murtagh, D.R.R, & Greenwood, K.M. (1995). Identifying effective psychological treatments for insomnia: a meta-analysis. Journal of consulting and clinical psychology, 63(1), 79-89.
Salkovskis, P.M. (1991). Somatic Problems. In K. Hawton, P.M. Salkovskis, J. Kirk, & D.H. Clarck, Cognitive Behaviour Therapy for psychiatric problems. A Practical Guide (pp. 235-276). Oxford University Press.
Schultz, J.H. (1932). Das Autogene Training: Konzentrative Selbstentspannung. Versuch einer Klinisch-Praktische Darstellung. Berling: Georg Thieme Verlag.
Sherman, R.A., Sherman, C.J., & Gall, N.G. (1980). A survey of current phantom limb pain treatment in the United States. Pain, 8, 85-90.
Smyth, J.M., Soefer, M.H., Hurewitz, A., & Stone, A.A. (1999). The effect of tape-recorded relaxation training on well-being, symptoms, and peak expiratory flow rate in adult asthmatics: a pilot study. Psychology and Health, 14, 487-501.
Spinhoven, Ph., & Linssen, C. (1991). Hypnose en pijnbestrijding. In R. van Dyck, Ph. Spinhoven & J.W. van der Does, Hypnose en hypnotherapie (pp. 203-220). Houten/Antwerpen: Bohn Stafleu Van Loghum.
Syrjala, K.L., Donaldson, G.W., Davis, M.W., Kippes, M.E., & Carr, J.E. (1995). Relaxation and imagery and cognitive-behavioral training reduce pain during cancer treatment: a controlled clinical trial. Pain, 63(2), 189-198.
Vasterling, J., Jenkins, R.A., Tope, D.M., & Burish, T.G. (1993). Cognitive distraction and relaxation training for the control of side effects due to cancer chemotherapy. Journal of behavioural medicine, 16(1), 65-80.
Verbeek, I., Schreuder, K., & Declerck, G. (1999) Evaluation of short-term nonpharmacological treatment of insomnia in a clinical setting. Journal of psychomatic research, 47(4), 369-383.
Vinck, J., Arickx, M., & Hongenaert, M. (1987). Predicting interindividual differences in bloodpressure response to relaxation training in normotensives. Journal of behavioural medicine, 10(4), 395-410.
Wesolowski, J.A., & Lema, M.J. (1994). Phantom limb pain, a clinical review.
nvb pijnbulletin, 14(3,4), 7-11.
Yung, P.M.B., & Keltner, A.A. (1996). A controlled comparison on the effect of muscle and cognitive relaxation procedures on blood pressure: implications for the behavioural treatment of borderline hypertensives. Behavior research and therapy, 34(10), 821-826.
