Samenvatting
In dit artikel presenteren de auteurs een gecontroleerd onderzoek (N = 43) naar de behandeling van trichotillomanie, waarin gedragstherapie werd vergeleken met fluoxetine (60 mg) en een wachtlijstconditie. Na twaalf weken bleek dat de gedragstherapie zeer effectief was (effect size 3.80) en effectiever dan fluoxetine of een wachtlijst. In een open vervolgstudie naar de langetermijneffecten (twee jaar) (N = 28) bleek dat meer dan de helft van de deelnemers was teruggevallen naar hun aanvankelijke klachtenniveau. Deze terugval wordt nader beschouwd en de auteurs geven aan de hand van mogelijke verklaringen klinische implicaties ter verbetering van het langetermijneffect: boostersessies, het nieuwe gedrag meer automatiseren, meer concrete en haalbare doelen stellen, en de cognities en verwachtingen rondom zelfcontrole veranderen.
Inleiding
Trichotillomanie, ofwel haartrekken, is een stoornis in de impulscontrole. We doen in dit artikel verslag van een gecontroleerd onderzoek naar de effecten van fluoxetine versus gedragstherapie versus een wachtlijstconditie. Hoewel uit dit gecontroleerde onderzoek blijkt dat een kortdurend gedragstherapeutisch programma, gericht op zelfcontrole, bijzonder effectief is, is de terugval na verloop van tijd aanzienlijk. Deze terugval houden we onder andere tegen het licht van de ego-depletion-theorie van Baumeister (Baumeister, Muraven, & Tice, 2000), die stelt dat terugval vooral wordt veroorzaakt door wilsuitputting. Kunnen we de terugval bij deze groep patiënten verklaren met deze theorie? En wat kunnen we ervan leren voor toekomstige behandelprogramma’s?
Trichotillomanie
Trichotillomanie wordt in de dsm-iv (American Psychiatric Association, 1994) gerubriceerd onder de stoornissen in de impulscontrole (niet elders geclassificeerd). Net als bij andere stoornissen in de impulscontrole is er voorafgaand aan het haartrekken meestal een gevoel van spanning, tijdens het haartrekken een gevoel van lust of ontspanning en na het haartrekken een gevoel van spijt of schuld (zie ook: Stein, Christenson, & Hollander, 1999). Het haartrekken kan in verschillende vormen voorkomen: sommigen trekken hun hoofdhaar uit, sommigen haar van hun wenkbrauw of oogwimpers, anderen een combinatie daarvan (Christenson & Mansueto, 1999). Heel soms wordt ander lichaamshaar (bijvoorbeeld okselhaar of schaamhaar) uitgetrokken. Onduidelijk is hoe vaak haartrekken precies voorkomt, maar het wordt geschat op ongeveer 2 à 3 procent, een aanzienlijk aantal mensen (Christenson & Mansueto, 1999). Velen van hen zoeken geen hulp: zij kunnen het haartrekken zodanig onder controle houden dat het niet opvalt of dat er geen blijvende schade wordt aangericht. Anderen echter trekken zo vaak en veel haren uit dat men, soms blijvend, (plaatselijk) kaal wordt, met alle gevolgen van dien. De meeste mensen proberen deze kaalheid te verbergen, bijvoorbeeld met haarstukjes, petten en hoeden, of pruiken, wat vaak veel moeite kost en veel tijd in beslag neemt. Ook bepaalde activiteiten waarbij de kale plekken zichtbaar zouden kunnen worden, zoals zwemmen of fietsen, worden vermeden. Mensen zonder oogharen gaan sociaal contact vaak uit de weg. Zij vermijden bijvoorbeeld het maken van oogcontact. De meeste patiënten met trichotillomanie schamen zich voor hun stoornis en de gevolgen ervan. Zij voelen zich minderwaardig, omdat het hen niet lukt het haartrekken onder controle te houden.
Behandeling: resultaten uit eerder onderzoek
Uit diverse open trial studies (Lerner, Franklin, Meadows, Hembree, & Foa, 1998; Mouton & Stanley, 1996; Rosenbaum & Allyon, 1981; Rothbaum, 1992; Salam, Salama & Aziz, 1999; Vitulano, King, Scahill & Cohen, 1992) is gebleken dat gedragstherapie in de vorm van ‘habit reversal’ effectief is bij haartrekken. Deze behandeling bestaat uit een combinatie van zelfregistratie, bewustwording, en het uitvoeren van een incompatibele respons (bijvoorbeeld door bij de drang je haren te trekken op je handen te gaan zitten). In een gecontroleerd onderzoek (Azrin, Nunn & Frantz, 1980) werd habit reversal effectiever bevonden dan ‘negative practice’, een behandeling waarbij men de beweging van het haartrekken nabootst zonder daadwerkelijk haar te trekken. Omdat haartrekken ook wel eens beschouwd wordt als een stoornis met een obsessief-compulsief element, werden ook medicijnen met een serotenerge werking, zoals clomipramine en fluoxetine, onderzocht op hun effectiviteit.
De resultaten uit gecontroleerde studies zijn echter tegenstrijdig: soms werd geen effect gevonden (Christenson, Mackenzie, Mitchell, & Callies, 1991; Steichenwein & Thornby, 1995), maar in een andere studie hadden deze medicijnen wel enig effect (Swedoet al., 1989). In slechts één gecontroleerde studie (Ninan, Rothbaum, Marsteller, Knight, & Eccard, 1993), echter met slechts 16 patiënten, werden de effecten van gedragstherapie en medicatie (clomipramine) rechtstreeks met elkaar vergeleken. De resultaten vielen uit in het voordeel van gedragstherapie. In het huidige onderzoek besloten we de effecten van kortdurende gedragstherapie, gericht op zelfcontrole, te vergelijken met die van fluoxetine (Prozac, 60 mg) en een wachtlijstgroep (voor meer details van de studie zie ook: Van Minnen, Hoogduin, Keijsers, Hendriks, & Hellenbrand, 2003).
Methode
Inclusie
Na een televisieprogramma over de behandeling van trichotillomanie meldden de patiënten zich aan. De inclusiecriteria waren: primaire diagnose trichotillomanie (dsm-iv-criteria) en een leeftijd boven de 16. Mensen met organische hersenpathologie, suïcidaliteit en psychose werden uitgesloten van het onderzoek. Ook zwangere vrouwen of vrouwen die borstvoeding gaven werden uitgesloten. Voorts werden patiënten uitgesloten die al antidepressiva slikten, of die al eerder fluoxetine in de voorgeschreven dosis hadden gebruikt zonder effect. Ook patiënten die al eerder tevergeefs een volledige gedragstherapeutische behandeling hadden ondergaan werden uitgesloten.
Vijftig patiënten voldeden aan de inclusiecriteria. Zeven van hen weigerden deelname aan de randomisatie en werden uitgesloten van onderzoek. De overgebleven 43 deelnemers werden at random toegewezen aan drie condities:
- gedragstherapie (N = 15); zes sessies gedragstherapie (één sessie per twee weken, dus twaalf weken in totaal). Eén van deze vijftien patiënten stopte vroegtijdig met de gedragstherapie vanwege een te lange reistijd naar de polikliniek;
- fluoxetine (N = 13); twaalf weken fluoxetine (60 mg per dag). Twee patiënten uit deze groep vielen vroegtijdig uit. Eén eveneens vanwege een te lange reistijd naar de polikliniek, de andere door verwondingen na een auto-ongeluk;
- wachtlijst (N = 15); een wachtlijstconditie (twaalf weken).
Procedure
De deelnemers kregen een gestandaardiseerd klinisch interview, waarin de diagnostische criteria geverifieerd werden, evenals de inclusie- en exclusiecriteria. Vervolgens legden de onderzoekers de procedures van het onderzoek en de rationale achter de behandelingen uit, zowel mondeling als schriftelijk. Na het tekenen van het informed consent-formulier vond de baselinemeting plaats. Na deze meting werd de patiënt door het openen van een gesloten envelop op toevalsbasis ingedeeld in één van de drie behandelcondities. Na twaalf weken werd een tweede meting verricht. De metingen werden gedaan door predoctorale studenten, die blind waren voor de behandeling die de betreffende patiënt had gehad.
Deelnemers
Vijf deelnemers (11.6%) waren man, 38 vrouw. De gemiddelde leeftijd was ongeveer 32 jaar, variërend van 17 tot 57. De gemiddelde duur van de klachten was ongeveer 19 jaar. Zeventien deelnemers (39.5%) trok haar van de hoofdhuid, negen deelnemers (20.9%) van hun wenkbrauwen en/of wimpers, de rest een combinatie van beide of van andere lichaamsdelen. Sommige deelnemers hadden naast trichotillomanie nog een andere stoornis: een stemmingsstoornis (N = 8), angststoornis (N = 1) of een andere impulscontrolestoornis (N = 3).
Behandeling
Gedragstherapeutische behandeling
De deelnemers ondergingen een protocollaire behandeling die bestond uit zes sessies. De sessies vonden eens in de twee weken plaats. De behandeling werd (na een training) gegeven door predoctorale studenten, die wekelijks werden gesuperviseerd door ervaren gedragstherapeuten.
In de eerste sessie legden de behandelaars de rationale van de behandeling uit, maakten ze een klachteninventarisatie en een ketenanalyse, en verstrekten ze een opdracht tot zelfregistratie. Zo werd de patiënten gevraagd de duur van het haartrekken bij te houden, het aantal getrokken haren te tellen, en deze te bewaren en in een gesloten envelop mee te nemen naar de volgende sessie. Om de ketenanalyse compleet te maken werd verder gevraagd op te schrijven in welke situatie ze hun haren trokken, hoe ze zich op dat moment voelden en waar ze waren.
In de tweede sessie bespraken de behandelaars deze registratie en legden zij de resultaten grafisch vast. Daarnaast gaven zij instructies om de bewustwording van het haartrekken verder te verhogen, aangezien veel patiënten aangeven dit ‘onbewust’ of ‘automatisch’ te doen. De meest gebruikte manier om zich beter bewust te worden van het trekken is om handschoenen te dragen, maar het dragen van een sterk parfum, rinkelende armbanden of pleisters om de vingers werd ook toegepast.
In de derde sessie werden, gebaseerd op de ketenanalyse en registratie, maatregelen afgesproken die stimuluscontrole tot doel hadden. Stimuluscontrole betekent hier het zodanig inrichten van de omgeving dat haartrekken minder gemakkelijk of minder aantrekkelijk wordt. Voorbeelden daarvan zijn: spiegels verwijderen, het pincet weggooien waarmee patiënten trekken, het haar minder uitnodigend maken om aan te trekken (bijvoorbeeld het dragen in een staart of het haar voortdurend nat houden), het beperken van de ruimte waarin getrokken mag worden (bijvoorbeeld niet meer in de woonkamer, de slaapkamer én de badkamer, maar alleen nog in de badkamer). Daarnaast werden stimulus/responsinterventies afgesproken, dat wil zeggen maatregelen die de keten tussen de stimulus (aandrang om haar te trekken) en de respons (haartrekken) verbreken of veranderen. Voorbeelden zijn: zodra de drang om haar te trekken opkwam, of als de situatie uitnodigde om te gaan haartrekken (studeren, televisiekijken op de bank) namen patiënten bepaalde maatregelen (handschoenen aandoen, iets actiefs gaan doen) om het daadwerkelijk haartrekken te voorkomen.
In de vierde sessie werden in aanvulling hierop ook responsconsequenties afgesproken: als men een bepaalde afspraak niet nakwam (bijvoorbeeld een maximum van twintig haren per dag, of een maximum van tien minuten per dag) werden consequenties afgesproken. Deze consequenties waren weliswaar niet leuk, maar hadden toch een positief aspect. Voorbeelden waren:
- een gezonde geest in een gezond lichaam: hardlopen, wandelen, fietsen, buikspieroefeningen;
- doe eens iets voor een ander: op bezoek bij oma, de tuin van de buurvrouw doen, een in vergetelheid geraakte vriendin bellen;
- achterstallig onderhoud, zoals foto’s inplakken of de schuur opruimen.
In de vijfde sessie werden alle voorgaande maatregelen aangescherpt of bijgesteld.
In de zesde sessie, ten slotte, werd ingegaan op maatregelen die een terugval kunnen voorkomen, en hoe men in geval van een terugval de controle weer kan terugkrijgen. Voor meer details over de behandeling verwijzen we naar Hoogduin, Hagenaars, Van Minnen en Keijsers (2004).
Fluoxetine
Patiënten kregen gedurende twaalf weken dagelijks 60 mg fluoxetine. Ze startten met een dosis van 20 mg, gedurende twee weken op te voeren tot 60 mg. Om de therapietrouw te bewaken en te stimuleren kregen ze zes individuele sessies van ongeveer dertig minuten met een ervaren psychiater. In deze sessies kreeg de patiënt voorlichting over de behandeling en de mogelijke bijwerkingen. Elke sessie werden de bijwerkingen gecontroleerd. Tijdens de sessies werd benadrukt dat patiënten ook buiten de sessies om konden bellen met de psychiater, indien zij vragen hadden of er problemen rondom de medicatie waren. Voorafgaand aan de behandeling had geen van de patiënten last van bijwerkingen. Na twee weken rapporteerden negen patiënten milde tot matige bijwerkingen, zoals slapeloosheid, droge mond, vermoeidheid, misselijkheid, duizeligheid, hoofdpijn of een vertraagd orgasme. Bij zeven patiënten hielden deze klachten aan tot het eind van de behandeling, maar werden ze (behalve de seksuele problemen) als mild beoordeeld en als goed te verdragen. Bij één patiënt werd de dosis verlaagd van 60 naar 40 mg in verband met ernstige slaapproblemen. Om de medicatieconditie zo veel mogelijk van de gedragstherapeutische behandeling te onderscheiden, werden geen registratieopdrachten meegegeven.
Wachtlijst
Patiënten werden gedurende twaalf weken op een wachtlijst geplaatst en hadden gedurende die tijd geen enkel contact met een behandelaar. Na twaalf weken kregen ze een behandeling aangeboden.
Meetinstrumenten
De belangrijkste uitkomstmaat was (de Nederlandse vertaling van) de Massachusetts General Hospital Hairpulling Scale (mghhs; Keuthen et al., 1995), een schaal speciaal ontwikkeld om de frequentie en ernst van haartrekken te kunnen vaststellen. De schaal bestaat uit zeven items, met elk een range van 0 (geen symptomen) tot 4 (zeer veel symptomen). De totaalscore van deze schaal wordt berekend door deze zeven items bij elkaar op te tellen. De range van de totaalscore is dus 0-28. De schaal is in eerder onderzoek betrouwbaar en valide bevonden (Keuthen et al., 1995; O’sullivan et al., 1995). De mghhs werd voorafgaand aan de behandeling, na de behandeling en tijdens elke behandelsessie afgenomen.
Naast deze schaal werd de ernst van het haartrekken door beoordelaars beoordeeld aan de hand van standaard video-opnamen van het hoofd en gezicht van elke patiënt. Zowel voorafgaand aan de behandeling als erna werden van elke patiënt van het gezicht, de achterkant van het hoofd en beide zijkanten van het hoofd acht seconden opnamen gemaakt. Na een training met video-opnamen van patiënten die niet in deze studie waren opgenomen, werden de video-opnamen door twee onafhankelijke beoordelaars beoordeeld op een 4-puntsschaal, van 1 (geen haarverlies) tot 4 (ernstig haarverlies), nadat elk videofragment tweemaal bekeken was. Video-opnamen van voor en na de behandeling en van de verschillende behandelcondities werden in een toevallige volgorde gepresenteerd. De beoordelaars waren blind voor behandelconditie en behandelmoment. Elk gebied van haartrekken werd apart beoordeeld. Dus als een patiënt zowel hoofdhaar als wenkbrauwhaar trok, werden beide gebieden apart en onafhankelijk van elkaar beoordeeld. Cohen’s kappa was 0.76, wat aangeeft dat de overeenkomst tussen de beoordelaars voldoende was. In de huidige studie werd de gemiddelde score van de twee beoordelaars gebruikt. Voor patiënten met meerdere gebieden werd een samengestelde score gebruikt van alle gebieden tezamen.
De Nederlandse versie van de Symptom Checklist (scl-90) (Arrindell & Ettema, 1986) werd gebruikt om algemene symptomen van psychopathologie vast te stellen (range 90-450). De interne consistentie van deze lijst is goed bevonden (Cronbach’s α = 0.89).
Tot slot werd de Nederlandse versie van de Beck Depression Inventory (bdi) gebruikt. Deze vragenlijst bestaat uit 21 items (range 0-63), en heeft een goede interne consistentie (Cronbach’s α ten minste 0.85; Bouman, 1994).
Verder werd neuroticisme gemeten met de Neuroticisme-subschaal van de Nederlandse versie van de Eysenck Personality Questionnaire (Sanderman, Arrindell, Ranchor, Eysenck, & Eysenck, 1995).
Statistiek
Voor elk van de vier uitkomstmaten werden verschilscores berekend (baselinescore minus score na behandeling) en ingevoerd in afzonderlijke eenweg-variantie-analyses (anova’s), voor zowel de groep patiënten die de behandeling had voltooid (completers), als voor de groep completers plus drop-outs (intention-to-treat). Voor de drop-outs werd de laatst beschikbare meting als nameting beschouwd. Effect sizes werden berekend met behulp van Cohen’s d voor herhaalde metingen (Cohen, 1988).
Resultaten
Uitkomstmaten
Tabel 1 toont de gemiddelde waarden van de uitkomstmaten voorafgaand aan de behandeling en erna.
| Voor | Na | N | Effect Size | |
| * Doordat sommige patiënten uit schaamte hun medewerking aan deze opnamen weigerden, is de N lager. | ||||
| Gedragstherapie | ||||
| mghhs | 16.4 (3.7) | 5.5 (4.2) | 14 | 3.80 |
| Video-ratings | 3.0 (0.7) | 2.4 (0.8) | 14 | 1.16 |
| bdi | 7.4 (5.1) | 4.1 (6.7) | 14 | 1.14 |
| scl-90 | 136.5 (38.8) | 113.6 (32.8) | 14 | 1.09 |
| fluoxetine | ||||
| mghhs | 15.0 (5.4) | 13.7 (5.8) | 11 | .42 |
| Video-ratings* | 2.6 (1.2) | 2.6 (0.9) | 9 | -.06 |
| bdi | 9.7 (7.8) | 6.7 (8.1) | 11 | .49 |
| scl-90 | 149.9 (57.4) | 134.4 (58.9) | 11 | .89 |
| Wachtlijst | ||||
| mghhs | 16.1 (4.2) | 11.7 (6.8) | 15 | 1.09 |
| Video-ratings* | 3.0 (1.0) | 3.1 (0.9) | 10 | -.27 |
| bdi | 10.5 (8.0) | 9.5 (9.3) | 15 | .33 |
| scl-90 | 150.1 (48.4) | 141.2 (60.6) | 15 | .47 |
Op de voormeting waren er geen verschillen tussen de drie groepen met betrekking tot de mghhs, de bdi of de scl-90. Voor de verschilscore (voor- en nameting) van de mghhs was er een hoofdeffect voor groep (F
(2,37) = 12.32, p < .01), wat aangeeft dat de mate van verbetering verschillend was in de verschillende groepen. Post-hoc tests met Bonferroni-correctie liet zien dat de mghhs-verschilscores in de gedragstherapiegroep significant groter waren dan die in de fluoxetinegroep (p < .0001) en de wachtlijstgroep (p <.01).
De videobeoordelingen lieten eenzelfde trend zien: de verschilscores van de gedragstherapiegroep waren groter dan die in de wachtlijstgroep (p = .06). Tussen de fluoxetinegroep en de wachtlijstgroep vonden we geen verschil. Met betrekking tot de bdi en scl-90 werden geen significante verschillen gevonden tussen de groepen.
Bovenstaande resultaten zijn gebaseerd op de groepen waarin patiënten zijn betrokken die de behandeling hebben afgemaakt (completers). Wanneer de analyses werden herhaald inclusief de uitvallers (laatste observatie geldt als nameting), dan waren de resultaten vergelijkbaar.
Wat betreft de effect sizes: op de mghhs was de effect size voor de gedragstherapiegroep bijzonder hoog (3.80), gemiddeld voor de wachtlijstgroep (1.09) en matig voor de fluoxetinegroep (0.42). Ook op alle andere uitkomstmaten bleken de effect sizes van de gedragstherapiegroep beduidend hoger dan die van de andere groepen (zie tabel 1).
Petra
Petra (31 jaar) trekt haar wimpers en wenkbrauwen uit sinds ze 9 jaar oud is. Ze heeft inmiddels vrijwel geen wimpers meer en slechts streepjes wenkbrauwen. Ze trekt voornamelijk met haar linkerhand en uitsluitend als zij alleen thuis is. Haar favoriete plaatsen zijn de eettafel (leunend op de tafel), de badkamer, het toilet en in bed. Ze trekt voornamelijk tijdens ontspannende activiteiten, zoals lezen, televisiekijken en voor het slapengaan. ’s Avonds bij het avondeten is de drang het sterkst. Zowel positieve als negatieve spanningen verhogen de drang. Petra ervaart het trekken dikwijls als een beloning: ‘na een dag hard werken mag ik even lekker trekken.’ Haar partner geeft vaak commentaar op het haartrekken of de gevolgen daarvan, wat ze als storend ervaart. De score op de mghhs is 21 (range 0-28).
In de eerste sessie wordt, na de uitleg van de behandeling, de registratie opgezet: Petra zal de tijd registreren die ze met trekken bezig is (inclusief de tijd dat ze aan haar haren voelt voordat ze er een haar uit trekt). Ook wordt alvast het gedrag in plaats beperkt: Petra geeft aan dat ze om te beginnen niet meer op het toilet zal trekken. In plaats daarvan zal ze haar handen vouwen, of een tijdschrift vasthouden. Ze zal haar partner vragen geen commentaar meer te geven op het haartrekken.
In de tweede sessie meldt Petra dat ze de afgelopen twee weken beduidend minder heeft getrokken. Ze heeft per week in totaal 58 minuten haar getrokken. Het is haar gelukt om op het toilet niet meer te trekken. Ook haar partner is het gelukt om zich van commentaar te onthouden. Afgesproken wordt om het haartrekken in tijd te verminderen (maximaal 55 minuten per week). Om zich nog meer bewust te worden van het haartrekken, zal ze een onaangenaam parfum op haar polsen doen. Voorts wordt afgesproken dat ze alleen nog trekt zonder dat haar elleboog op de tafel leunt, dus met een horizontale arm. Ook zal ze de pincet verwijderen, waarmee ze zo nu en dan in de badkamer trekt.
Bij de derde sessie heeft ze 51 minuten per week getrokken. Het alleen horizontaal mogen trekken had remmend gewerkt, en de pincet is inmiddels zoek. Wel heeft ze een ‘slechte dag’ gehad, waarop ze 30 minuten had getrokken. Ook geeft ze aan dat ze veel moeite had om zich te beheersen, omdat ze het erg druk had gehad. Nieuwe afspraken zijn dat ze alleen nog in de woonkamer mag trekken, en alleen met een horizontale arm. Als ze de aandrang tot haartrekken voelt, zal ze eerst 15 minuten een handschoen aantrekken, en nadien zal ze een kast gaan opruimen. Daarnaast zal ze wat meer rust plannen om spanningen te voorkomen.
Bij de vierde sessie heeft ze gemiddeld 45 minuten per week getrokken, waarvan 40 minuten op één ‘slechte dag’ tijdens een spannend telefoongesprek. De handschoenen ervaart ze als heel vervelend. Daarom wordt nu afgesproken dat ze in plaats daarvan 15 minuten op haar handen zal gaan zitten. Verder wordt afgesproken dat ze op haar werk naast de telefoon een stressballetje neerlegt om tijdens moeilijke gesprekken in te knijpen, en pen en papier, opdat ze wat kan tekenen ter afleiding. De consequentie wordt verzwaard: na het trekken zal ze 10 minuten buikspieroefeningen doen.
Bij de vijfde sessie heeft ze 13 minuten per week getrokken. De drang is goed te weerstaan, behalve ’s avonds tussen 23.00 en 24.00, net voor het naar bed gaan. Er wordt afgesproken dat ze na het tanden poetsen meteen pleisters om haar vingers doet, en onmiddellijk naar bed gaat. Als ze toch nog drang heeft om te trekken, mag dat pas na 20 minuten in bed te hebben gelegen. In dat geval moet ze de volgende ochtend haar buikspieroefeningen doen. Als ze ’s avonds niet getrokken heeft, ervaart ze een drang om dat ’s ochtends alsnog te doen; niet zozeer vanwege de drang, maar om esthetische redenen (wenkbrauwen gelijk maken). Daarom zal ze ’s ochtends zo min mogelijk tijd doorbrengen in de badkamer en zichzelf verzorgen in een andere ruimte, zonder spiegel.
Tijdens de zesde sessie trekt ze nog 5 minuten per week en de mghhs-score is gedaald naar 6. Het programma wordt in totaal nog eens uitgebreid doorgesproken, en Petra wordt vooral gewezen op de kans op terugval bij te veel spanningen of als ze het te druk heeft.
Conclusie
Uit dit gecontroleerd onderzoek blijkt dat kortdurende gedragstherapie een bijzonder effectieve behandeling is, veel effectiever dan fluoxetine of een wachtlijst. Dit geldt in elk geval voor de korte termijn (na zes sessies in twaalf weken). Opvallend is dat de effecten van de wachtlijstgroep relatief groot zijn en zelfs groter dan die van de groep patiënten die fluoxetine kregen. Alle patiënten kregen voorafgaand aan de randomisatie informatie over alle behandelingen en werden dus ook uitgebreid geïnformeerd over de inhoud van de gedragstherapeutische behandeling. Waar patiënten die medicatie kregen mogelijk zelf geen aanvullende interventies hebben gedaan, hebben patiënten die op de wachtlijst kwamen mogelijk alvast zelf enkele gedragstherapeutische interventies (bewustwording, registratie) toegepast, wat de effecten kan verklaren. Een nadeel van het onderzoek is dat het relatief weinig mensen betreft, maar de resultaten zijn desondanks overtuigend. Een ander nadeel is dat alleen kortetermijneffecten werden onderzocht. Op de lange termijn zijn de effecten onbekend. In de volgende paragraaf zal het verloop van de klachten op langere termijn worden besproken. (Voor meer uitgebreide informatie over het verloop van de behandeling op lange termijn, zie Keijsers et al., in voorbereiding).
Langetermijnresultaten
Procedure
Patiënten uit de wachtlijstgroep en de fluoxetinegroep (N = 5) ondergingen na de studieperiode van twaalf weken de gedragstherapeutische behandeling. Ook de groep patiënten die de randomisatie hadden geweigerd, of die waren uitgesloten van het onderzoek omdat ze geen medicatie mochten gebruiken, kreeg gedragstherapie aangeboden (n = 9). In totaal (inclusief de 14 patiënten die in de gecontroleerde studie de gedragstherapie kregen én afmaakten) hebben 28 patiënten de gedragstherapie gekregen en afgemaakt. Deze groep patiënten kreeg een voor- en nameting, en kreeg twee jaar na het afsluiten van gedragstherapie een schriftelijke follow-up meting, bestaande uit de mghhs. Daarnaast werd patiënten door middel van open vragen hun mening gevraagd over het al dan geen behoud van het therapieresultaat (’Waarom is het u (niet) gelukt controle te houden over de drang om uw haren uit te trekken?’) en het aantal stressoren dat ze hadden meegemaakt (een aantal omschreven stressoren kon worden aangekruist en de ernst ervan werd aangegeven op een schaal van 1-10; een gebeurtenis werd als stressor beschouwd als deze een score had van 6 of meer), en of men al dan geen behandeling elders had gezocht voor hun haartrekproblemen.
Patiënten
De groep bestond uit drie mannen en 25 vrouwen. De gemiddelde leeftijd was rond de 29 jaar. Twaalf patiënten (43%) trokken haar uit de hoofdhuid, 7 patiënten (25%) trokken van de wimpers of de wenkbrauwen, en de overige 9 patiënten trokken daarnaast haren van verscheidene lichaamsdelen in verschillende combinaties.
Resultaten
Vierentwintig patiënten (86%) stuurden de follow-up vragenlijsten ingevuld terug. In tabel 2 staan de gemiddelde scores van de patiënten vermeld.
| Voor (n = 28) | Na (n = 28) | Effect size | FU (n = 24) | Effect size | |
| * Verschil voor- en nameting is significant p < .05, ** = p < .01, *** = p < .000. | |||||
| mghhs | 15.61 (3.73) | 5.57 (5.19) | 2.91 | 11.83 (7.50) | 0.87 |
Herhaalde metingen (voor- en nameting, en follow-up) laten een significant kwadratisch effect zien (F
(1,23) = 64.45, p <.01), wat betekent dat er tussen de voor- en nameting een significante afname was in klachten, terwijl er tussen de nameting en de follow-up een significante toename in klachten te zien was. De effect size van deze groep patiënten op korte termijn (voor-/nameting) is wat lager dan in het gecontroleerde onderzoek, maar nog steeds bijzonder hoog (2.91). Op de lange termijn (voor/follow-up) is de effect size echter beduidend lager (0.87).
Om het behandelresultaat na 24 maanden te voorspellen werd een stapsgewijze lineaire regressieanalyse uitgevoerd, waarbij de mghhs follow-up score als afhankelijke variabele werd ingevoerd, en de mghhs-score, bdi-score en neuroticisme op de voormeting werden ingevoerd als predictoren. Alleen depressie (verklaarde variantie 34%) bleek een significante voorspeller van het behandelresultaat op lange termijn: hoe meer depressie bij aanvang van de behandeling, des te slechter het behandelresultaat bij follow-up.
Degenen die terugvielen hebben we vervolgens nader beschouwd. Tot de terugvallers hebben we die patiënten gerekend die bij de follow-up 50% of meer klachtentoename hadden in vergelijking met de nameting (zie ook Lerner et al., 1998). Uitgaande van dit criterium vielen vijftien patiënten (63%) terug, terwijl negen patiënten (38%) het behandeleffect konden behouden.
Op zowel de voormeting als de nameting zijn geen significante verschillen te zien tussen de groep die terugvalt en de groep die niet terugvalt, op follow-up verschillen ze (uiteraard) significant van elkaar (t = 4.63; p < .01). Gemiddeld gezien is de groep terugvallers bij follow-up qua hoeveelheid en ernst van de klachten weer op hetzelfde niveau als bij de beginmeting. In figuur 1 staat het verloop van klachten van sessie tot sessie voor de groep die is teruggevallen en de groep die niet is teruggevallen. Er zijn in sessieverloop geen significante en opvallende verschillen tussen de terugvalgroep en de niet-terugvalgroep.
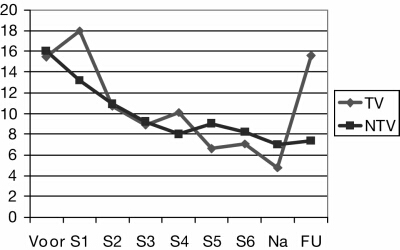
tv is de terugvalgroep, ntv is de niet-terugvalgroep.
Patiënten die niet terugvielen, gaven aan dat ze hun resultaat hadden kunnen behouden door de geleerde zelfcontroleprocedures van de behandeling toe te passen (N = 5): vooral bewustwording en stimuluscontrole werden veel genoemd. Twee patiënten hadden hulp gezocht in het alternatieve circuit en schreven het behoud van hun behandelresultaat daaraan toe. De overigen wisten niet precies waarom ze de controle konden behouden of hadden deze vraag niet ingevuld. Zestien procent van degenen die niet terugvielen, had in de tussentijd een ernstige stressor meegemaakt.
Van de patiënten die terugvielen, weten vijf patiënten hun terugval aan het feit dat ze niet bij machte waren om controle uit te oefenen, bijvoorbeeld omdat ze ‘te zwak waren’ om weerstand te bieden aan de sterke drang. Vier patiënten gaven aan de externe controle van een therapeut te missen of steun van anderen. Zes patiënten gaven aan dat ze om emotionele redenen gingen trekken: omdat ze spanningen hadden, stress ervoeren, of omdat ze zich verveeld of ‘down’ voelden. Twee patiënten gaven aan dat ze haartrekken als een levenslange gewoonte zagen waar ze niet meer vanaf konden komen. (Omdat patiënten meer dan één reden aan konden geven, telt het totaal van de opgegeven redenen voor terugval op tot meer dan 100%). Slechts één patiënt had aanvullende hulp gezocht bij een psycholoog. 81% van de patiënten die terugvielen, had een ernstige stressor meegemaakt in de tussentijd (problemen met familie of vrienden, relatieproblemen, problemen op het werk, financiële problemen of gezondheidsproblemen).
Petra: het vervolg
Twee jaar na het afsluiten van de gedragstherapeutische behandeling is Petra weer teruggevallen. Haar score op de mghhs is dan 14. Ze heeft geen andere hulp gezocht. Zelf geeft ze de volgende verklaring voor haar terugval:
’Het is bij mij altijd een combinatie van factoren. Zowel positieve als negatieve spanning dwingt mij om haar te trekken. Het is zo’n gevoel dat ik absoluut niet kan weerstaan. Het gebeurt meestal ’s ochtends als ik opsta en ’s avonds voordat ik naar bed ga. Dan móet ik voor de spiegel staan, kijken en trekken. Zou ik een keer sterk zijn en het trekken overslaan, dan komt het de volgende keer nog heviger terug. Het is alsof een hogere macht bezit van je neemt, ik kan het in elk geval niet weerstaan. Uiteraard heb ik in de therapie goede en doeltreffende methoden geleerd. Dat heeft ook (tijdelijk) heel goed gewerkt, maar ik ben te zwak en te slap om het weer op te pakken. Het ontspannen gevoel dat je hebt als je trekt, weegt bij mij niet op tegen het schuldgevoel van daarna.’
Conclusie
Op de korte termijn is gedragstherapie een zeer effectieve behandeling. Op de lange termijn lukt het de meerderheid van de patiënten echter niet om dit effect te handhaven en vallen ze terug naar hun oorspronkelijke klachtenniveau. Dit is in overeenstemming met eerdere studies naar terugval bij trichotillomanie (Keuthen et al., 2001). De vraag is hoe dit te verklaren valt en hoe dit eventueel voorkomen kan worden.
Verklaringen voor terugval en klinische implicaties
De eerste, meest voor de hand liggende verklaring voor de terugval is dat de behandeling wel degelijk effectief is, de effect size van 0.87 is in termen van Cohen (1988) zelfs goed te noemen, maar dat het hier de behandeling van een terugvalgevoelige stoornis in de impulscontrole betreft. Uit onderzoek en klinische ervaring weten we dat bij deze stoornissen, zoals verslaving, terugval nu eenmaal vaak en veel voorkomt (zie bijvoorbeeld De Wildt & Schippers, 2004). Uit onderzoek blijkt bijvoorbeeld dat mensen minimaal vijf jaar achter elkaar hetzelfde voornemen hebben om een ongewenste gewoonte te veranderen voordat ze daarin slagen (Prochaska, DiClemente & Norcross, 1992). Met andere woorden: ongewenst gewoontegedrag is hardnekkig, en terugval hoort daar ‘automatisch’ bij. De klinische implicatie van deze redenering is dat de gedragstherapie in principe een goede behandeling is voor een ongewenste gewoonte zoals trichotillomanie, maar dat er, ten behoeve van de langetermijneffecten, meer aandacht zou moeten zijn voor terugvalpreventie, bijvoorbeeld in de vorm van terugkerende boostersessies.
Een alternatieve verklaring is dat een behandeling die op korte termijn zó succesvol is, maar op lange termijn niet, misschien toch een verkeerde behandeling is. Een mogelijkheid is dat er te veel energie gevergd wordt voor de controle die mensen in korte tijd over zichzelf moeten uitoefenen. Dit sluit aan bij het zogenaamde energiemodel dat verder wordt uitgewerkt door Baumeister, Muraven en Tice (2000). Volgens dit model kost het uitoefenen van zelfcontrole energie. Zelfcontrole is nodig bij het onderdrukken van impulsen, zoals in dit geval het onderdrukken van de drang om haar te trekken. Maar zelfcontrole is ook nodig bij het controleren van gedachten, het nemen van beslissingen en initiatieven, het reguleren van emoties, het omgaan met stress enzovoort. Volgens Baumeister et al. komt de energie die nodig is voor al deze vormen van zelfcontrole uit een en dezelfde bron, die bovendien beperkt van inhoud is. Na het uitoefenen van veel zelfcontrole (een zelfcontroleprogramma voor trichotillomanie) kan het dus zo zijn dat deze bron is uitgeput. Men bevindt zich dan een toestand van wilsuitputting of ego-depletion: er is (tijdelijk) te weinig energie om nog enige vorm van zelfcontrole te kunnen uitoefenen. Zo is ook te verklaren waarom de meeste mensen zich ’s ochtends nog goed aan hun voornemens kunnen houden, maar vooral ’s avonds, als hun wil enigszins is uitgeput, vervallen in hun oude ongewenste gewoonten.
Als we het sessieverloop bekijken van de patiënten die zijn teruggevallen, is er geen opvallend verschil in de snelheid waarmee ze tijdens de behandeling zijn verbeterd of in andere woorden: de aanslag die is gedaan op hun mentale energie. Andere voorzichtige aanwijzingen zijn wel in overeenstemming met deze theorie. Zo gaf een aantal patiënten die terugvielen, aan dat ze waren teruggevallen omdat ze niet meer bij krachten waren om controle uit te oefenen. Daarnaast hadden meer patiënten uit de terugvalgroep in de tijd tussen het afsluiten van de behandeling en de follow-up een of meer ernstige stressoren meegemaakt dan de groep die niet is teruggevallen. Omdat volgens het ego-depletion-model van Baumeister de bron waaruit zelfcontrole (bijvoorbeeld om geen haren te trekken) put, dezelfde is waaruit het omgaan met stressvolle gebeurtenissen put, zou het zo kunnen zijn dat het omgaan met stress in de terugvalgroep zo veel (mentale) energie heeft gevergd dat er weinig energie overbleef om de drang tot harentrekken te controleren. Ook de bevinding dat patiënten met meer depressieve symptomen meer moeite hadden om hun behandeleffecten te behouden, zou op deze manier in deze theorie passen: ook het omgaan met negatieve gevoelens kost mentale energie, wat ten koste zou kunnen gaan van de energie voor zelfcontrole van haartrekgedrag. Overigens veronderstellen Baumeister, Muraven en Tice (2000) een directe relatie tussen stemming en zelfcontrole, waarbij een negatieve stemming tot slechtere zelfcontroleprestaties leidt en vice versa. De rol van depressieve symptomen tijdens de behandeling van trichotillomanie is dan ook een belangrijk onderwerp voor vervolgonderzoek.
Er zijn dus enige aanwijzingen gevonden die voorzichtig pleiten voor een verklaring van terugval op grond van de ego-depletion-theorie. Dat wil zeggen dat mensen aanvankelijk hun drang goed kunnen controleren, maar dat hun energie op de lange termijn uitgeput raakt en dat juist dan terugval zal plaatsvinden. De klinische implicaties zouden kunnen zijn dat de verandering in gedrag niet te snel moet plaatsvinden, maar juist geleidelijk. Geleidelijke veranderingen in gewoontegedrag doen minder een aanslag op de mentale energie, en worden eerder geautomatiseerd, waardoor het minder energie in beslag neemt. Uitgaande van deze theorie zouden patiënten dus juist eerder afgeremd dan aangemoedigd moeten worden in het (snel) veranderen van hun gedrag. Zo zou men iemand eerst kunnen leren om ’s ochtends ‘haartrekvrij’ te zijn, en dat hij pas als dat geen energie meer kost, een stap verder kan zetten. Daarop aansluitend zou het kunnen zijn dat het continu onderdrukken van de drang om haar te trekken (kortetermijndoel) om na verloop van tijd helemaal van het haartrekken af te kunnen komen (langetermijndoel) te veel mentale energie kost, en dat deze doelen herzien zouden moeten worden. Zo zou, analoog aan gecontroleerd drinken bijvoorbeeld, iemand misschien gecontroleerd haartrekken tot doel kunnen hebben, waarbij iemand weliswaar vaker dan voorheen, maar niet continu zijn of haar impulsen moet bedwingen. Op die manier blijken het nieuwe gedrag (minder tijd bezig met haartrekken) en het langetermijndoel (geen opvallend haarverlies) beter haalbaar. Een goed evenwicht tussen korte- en langetermijndoelen is dan het behandeldoel (zie ook Metcalfe & Mischel, 1999). Ook andere bronnen die mentale energie vergen, zoals het onder controle houden van meerdere drangen (slechts één ongewenste gewoonte tegelijk veranderen), stress, negatieve gevoelens of het nemen van ingrijpende beslissingen (veranderen van werk) zouden zo veel mogelijk voorkomen moeten worden. Andere strategieën die aansluiten bij deze theorie, maar die al min of meer in het gedragstherapieprogramma zijn verwerkt, zijn verwant aan stimuluscontrole: de omgeving zodanig inrichten dat er geen of weinig verleidingen zijn om het ongewenste gedrag te vertonen (bijvoorbeeld de pincet waarmee getrokken wordt weggooien of de televisie een tijdje uitlaten), waardoor er (tijdelijk) minder beroep wordt gedaan op de wilskracht (zie ook: Brownell, Marlatt, Lichtenstein, & Wilson, 1986).
Ook op de ego-depletion-theorie is kritiek mogelijk. Zo stelt deze theorie dat eenmaal opgetreden mentale uitputting pas opgeheven kan worden door rust, analoog aan het herstel van een overbelaste en vermoeide spier. Uit diverse experimentele studies bleek echter dat de mentale uitputting die was opgetreden wel degelijk omkeerbaar was (zie voor een overzicht van deze studies: Martijn, Merckelbach, & Tenbült, 2002). Bijvoorbeeld door motivatie: als mensen een hogere beloning in het vooruitzicht werd gesteld, bleken ze na aanvankelijke uitputting geen uitputtingsverschijnselen meer te vertonen. Een recente studie (Muraven & Slessareva, 2003) liet echter zien dat motivatie de uitputtingsverschijnselen niet zozeer opheft, maar eerder uitstelt: als men zeer gemotiveerd is, spreekt men zijn of haar laatste restje energie aan, waardoor de wilsuitputting pas later optreedt. Toekomstig onderzoek zal meer aandacht moeten besteden aan de rol van motivatie in de behandeling van impulscontrolestoornissen.
In recent onderzoek wordt tevens aangetoond dat verwachtingen en cognities een belangrijke rol spelen bij zelfcontroleprestaties (Mukhopadhyay & Johar, in druk). Mensen blijken er verschillende impliciete theorieën over de werking van zelfcontrole op na te houden. Men denkt dat zelfcontrole een functie van de beschikbare energie is, maar ook dat zelfcontrole afhangt van motivatie en doorzettingsvermogen: als je maar wilt, kun je alles. Het ingrijpen op deze, niet noodzakelijkerwijs bewuste, theorieën blijkt de negatieve effecten van ego-depletion te kunnen opheffen. Zo vonden Martijn et al. (2002) dat het actief weerleggen van de ‘zelfcontrole als energie’-theorie tot een flinke toename van zelfcontroleprestaties leidde. Het activeren van de ‘zelfcontrole als motivatie’-theorie leidde er eveneens toe dat de negatieve effecten van ego-depletion achterwege bleven (Alberts, Martijn, Merckelbach, & De Vries, ingediend). Deze resultaten impliceren dat het slagen of falen van zelfcontrolebehandelingen zou kunnen samenhangen met de manier waarop mensen over zelfcontrole denken. Zo noemden de patiënten die terugvielen redenen en oorzaken die er blijk van geven dat zij het controleren van haartrekken als een energieverslindende prestatie zien: ‘Ik ben een zwak iemand’, of ‘Als ik mijn haar uittrek voel ik me meer ontspannen’, of ‘Haartrekken is zo’n hardnekkige gewoonte, daar kom je nooit meer vanaf’. De klinische implicaties van deze experimentele bevindingen zouden kunnen zijn dat men bij de behandeling veel meer de cognities en impliciete theorie over zelfcontrole zou moeten onderzoeken en herstructureren om tot blijvende veranderingen te komen.
Samengevat kan men zeggen dat gedragstherapie, gericht op zelfcontrole, een effectieve behandelmethode voor trichotillomanie is op de korte termijn. Op de lange termijn echter is de behandeling voor verbetering vatbaar. Hoewel de hier onderzochte groep relatief klein is, en we de aanwijzingen voor diverse redenen van terugval slechts exploratief konden beschouwen, hebben we op grond van de literatuur toch enkele mogelijkheden tot verbetering geopperd. In elk geval is het aanbevelenswaardig meerdere boostersessies toe te voegen om terugval te voorkomen, of deze zo snel mogelijk te keren. Ook lijkt het van belang veranderingen in kleine stappen te bewerkstelligen en die zo veel mogelijk te automatiseren, de te stellen doelen nader te bezien, en in de behandeling aandacht te hebben voor cognities en verwachtingen over zelfcontrole. Welke van deze opties het meest geschikt is om de langetermijneffecten te verbeteren is nog onduidelijk. Op dit moment vergelijken we in een gecontroleerde studie de effecten van gedragstherapie, waarin we zo veel mogelijk het automatiseren van nieuw gedrag bevorderen met cognitieve therapie waarin gedachten en verwachtingen over (het falen van) zelfcontrole onderzocht en bewerkt worden. Om deze gedachten en verwachtingen explicieter te kunnen maken hebben we inmiddels een vragenlijst ontwikkeld, de zelfcontrole-cognitielijst (Tanis, Keijsers, & Van Minnen, in voorbereiding). Naast het meten van symptomen als uitkomstmaat meten we ook veranderingen in de mate van zelfcontrole en wilsuitputting in een experiment. We zijn in dit onderzoek het meest geïnteresseerd in de langetermijneffecten.
Summary
Forty-three patients with trichotillomania entered a 12-week waiting-list controlled randomized study of behavior therapy and fluoxetine (60 mg/day). Behavior therapy was superior in reducing symptoms of trichotillomania and had a very high effect size (3.8). Twenty-eight patients entered an open trial study into the 2 year-follow-up effects. More than 50% of the patients had a relapse showing pretreatment symptom levels. In this article this relapse is discussed in the light of several theories. Related clinical implications are provided: providing more booster-sessions, automatizing new behavior and restructuring cognitions and attitudes about self-control.
Referenties
American Psychiatric Association (1994). Diagnostic and statistical manual of mental disorders (4 th ed.). Washington, DC: Author.
Alberts, H., Martijn, C., Merckelbach, H., & De Vries, N.K. (manuscript aangeboden voor publicatie). Carrying on or giving in: The role of (implicit) cognition in the maintenance or loss of self-control.
Arrindell, W.A., & Ettema, J.H.M. (1986).
Azrin, N.H., Nunn, R.G., Frantz, S.E. (1980). Treatment of hairpulling (trichotillomania): a comparative study of habit reversal and negative practice training. Journal of Behavioral Therapy and Experimental Psychiatry, 11, 13-20.
Baumeister, R.F., Muraven, M., & Tice, M.T. (2000). Ego depletion: A resource model of volition, self-regulation, and controlled processing. Social Cognition, 18, 130-150.
Bouman, T. (1994). Kort instrumenteel: de Beck Depression Inventory (bdi). Gedragstherapie, 27(1), 69-71.
Brownell, K.D., Marlatt, G.A., Lichtenstein, E., & Wilson, G.T. (1986). Understanding and preventing relapse. American Psychologist, 41, 765-782.
Christenson, G.A., Mackenzie, T.B., Mitchell, J.E., & Callies, A.L. (1991). A placebo-controlled, double-blind, crossover study of fluoxetine in trichotillomania. American Journal of Psychiatry, 148, 1566-1571.
Christenson, G.A., & Mansueto, C.S. (1999). Trichotillomania: Descriptive characteristics and phenomenology. In: D.J. Stein, G.A. Christenson, & E. Hollander (Eds.) (1999), Trichotillomania (pp. 1-42). Washington DC: American Psychiatric Press, Inc.
Cohen, J. (1988). Statistical power analysis for the behavioral sciences (2nd ed.). Hillsdale, NJ: Lawrence Erlbaum Associates.
Hoogduin, C.A.L., Hagenaars, M.A., Minnen, A. van, & Keijsers, G.P.J. (2004). Protocollaire behandeling van patiënten met ongewenste gewoonten: zelfcontroleprocedures. In: G.P.J. Keijsers, A. van Minnen & C.A.L. Hoogduin (Red.). Protocollaire behandelingen in de ambulante geestelijke gezondheidszorg I, pp. 261-278. Houten: Bohn Stafleu Van Loghum.
Keijsers, G.P.J., Minnen, A. van, Hoogduin, C.A.L., Klaassen, B., Hendriks, G.J., & Tanis, J. (manuscript aangeboden voor publicatie). 24 month follow-up results after brief behavioural treatment of trichotillomania.
Keuthen, N.J., Fraim, C., Deckersbach, T., Dougherty, D.D., Baer, L., Jenike, M.A. (2001). Longitudinal follow-up of naturalistic treatment outcome in patients with trichotillomania. Journal of Clinical Psychiatry, 62, 101-107.
Keuthen, N.J., Ricciardi, J.N., Shera, D., Savage, C.R., Borgmann, A.S., Jenike, M.A., & Baer L. (1995). The Massachusetts General Hospital (mgh) Hairpulling Scale: 1. Development and factor analyses. Psychotherapy and Psychosomatics, 64, 141-145.
Lerner, J., Franklin, M.E., Meadows, E.A., Hembree, E., Foa, E.B. (1998). Effectiveness of a cognitive behavioral treatment program for trichotillomania. Behavior Therapy, 29, 157-171.
Martijn, C., Merckelbach, H., & Tenbült, P. (2002). Zelfcontrole en wilsuitputting. Een kritische bespreking van ego-depletion. De Psycholoog, 37, 9-14.
Martijn, C., Tenbült, P., Dreezens, E., Merckelbach, H., & De Vries, N.K. (2002). Getting a grip on ourselves: Challenging expectancies about loss of energy after self-control. Social Cognition, 20, 441-460.
Metcalfe, J., & Mischel, W. (1999). A hot/coolsystem analysis of delay of gratification. Dynamics of willpower. Psychological Review, 106, 3-19.
Minnen, A. van, Hoogduin, C.A.L., Keijsers, G.P.J., Hendriks, G.J., & Hellenbrand, I. (2003). Behavior therapy versus fluoxetine in the treatment of trichotillomania: a waiting-list controlled study. Archives of General Psychiatry, 60, 517-522.
Mouton, S.G., & Stanley, M.A. (1996). Habit reversal training for trichotillomania: a group approach. Cognitive Behavior Practice, 3, 159-182.
Mukhopadhyay, A., & Johar, G.V. (in druk). Where there is a will, is there a way? Effects of lay theories of self-control on setting and keeping resolutions. Journal of Consumer Research.
Muraven, M., & Slessareva, E. (2003). Mechanisms of self-control failure: Motivation and limited resources. Personality and Social Psychology Bulletin, 29, 894-906.
Ninan, P.T., Rothbaum, B.O., Marsteller, F.A., Knight, B.T., & Eccard, M.B. (1993). A placebo-controlled trial of cognitive-behavioral therapy and clomipramine in trichotillomania. Journal of Clinical Psychiatry, 61, 47-50.
O’Sullivan, R.L., Keuthen, N.J., Hayday, C.F., Ricciardi, J.N., Buttolph, M.L., Jenike, M.A., & Baer, L. (1995). The Massachusetts General Hospital (mgh) Hairpulling Scale: 2. Reliability and validity. Psychotherapy and Psychosomatics, 64, 146-148.
Prochaska, J.O., DiClemente, C.C., & Norcross, J.C. (1992). In search of how people change. Applications to addictive behaviors. American Psychologist, 47, 1102-1114.
Rosenbaum, M.S., & Allyon, T. (1981). The habit reversal technique in treating trichotillomania. Journal of Behavior Therapy, 12, 473-481.
Rothbaum, B.O. (1992). The behavioral treatment of trichotillomania. Behavioral Psychotherapy, 20, 85-89.
Salam, S.A., Salama, A., Aziz, A. (1999). New behavioral approach to trichotillomania [Letter to the editor]. American Journal of Psychiatry, 156, 1469-1470.
Sanderman, R., Arrindell, W.A., Ranchor, A.V., Eysenck, H.J., & Eysenck, S.B.G. (1995). Het meten van persoonlijkheidskenmerken met de Eysenck Personality Questionnaire (epq): een handleiding. Groningen: Noordelijk Centrum voor Gezondheidsvraagstukken.
Stein, D.J., Christenson, G.A., & Hollander, E. (Eds.) (1999). Trichotillomania. Washington DC: American Psychiatric Press, Inc.
Streichenwein, S.M., Thornby, J.I. (1995). A long-term, double-blind, placebo-controlled crossover trial of the efficacy of fluoxetine for trichotillomania. American Journal of Psychiatry, 152, 1192-1196.
Swedo, S.E., Leonard, H.L., Rapoport, J.L., Lenane, M.C., Goldberger, E.L., & Cheslow, D.L. (1989). A double-blind comparison of clomipramine and desipramine in the treatment of trichotillomania (hairpulling). The New England Journal of Medicine, 321, 497-501.
Tanis, J., Keijsers, G.P.J., & Minnen, A. van (manuscript in voorbereiding). The Self Control Cognition Questionnaire.
Vitulano, L.A., King, R.A., Scahill, L., & Cohen, D.J. (1992). Behavioral treatment of children and adolescents with trichotillomania. Journal of the American Academy of Child and Adolescent Psychiatry, 31, 139-146.
Wildt, De W.A.J.M., & Schippers, G.M. (2004). Protocollaire behandeling van patiënten met alcoholproblemen: Motivering, zelfcontroletraining en terugvalpreventie. In: G.P.J. Keijsers, A. van Minnen & C.A.L. Hoogduin (Red.). Protocollaire behandelingen in de ambulante geestelijke gezondheidszorg II, pp. 281-319.
