Samenvatting
Storende preoccupaties omtrent het lichaam, het eten en gewicht zijn de echte boosdoeners bij het ontstaan en het in stand houden van zowel anorexia nervosa als bulimia nervosa. De directe aanpak van deze functionele gedachten is tot op heden voornamelijk een bezorgdheid geweest van de cognitieve gedragstherapie, met wisselend succes. Er is dringend behoefte aan een nieuwe, efficiëntere benadering van deze ziekelijke gedachten bij eetstoornissen.
Inleiding
In dit artikel staan we stil bij de vraag of storende preoccupaties een bijdrage hebben in het ontstaan of uitlokken van eetstoornissen, zoals anorexia nervosa (AN) of bulimia nervosa (BN). We lichten verder een behandelingsmodule toe waar het bijsturen van deze storende gedachten centraal staat, en eindigen met enkele kritische reflecties en suggesties hoe het in de toekomst misschien beter kan.
Diagnostiek en zorgelijke preoccupaties
Het populaire – en wetenschappelijk sterkst onderbouwde – cognitieve gedragstherapie model (cgt-model) beschouwt de zorgelijke preoccupaties over lichaam, gewicht en uiterlijk als de voornaamste uitlokkers in het ontstaan van eetstoornissen, zoals anorexia nervosa en bulimia nervosa. Ook in de officiële dsm-criteria voor an en bn worden deze ziekelijke preoccupaties met het lichaam en gewicht als één van de voornaamste diagnostische criteria vermeld (apa, 1994). Bij anorexia nervosa worden de storende preoccupaties over het lichaam op directe wijze als volgt vermeld: ‘Stoornis in de manier waarop iemand zijn of haar gewicht beleeft’; ‘Onevenredig grote invloed van het lichaamsgewicht of de lichaamsvorm op het oordeel over zichzelf’; of ‘Ontkenning van de ernst van het huidige lichaamsgewicht’. Op ietwat indirecte wijze: ‘Intense angst in gewicht toe te nemen of dik te worden, terwijl er juist sprake is van ondergewicht.’ Bij bulimia nervosa wordt in de dsm naar deze typische storende preoccupaties als volgt verwezen: ‘Het oordeel over zichzelf wordt in onevenredige mate beïnvloed door de lichaamsvorm en het gewicht.’ Dit ziekelijk bezig zijn met voedsel, lichaam, gewicht en uiterlijk voorkomen behoren dus tot de basiskenmerken van de typische eetstoornissen als an en bn.
Patiënten met een eetstoornis en zorgelijke preoccupaties
Maar hoe zit het met de visie van de patiënten zelf? Ook zij melden spontaan de aanwezigheid van zorgelijke preoccupaties over lichaam en gewicht – zoals de overtuiging te dik te zijn en hierdoor het obsessioneel gaan controleren van hun voedselpatroon uit angst te dik te blijven of nog dikker te worden – als voornaamste uitlokkers van de eetstoornis.
Katrien
Katrien is 16 jaar oud en anorexiapatiënte. Ze weegt 43 kg bij een lengte van 1,65 m. Ze schrijft in haar dagboek:
‘Op een dag, ik was net 14 geworden, besliste ik te gaan lijnen. Ik voelde me veel te dik, vooral mijn buik en dijen. Sindsdien ben ik voortdurend bezig met piekeren over en controleren van mijn gewicht. De angst dat na een maaltijd mijn gewicht gestegen zou zijn, verlamt me helemaal. Daarom tel ik alle calorieën van alles wat ik in mijn mond steek en weeg ik me voor en na elke maaltijd. Indien ik ben aangekomen, word ik panisch van angst en moet ik absoluut gaan bewegen. Ik voel me dan minderwaardig en durf me niet meer aan mijn vriendinnen te tonen. Ik voel me zoals een olifant, vet en dik.’
Frieda
Frieda, een 18-jarige studente verpleegkunde, denkt gans de dag obsessioneel aan eten en vooral aan hoe ze de maaltijden kan vermijden. Ze is extreem angstig om aan te komen. Ondanks het feit dat ze een volstrekt normaal gewicht heeft (ze weegt 54 kg en is 1,66 m lang) is ze er helemaal van overtuigd dat ze er niet goed uitziet. Erger, ze voelt zich moddervet en de ziekelijke obsessie met haar gewicht domineert haar gedachten van ’s morgens vroeg tot ’s avonds laat.
Maar ziekelijke gedachten hebben niet alleen te maken met het eten, gewicht en uiterlijk voorkomen. Patiënten met een eetstoornis zijn vaak ook perfectionistisch ingesteld en stellen ook op andere levensterreinen hoge eisen aan zichzelf:
‘Katrien stelt hoge eisen aan zichzelf. Ze wil niet alleen een perfect lichaam, maar op school wil ze steeds de eerste zijn, de hoogste punten halen. Indien ze ontevreden is met haar punten op school, dan voelt zij zich een mislukkeling en staat zij zich niet toe te eten.’
‘Ik moet elke dag 10 kilometer lopen, daarna doe ik mijn buikspieroefeningen, anders durf ik niet te eten,’ schrijft een andere an-patiënte in haar dagboek.
Daarnaast hebben veel an-patiënten duidelijk last van allerlei obsessionele gedachten en gedragingen die niet direct verband houden met lichaam en gewicht, waardoor deze patiënten tevens beantwoorden aan de criteria van de obsessief-compulsieve stoornis. Bij deze patiënten hebben de obsessies niet alleen te maken met hun voeding (tellen van calorieën, alle voedsel afwegen, extreme angst voor vet, enzovoort), eetpatroon (het voedsel op een geritualiseerde wijze in kleine stukjes snijden, heel langzaam eten, enzovoort) en het gewicht controleren (body checking, dwangmatig wegen, extreme bewegingsdrang), maar zijn ook andere ziekelijke preoccupaties aanwezig die resulteren in bijvoorbeeld herhaaldelijk de handen wassen, een extreme orde en netheid, het tellen van stappen tijdens het wandelen, overdreven opruimen en ga zo maar door.
Samenvattend kunnen we stellen dat ‘het denken’ van de eetstoornispatiënten beheerst wordt door een hele reeks ziekmakende en ziekte-instandhoudende gedachten. Deze storende gedachten blijken zowel een functie te hebben in het uitlokken van de eetstoornis als, wanneer eenmaal de eetstoornis aanwezig is, in het in stand houden van de ziekelijke eetgedragingen. Jammer genoeg zijn deze storende preoccupaties haast steeds zeer hardnekkig aanwezig en dus weinig vatbaar voor verandering. Immers, de eetstoornispatiënten beleven deze ziekelijke preoccupaties als ego-syntoon. Zij zijn er heilig van overtuigd dat hun gedachten de juiste zijn en vinden dat de gedachten van de andere mensen gestoord zijn. En hier wringt voor ouders, partner en behandelaars alvast het schoentje. Hoe sterker de omgeving deze anorectische gedachten probeert te ontkrachten, des te sterker de patiënten ervan overtuigd raken dat hun levenswijze en opvattingen de juiste zijn.
Ziekelijke preoccupaties en therapie
Cognitieve gedragstherapeuten (en ook directieve therapeuten) beschouwen het uitdagen en het kritisch bevragen van deze ziekelijke gedachten op hun waarheidsgehalte als een van de belangrijkste therapeutische opdrachten. Voor zowel de behandeling van anorexia (Garner, Vitousek, & Pike, 1997) als boulimie (Fairburn, 1981) werd een cognitief-gedragstherapeutisch model beschreven, waarbij de disfunctionele gedachten met betrekking tot lichaamsvorm en lichaamsgewicht hoofdtarget van de therapeutische interventies zijn. Een recentelijk door Fairburn, Shafran en Cooper (1999) ontwikkeld cbt-model voor de behandeling van anorexia verschilt van het model van Garner et al. (1997) in dit opzicht, dat er wat minder belang toebedeeld wordt aan het overmatig piekeren over lichaamsvorm en gewicht. Toch krijgen deze ziekmakende gedachten nog heel wat aandacht in de therapeutische aanpak van de anorexia nervosa-problemen.
Ook bij de behandeling van de nog steeds niet officieel erkende eetbuistoornis (‘binge eating disorder’) maken cognitieve interventies die zich richten naar het bijsturen van de ziekelijke preoccupaties omtrent het lichaam en gevoel van eigenwaarde, deel uit van het basisarsenaal van de beschreven therapieprotocollen.
Storende preoccupaties aanpakken: een voorbeeld
We rapporteren hier hoe storende preoccupaties bij eetstoornissen in de therapiepraktijk worden aangepakt. Recentelijk werd een therapieprotocol ontwikkeld voor de behandeling van bulimia nervosa (Vanderlinden, Pieters, Probst, & Norré, 2004a+b) en anorexia nervosa (Vanderlinden, 2005) waarbij uitdrukkelijk aandacht wordt besteed aan het opsporen en bijsturen van deze storende gedachten. De verschillende interventies werden samengebundeld in één behandelingsmodule die pas in een tweede fase van de behandeling wordt aangeboden. De timing voor het bijsturen van de storende gedachten is belangrijk. Immers, het heeft meestal geen zin deze storende gedachten te gaan bevragen zolang patiënte nog in een fase van volledige ontkenning van de eetstoornis zit en bij een extreem laag gewicht. Het lijkt alsof de gewichtstoename – een belangrijke doelstelling in een eerste fase – bij de meeste anorexiapatiënten resulteert in een soort geestverruiming, waardoor het in vraag stellen van ziekmakende gedachten pas een haalbare doelstelling wordt zodra de lichamelijke toestand duidelijk verbeterd is. Bovendien resulteren de gewichtstoename en weer gaan eten bij veel patiënten in het versterken van hun storende gedachten: die komen meer op de voorgrond en gaan nog meer storen. Dan pas zijn deze storende gedachten grijpbaar in de therapie. Dus: First eat and next speak! Concreet betekent dit dat an-patiënten in een eerste fase onder andere zullen werken aan gewichtsherstel, bn-patiënten aan het normaliseren van het eetgedrag en stoppen van eetbuien en braken, vooraleer dieper ingegaan zal worden op de onderliggende disfunctionele gedachten. De aanpak van de storende gedachten is pas zinvol in een tweede fase van de behandeling, wanneer patiënten inzicht hebben verworven in hun ‘ziek zijn’ en voldoende gemotiveerd zijn om de eetstoornis los te laten.
In het therapeutisch werken bij de aanpak van deze storende gedachten is een therapeutische basishouding met diepgaande empathie onontbeerlijk. Dus geen agressieve, confronterende interventies, maar wel open vragen stellen, actief luisteren, parafraseren, empathische reflecties op inhouds- en betrekkingsniveau, doorvragen en een socratische gespreksstijl zijn geïndiceerd (Spaans & Bloks, 2002).
Ter illustratie presenteren we hier een samenvatting van de verschillende stappen in de module ‘Installeren van een functioneel zelfevaluatiesysteem’ uit het behandelprotocol voor boulimie, waar de aanpak van de storende preoccupaties de centrale focus van de behandeling is. Deze module kan gespreid worden over een viertal sessies (ook langer is mogelijk) en bestaat uit de volgende onderdelen:
(1) Storende preoccupaties in kaart brengen
In deze module komt de angst voor gewichtstoename en de obsessie met eten en uiterlijk opnieuw op de voorgrond te staan. Begin met het in kaart brengen van het disfunctionele evaluatiesysteem. Disfunctionele evaluaties zijn gedachten die verandering in eetgewoonten tegengaan. Maak de patiënte bewust van haar disfunctionele zelfevaluatiesysteem en leg uit dat het de bedoeling is te streven naar een meer functioneel zelfevaluatiesysteem. Een voorbeeld wordt geboden in figuur 1.
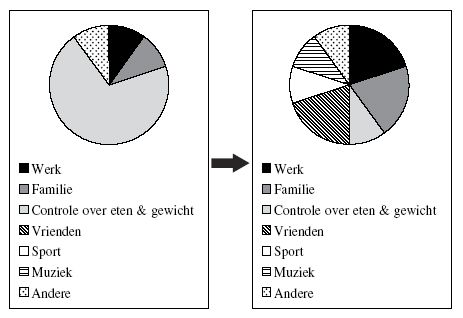
Leg het verschil uit tussen een disfunctioneel en een functioneel zelfevaluatiesysteem. Help de patiënte met het in kaart brengen van de voornaamste disfunctionele gedachten en gedragingen. Voorbeelden van disfunctionele zelfevaluaties zijn:
- Mijn buik en billen zijn moddervet.
- Als ik er niet perfect uitzie, dan ben ik niets waard.
- Ik ben niet opgewassen tegen de verantwoordelijkheden van een volwassen leven.
(2) Storende preoccupaties uitdagen en bijsturen
Wanneer disfunctionele zelfevaluaties in kaart zijn gebracht, ga dan over tot het formuleren van concrete werkpunten om deze zelfevaluaties te veranderen. De stappen daartoe zijn de volgende:
De eerste stap bestaat uit het aanleren van abcdef-schema’s om de disfunctionele zelfevaluaties bij te sturen. Vraag de patiënte om uit de lijst van disfunctionele gedachten één situatie en disfunctionele gedachte te kiezen en leg dan de techniek stap voor stap uit.
| Verschillende stappen voor het uitdagen van negatieve/verkeerde gedachten | |
| A. | Situatie: beschrijf de situatie zo objectief mogelijk. |
| B. | Gedachten: wat dacht u over uzelf in deze situatie? |
| C1. | Emoties: wat voelde u, welke emoties waren aanwezig? |
| C2 | Gedrag: wat deed u, hoe reageerde u? |
| D. | Uitdagen van disfunctionele gedachte door het stellen van vragen als: ‘Is deze gedachte waar? Weet ik dat zeker? Kan ik het bewijzen?’. |
| E. | Nieuwe gedachte formuleren en geloofwaardigheid evalueren. |
| F. | Stel u de nieuwe situatie voor met de nieuwe gedachte: hoe voelt het aan, wat doet u nu in deze situatie? |
De tweede stap bestaat uit het uitleg geven over de klassieke denkfouten die patiënten met een eetstoornis maken, zoals:
- zwart-wit redeneren (‘Ik zie er altijd moddervet uit’);
- veralgemeniseren (‘Mijn examen was slecht, dus ik ben dom’);
- meten met twee maatstaven (‘Een vriendin met hetzelfde gewicht als ik, ziet er prima uit’);
- negatief denken (‘Eén eetbui doet alle vooruitgang vergeten’);
- moeten (‘Ik moet 49 kilo wegen anders ben ik onaantrekkelijk’).
Nodig de patiënte uit om dergelijke denkfouten in haar dagboek op te sporen, te noteren en te herformuleren aan de hand van het abcdef-schema. Geef daarbij speciale aandacht aan de gedachte zich te dik voelen. In heel wat situaties vinden eetstoornispatiënten zichzelf te dik. Nodig de patiënte uit te noteren in welke situatie zij zich te dik vindt of welke situaties deze gedachte kunnen uitlokken. Misschien vindt zij zich dik wanneer zij zich verveelt, slaperig of moe is, honger heeft, tijdens en na de maaltijd, wanneer ze zich droevig voelt, wanneer ze uitgaat en zich vergelijkt met een graatmagere vriendin. Vraag de patiënte haar idee te dik te zijn op te schrijven in een dagboek en de situatie kritisch te onderzoeken aan de hand van een abcdef-schema en de denkfouten op te sporen.
(3) Veranderen van gedrag dat veranderingen belemmert
De disfunctionele gedachten over gewicht, uiterlijk en eten leiden ertoe dat eetstoornispatiënten zich ook overeenkomstig deze gedachten gedragen. De gedachte ‘Ik ben (te) dik’ zorgt er bijvoorbeeld voor dat patiënten selectief blijven eten, de maaltijd uitstellen, alleen magere (‘light’) producten eten, het gewicht en lichaamsvorm regelmatig controleren (‘body checking’), een directe confrontatie met het lichaam vermijden door bijvoorbeeld niet in spiegels te kijken of door losse kleding te dragen, extra gaan bewegen of braken en laxeren. Nodig de patiënte uit een lijst te maken van dit soort disfunctioneel gedrag dat de eetstoornis in stand houdt.
Formuleer op basis van deze evaluatie gezamenlijk concrete werkpunten, die bijdragen tot het stopzetten en/of reduceren van het disfunctionele gedrag. Maak tevens concrete afspraken om het nieuwe gedrag te oefenen. Voorbeelden van het nieuwe gedrag:
- geen light-producten kopen;
- porties uitbreiden, eten op vaste tijdstippen;
- stoppen met calorieën tellen;
- na de maaltijd 1 uur rusten;
- dagelijks in de spiegel in de badkamer kijken;
- maximum één keer per week op de weegschaal staan;
- met een vriendin in een restaurant gaan eten.
Andere opdrachten kunnen gedragsexperimenten zijn die disfunctionele gedachten gaan uitdagen. Voorbeelden hiervan:
- spannende kleding aanschaffen;
- een danscursus volgen;
- lichaamsverzorging plannen (wanneer je je dik voelt);
- een positief dagboek bijhouden over jezelf (dagelijks op een vast tijdstip ten minste één positieve ervaring noteren en nota’s van de vorige dagen nalezen);
- aan je vriendinnen vragen een e-mail te sturen, waarin ze vermelden wat ze bij jou waarderen (wanneer je je waardeloos voelt).
(4) Evaluatie van vorderingen
Evalueer tijdens de laatste sessie in deze module het zelfevaluatiesysteem van de patiënte aan de hand van een taartdiagram uit figuur 1 en ga gezamenlijk na welke opvattingen en welk gedrag bijgestuurd zijn en welke niet.
Als huiswerk wordt na elke sessie gevraagd dagelijks het abcdef-schema te blijven toepassen, wanneer disfunctionele gedachten opduiken. Daarnaast worden afspraken gemaakt om gedragingen die de eetstoornis bevorderen, verder stop te zetten of af te bouwen en dagelijks te oefenen.
Kritische reflectie en besluit
Storende preoccupaties omtrent het lichaam, het eten en gewicht zijn echte boosdoeners bij het ontstaan en het in stand houden van anorexia en bulimia nervosa. De directe aanpak van deze disfunctionele gedachten is tot op heden voornamelijk een bezorgdheid geweest van de cognitieve gedragstherapie, met wisselend succes. Zelfs met een degelijk behandelingsprotocol knapt slechts 40% van de boulimiepatiënten op. Over het resultaat van een dergelijke aanpak bij an-patiënten is zelfs niets bekend. Er is nog een lange weg af te leggen en er is een sterke behoefte aanwezig aan nieuwe behandelingstechnieken voor de aanpak van deze aan verandering zo weerstandige gedachten. Het beperkte resultaat van de huidige cgt-aanpak kan misschien verklaard worden vanuit het feit dat veel te veel aandacht wordt besteed aan het opsporen en pogen bij te sturen van de inhoud van de disfunctionele gedachten – zoals ook beschreven in onze module – en te weinig of geen aandacht aan de mate van ‘overbetrokkenheid’ op deze gedachten. Een beloftevolle nieuwe aanpak lijkt het gebruik van meditatie te zijn – waarom nu als mindfulness benoemd, blijft voor mij een raadsel. Daarbij is niet het veranderen van de gedachten doel op zich, maar eerder het loslaten van de ziekmakende opvattingen (Spaans, Van de Kamp-Verbeij, & Hop, geaccepteerd). Hier wordt vooral werk gemaakt van het aanleren van een nieuwe mentale instelling, waarbij men zich traint in het afstand leren nemen van deze gedachten en het leren bewust worden dat gedachten creaties zijn van onze geest, niet meer of niet minder. Andere auteurs (Heffner & Eifert, 2004) combineren meditatietechnieken met de nieuwe ‘acceptance and commitment therapy’ in een stapsgewijze behandeling van de storende gedachten bij an-patiënten. Vele oefeningen tonen overeenkomsten met bepaalde zelfhypnose-oefeningen die standaard deel uitmaken van onze behandeling voor an-patiënten (Vanderlinden, 2005). Ook voor het aanwenden van zelfhypnose dient vaak gewacht te worden tot er voldoende verandering is gekomen in gewicht en eetpatroon.
Het is best mogelijk dat vele van deze ziekmakende gedachten ontstaan zijn binnen de context van het gezin van herkomst, gesuggereerd door vader of moeder via subtiele, indirecte boodschappen: ‘Is je buik niet te dik?’ ‘Zou je beter niet wat afvallen?’ ‘Ben je tevreden over je resultaat?’ ‘Is je kamer opgeruimd? ‘Neem je niet te veel ontspanning?’ ‘Vind jij je mooi in een minirok?’ ‘Is je streefgewicht niet te hoog; je bent nog nooit zo dik geweest?’ Het zijn boodschappen die in de gezinssessies keer op keer door ouders gesuggereerd worden. Het is merkwaardig dat een therapieschool als de systeemtherapie, die zoveel aandacht heeft voor de context waarbinnen problemen zich afspelen, zich zo weinig heeft beziggehouden met de storende invloed die zorgelijke preoccupaties uitoefenen op de problematiek van patiënten met eetstoornissen. Het lijkt alsof gedragstherapeuten en tevens de gezinstherapeuten zelf meer bewust moeten worden dat opvattingen over zichzelf ontstaan binnen een context en dat, indien we streven naar een blijvende verandering, misschien die context (voor gedragstherapeuten) en die storende gedachten (voor gezinstherapeuten) actiever in de behandeling moeten worden betrokken.
Summary
Dysfunctional cognitions about one’s body, eating and weight are crucial factors or core symptoms both in the development and maintenance of eating disorders such as anorexia nervosa and bulimia nervosa. Mostly cognitive behavioural therapists consider these dysfunctional cognitions as main target of their psychotherapeutic interventions, however with very mixed results. There remains a great need for more effective interventions to dismantle the typical dysfunctional thoughts in eating disorder patients.
Referenties
apa (1994). Diagnostic and statistical manual of mental disorders, dsm-iv
. Washington, DC: American Psychiatric Association.
Garner, D.M., Vitousek, K.M., & Pike, K.M. (1997). Cognitive-behavioral therapy for anorexia nervosa. In: D.M. Garner & P.E. Garfield (eds.), Handbook of treatment for eating disorders (pp. 94-144). New York: The Guilford Press.
Fairburn, C.G. (1981). A cognitive behavioural approach to the management of bulimia. Psychological Medicine, 11, 707-711.
Fairburn, C.G., Shafran, R., & Cooper, Z. (1999). A cognitive behavioural theory of anorexia nervosa. Behaviour Research and Therapy, 37, 1-13.
Heffner, M.A., & Eifert, G.H. (2004). The anorexia workbook: How to accept yourself, heal your suffering and reclaim your life. Oakland: Raincoast books.
Spaans, J., & Bloks, H. (2002). Motivering tot verandering. In: W. Vandereycken & G. Noordenbos (red.), Handboek eetstoornissen (pp. 115-146). Utrecht: De Tijdstroom.
Spaans, J., Van de Kamp-Verbeij, M.L., & Hop, H. (geaccepteerd). Mindfulness: een welkome bijdrage aan de behandeling van anorexia nervosa. Directieve Therapie.
Vanderlinden, J., Pieters, G., Probst, M., & Norré, J. (2004a). Behandelprotocol bij Boulimia Nervosa. In: G.P.J. Keijsers, A. van Minnen, C.A.L. Hoogduin, K. (red.), Behandelprotocollen in de ambulante geestelijke gezondheidszorg, Deel II (pp. 320-362). Houten: Bohn Stafleu van Loghum.
Vanderlinden, J., Pieters, G., Probst, M., & Norré, J. (2004b). Behandelprotocol bij Boulimia Nervosa. Therapeutenboek en Werkboek. Nijmegen: Cure & Care Publishers.
Vanderlinden, J. (2005). Anorexia nervosa overwinnen in 13 stappen. Tielt: Lannoo.
