DT-27-3-177.pdf 711.95 KB 504 downloads
Cognitieve gedragstherapie bij ouderen met onverklaarde lichamelijke klachten ...Samenvatting
Over onverklaarde lichamelijke klachten bij ouderen is weinig bekend. Vanwege de complexe diagnostiek worden zij vaak van onderzoek uitgesloten. Omdat de groep ouderen met deze klachten zal toenemen, is onderzoek naar prevalentie en behandeling nodig. Speckens, Spinhoven en Van Rood (1995) introduceerden eerder een gevolgenmodel voor de behandeling van onverklaarde lichamelijke klachten, waarbij door het herkennen en veranderen van disfunctionele automatische gedachten en gedragsexperimenten, de vicieuze cirkel tussen de klachten en de gevolgen werd doorbroken. In dit artikel wordt verslag gedaan van een pilotstudie waarin we onderzochten of cognitieve gedragstherapie in de groep een effectieve en geschikte methode is voor de behandeling van onverklaarde lichamelijke klachten bij ouderen. Hoewel het om een beperkte onderzoeksgroep gaat, zijn de eerste resultaten hoopvol. De patiënten bleken na de behandeling beter met de gevolgen van de klacht op het dagelijks leven om te kunnen gaan. Ook na zes maanden bleef de verbetering gehandhaafd. Deze bevindingen passen bij de effecten die de cognitieve gedragstherapie voor onverklaarde lichamelijke klachten beoogt. Verder wilden we inzicht krijgen in de thema’s die in de behandelgroep aan de orde komen. Naast de bekende thema’s in de behandeling van volwassenen komen ook onderwerpen aan bod die belangrijk zijn voor de doelgroep ouderen, zoals hulp vragen en afhankelijkheid, omgaan met ouder worden, verlieservaringen, toekomstperspectief en eindigheid.
Inleiding
Lichamelijke klachten waarvoor geen lichamelijke oorzaak wordt gevonden, vormen een belangrijk probleem in de gezondheidszorg. We spreken van onverklaarde lichamelijke klachten wanneer er geen somatische oorzaak kan worden gevonden en de klachten langere tijd aanhouden ondanks geruststelling door de arts (Van Houdenhove, 2001; Lipowski, 1988). Er is een grote verscheidenheid aan dergelijke klachten te onderscheiden. De meest voorkomende onverklaarde lichamelijke klachten zijn: gewrichtsklachten, rugpijn, hoofdpijn, vermoeidheid, pijn op de borst, pijn in de armen of benen, buikpijn en duizeligheid.
Speckens et al. (1995) vonden een prevalentie van 45% in de leeftijd van 18 tot 64 bij onderzoek naar dit soort klachten op de poli Interne Geneeskunde van het Leids universiteitsziekenhuis. Ook bij de huisarts komen vaak patiënten met onverklaarde lichamelijke klachten. Arnold, Speckens en Van Hemert (2004) vonden een prevalentie van 18% in de leeftijd 18 tot 65 jaar. Helaas hebben deze beide onderzoeken ouderen uitgesloten. De Waal, Arnold, Eekhof en Van Hemert (2006) vonden een prevalentie van slechts 5% somatoforme stoornissen bij ouderen in vergelijking met (16%) over de hele populatie (25-79) bij ruim duizend achtereenvolgende bezoekers van de huisarts. Een mogelijke verklaring is dat bij twijfel over de diagnostiek een klacht als verklaard werd beschouwd. Dit zou hoge uitval geven bij ouderen, omdat daar de diagnostiek van onverklaarde lichamelijke klachten zo gecompliceerd is. De kans op het krijgen van een somatische aandoening stijgt namelijk met de leeftijd. Zodoende is er bij het optreden van een klacht een grotere kans op een daadwerkelijke aandoening en ook op het vinden van afwijkingen zonder dat er een causaal verband bestaat. Daarnaast hebben ouderen de neiging psychiatrische stoornissen te vertalen in lichamelijke klachten, wat ook de diagnostiek van onverklaarde lichamelijke klachten versus bijvoorbeeld een depressie bemoeilijkt.
Verhaak, Meijer, Visser en Wolters (2006) hebben het beloop van onverklaarde lichamelijke klachten onderzocht. Zij definieerden persisterende onverklaarde lichamelijke klachten als volgt: minimaal vier bezoeken aan de huisarts binnen één jaar voor klachten binnen een cluster van functionele klachten, zoals fibromyalgie, chronische vermoeidheid en irritable bowel syndroom. Zij vonden een veel lagere prevalentie, maar juist bij ouderen boven de 75 jaar een vaker voorkomen van deze persisterende onverklaarde lichamelijke klachten (3,82% versus 2,45% voor de gehele populatie).
Al deze bevindingen roepen vragen op over de prevalentie en het karakter van onverklaarde lichamelijke klachten bij ouderen. Kennis over de behandeling ontbreekt; de psycholoog komt vaak laat in beeld en er ontbreekt een gericht behandelaanbod. Olff en Gersons (2003) meldden in een artikel over posttraumatische stressstoornis en onverklaarde lichamelijke klachten, dat zowel arts als patiënt vaak ontevreden zijn over de behandeling van onverklaarde lichamelijke klachten. Sheehan en Banerjee (1999) deden onderzoek naar etiologie en behandeling van somatisatie bij ouderen en concludeerden dat studies naar de psychologische behandeling van ouderen ontbreken. Monopoli (2005) gaf in een overzicht van hypochondrie bij ouderen aan dat het belangrijk is dat de patiënt psychologische verklaringen vindt voor zijn klachten. Hij stelde een eclectische methode voor waarin naast een steunende begeleiding, cognitieve gedragstherapie een bijdrage levert. Onderzoek naar de effecten werd niet gegeven.
Speckens et al. (1995) onderzochten de cognitief-gedragstherapeutische behandeling van deze klachten bij volwassenen op de polikliniek van het Leids Universiteitsziekenhuis. Zij gingen daarbij uit van de lichamelijke klacht – de discussie over het psychisch dan wel lichamelijk zijn van de klacht werd vermeden. De gevolgen van de klacht werden in kaart gebracht en met patiënten werd besproken dat de behandeling erop gericht zou zijn de vicieuze cirkel tussen de klachten en gevolgen te doorbreken. Deze behandeling is eerder effectief gebleken bij volwassenen met onverklaarde lichamelijke klachten. Patiënten die cognitieve gedragstherapie kregen, rapporteerden significant minder lichamelijke klachten en functionele belemmeringen dan diegenen die de gebruikelijke behandeling voor hun klachten kregen (Speckens et al., 1995). Ouderen boven 65 jaar werden echter in deze onderzoeksgroep uitgesloten, zodat het onduidelijk is of deze benadering bij hen effectief is. Omdat er geen gericht behandelaanbod is voor de behandeling van onverklaarde lichamelijke klachten bij ouderen en er geen gegevens bekend zijn over de effecten van de behandeling, onderzochten we in onze pilotstudie of cognitieve gedragstherapie bij onverklaarde lichamelijke klachten effectief en praktisch toepasbaar is bij ouderen. Daarnaast stelden we ons ten doel inzicht te krijgen in de thema’s die bij ouderen met onverklaarde lichamelijke klachten aan de orde komen, opdat we het behandelprotocol voor deze patiëntengroep kunnen aanpassen.
Methode
Procedure
In het onderzoek werden patiënten geïncludeerd van 65 jaar en ouder, die lichamelijke klachten presenteerden zonder dat daarvoor een somatische oorzaak kon worden gevonden of bij wie de afwijkingen die werden gevonden de ernst van de geuite klachten niet volledig konden verklaren. De klachten persisteerden ook na geruststelling van een arts of deskundige. De duur van de klachten was minstens drie maanden. Patiënten werden geëxcludeerd uit het onderzoek wanneer in de intakefase bij geriatrisch onderzoek alsnog een somatische verklaring werd gevonden of als zij 23 punten of minder haalden op de MMSE (Mini Mental State Questionnaire, een screeningsinstrument met het doel het geheugen in te schatten; Onishi et al., 2007). Patiënten met een score van 20 of hoger op de MADRS (Montgomery Asberg Depression Rating Scale; Montgomery & Asberg, 1979) werden ook uitgesloten. Om inzicht te krijgen in de psychiatrische diagnoses hebben we bij alle mensen die aan de inclusiecriteria voldeden, de MINI (Mini Internationaal Neuropsychiatrisch Interview; Lecrubier et al., 1997) afgenomen. Dit is een beknopt gestructureerd interview voor de belangrijkste psychiatrische As-I-aandoeningen volgens de DSM-IV.
Patiënten werden verwezen door huisarts of hulpverleners uit de tweede lijn. De intake en de behandeling vonden plaats op de polikliniek van Maria MacKenzie. Dit instituut is een onderdeel van de GGZ, circuit ouderen in Nijmegen, waar patiënten met psychische problemen worden behandeld.
Omdat het vooral bij ouderen moeilijk is om de diagnose vast te stellen, hebben we ervoor gekozen om voorafgaand aan de behandeling uitgebreide diagnostiek te doen naar het bestaan van een onverklaarde lichamelijke klacht. Hierbij werd standaard de klinisch geriater, de psychiater en de psycholoog betrokken. We sloten de diagnostische fase af met het uitslaggesprek waarin de drie verschillende deskundigen verslag deden van de bevindingen. De eerste zes mensen die voldeden aan de inclusiecriteria, wezen we toe aan de groepsbehandeling cognitieve gedragstherapie.
Deelnemers
Van de eerste acht patiënten die naar de diagnostiekpoli werden verwezen, bleken twee mensen toch een lichamelijke oorsprong van de klacht te hebben (rugpijn ten gevolge van een kanaalstenose en cardiale problematiek). Zij werden uitgesloten van behandeling. Zes mensen kwamen in aanmerking voor behandeling, van wie één patiënt niet gemotiveerd was voor cognitieve gedragstherapie in de groep. Vijf vrouwen, in leeftijd variërend van 65 tot 80 jaar, namen deel aan de groep. Twee van hen zijn gehuwd, één alleenstaand en van twee patiëntes is de partner overleden. Bij drie van de vijf vrouwen is hoofdpijn de voornaamste klacht, één patiënt noemt vermoeidheid en de laatste sprak over pijn in één lichaamshelft. Drie patiënten hadden op de MINI geen enkele psychiatrische diagnose. Twee patiënten voldeden aan de criteria voor een depressie, maar de MADRS bleef onder de vastgestelde waarde van 20. Eén van hen voldeed ook aan de criteria van een gegeneraliseerde angststoornis. Bij twee patiënten bestonden de klachten al langer dan 10 jaar. Bij de andere drie bestonden de klachten respectievelijk 4, 3 en minder dan een jaar.
Materialen
Intensiteit en frequentie
Gegevens over de frequentie en de intensiteit van de klacht werden uit een interview verkregen. We vroegen elke patiënt om op een vijfpuntsschaal aan te geven hoe vaak zij last had van de klacht. De opties waren: nooit(0), zelden(1), soms(2), vaak(3) en altijd(4). De intensiteit van de klacht, variërend van ‘helemaal geen last’ (0) tot ‘ondraaglijke last’ (10) gaf men aan op een Visual Analogue Scale (VAS).
Patient Health Questionnaire somatic symptom severity scale (PHQ)
De PHQ is een 15-symptomen-checklist waarin 90% van de somatische klachten zijn ondervangen. De PHQ vraagt naar pijnklachten in hoofd, buik, rug, gewrichten en pijn op de borst. Verder controleert de lijst klachten van duizeligheid, flauwvallen, hartkloppingen, kortademigheid, seksuele problemen, darmproblemen, misselijkheid, vermoeidheid en moeite met slapen.
De PHQ is een zelfrapportagevragenlijst die men gebruikt voor de screening en monitoring van de ernst van en het aantal somatische klachten. De lijst vraagt patiënten hoeveel last ze in de afgelopen vier weken van bepaalde klachten hebben gehad. Zij geven dat aan op een driepuntsschaal: 0 is geen last, 2 is veel last. De maximale score is 30. De lijst heeft een goede interne consistentie (alfa 0.8) en validiteit (Kroenke, Spitzer, & Williams, 2002).
Montgomery Asberg Depression Rating Scale (MADRS)
De MADRS is een veelgebruikte schaal om de ernst van een depressie vast te stellen bij niet-dementerende ouderen. De MADRS bestaat uit tien items: negen betreffen de zelfvermelde depressieklachten en er is één observatie-item. De maximale score is 60 (30 punten of meer is een ernstige depressie, 20 of meer matig ernstig). De MADRS is valide en betrouwbaar bij ouderen met een MMSE-score boven de 18 (Montgomery & Asberg, 1979).
Whiteley Index (WI)
De Whiteley Index bestaat uit 14 items (ja/nee) om de mate van hypochondrie vast te stellen. Voorbeelden van vragen op de lijst zijn: ‘Denkt u dat er iets ernstig mis is met uw lichaam?’ en ‘Maakt u zich zorgen over uw gezondheid?’ Deze vragenlijst discrimineert tussen hypochondere en niet-hypochondere patiënten met onverklaarde lichamelijke klachten (Speckens, Van Hemert, Spinhoven, & Bolk, 1996; Speckens, Spinhoven, Sloekers, Bolk, & Van Hemert, 1996). De zelfrapportagevragenlijst is gevalideerd en heeft een voldoende interne consistentie (0.8) en test-hertestbetrouwbaarheid (0.90).
SCL-90
De SCL-90 (Arrindell & Ettema, 2003) meet het klachtenniveau in de week voorafgaand aan het invullen van de vragenlijst. Het is een zelfrapportagevragenlijst met 90 vragen over het voorkomen en de ernst van de pathalogie. Het is een algemene klachtenlijst. De minimale score is 90 punten, de maximale 450. De schaal kent 8 psychopathologische dimensies. We bekeken de scores op de dimensies angst en somatisatie, omdat we verwachtten dat deze schalen verhoogd zijn bij patiënten met onverklaarde lichamelijke klachten. De vragenlijst is gevalideerd en genormeerd voor de Nederlandse populatie en kent een hoge test-hertestbetrouwbaarheid (0.82). De interne consistentie is goed.
Sickness Impact Profile (SIP)
We brachten de gevolgen van de lichamelijke onverklaarde klacht op het dagelijks leven in kaart met de Sickness Impact Profile. Dit gestructureerde interview is erop gericht om de belemmeringen van het gedrag ten gevolge van de ziekte te beschrijven. Sickness impact wordt gedefinieerd als disfuncties, gemeten in gedragsveranderingen die een beperking van de gewone alledaagse activiteiten van de betrokkene betekenen. Met behulp van de SIP kan de invloed van ziekte en/of gezondheidsklachten op het dagelijks leven worden vastgesteld De lijst bestaat uit uitspraken die betrekking hebben op veranderingen in het dagelijks leven. Een voorbeeld hiervan is: ‘Ik doe geen zwaar werk meer in en om het huis.’ Als deze uitspraak op dit moment voor de patiënt van toepassing is en samenhangt met de lichamelijke klacht, kruist de patiënt dit aan.
We hebben 7 van de oorspronkelijk 15 schalen van de SIP gebruikt, te weten:
- slapen;
- huishouden;
- mobiliteit;
- sociale interacties;
- lopen;
- alertheid;
- vrije tijd.
De ruwe scores zetten we om in gewogen scores. Hoe hoger de score op de subschaal des te meer de klacht de patiënt belemmert in het leven van alledag. De validiteit van de test is goed. De test-hertestbetrouwbaarheid (0.92) en de interne consistentie (0.94) van de totaalscore zijn goed. De test-hertestbetrouwbaarheid van de afzonderlijke items is matig (Bergner, Bobitt, Carter, & Gilson, 1981).
Cognitieve gedragstherapie voor onverklaarde lichamelijke klachten bij ouderen in de groep
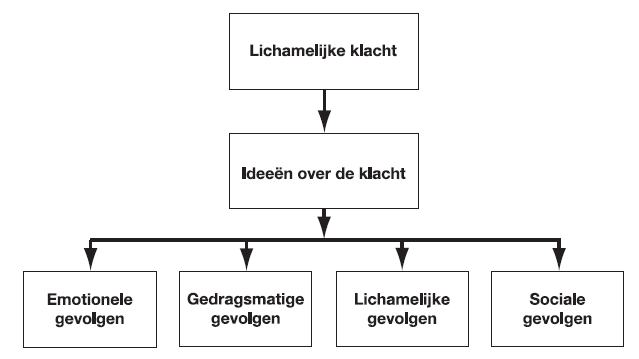
Uitgangspunt voor de behandeling is het protocol dat Speckens, Spinhoven en Van Rood (2004) ontwikkelden. Hierbij staan niet de veronderstelde oorzaken, maar de gevolgen van de klachten centraal. Ideeën over de oorzaak van de lichamelijke klacht beschouwt men als hypothesen die in de behandeling worden getoetst. Daarnaast onderscheiden de auteurs emotionele, gedragsmatige, lichamelijke en sociale gevolgen van de klacht. De behandeling richtte zich op het verminderen of opheffen van de gevolgen (zie Figuur 1).
Omdat wij veronderstelden dat de behandeling van ouderen enige aanpassing vraagt, hebben we vooraf een aantal wijzigingen aangebracht ten opzichte van dit protocol. Zo is er meer tijd uitgetrokken voor de bijeenkomsten en is er in de eerste sessie geen aandacht geweest voor het uitvragen van de klacht, omdat deze in de intakefase al uitgebreid waren geïnventariseerd. Verder is de psychomotore therapie toegevoegd aan de behandeling. Het doel hiervan is om voorafgaand aan het oefenen thuis, in een veilige setting te kunnen experimenteren met nieuw gedrag. Zo was bijvoorbeeld ‘het hulp vragen aan een ander’ een belangrijk item. In de gesprekstherapie zijn de onderliggende gedachten opgespoord en uitgedaagd om hier vervolgens alternatieve gedachten tegenover te zetten. Het gedragsexperiment bestond uit het vragen om hulp bij het stappen op de roltrap. Patiënten konden in de psychomotore therapie deze situatie oefenen. Daarbij gebruikten we een evenwichtsoefening waarbij de patiënt de hulp van een groepsgenoot nodig had. Deze probeerde het nieuwe gedrag in een veilige setting uit. Verder bood de psychomotore therapie de gelegenheid om de informatie en de opdrachten uit de gesprekstherapie vanuit het non-verbale perspectief te herhalen. De patiënt onthield hierdoor beter de informatie uit de gesprekstherapie.
Structuur van de sessies
De groep kwam gedurende tien weken wekelijks bij elkaar. De bijeenkomsten hadden een vaste structuur en zagen er als volgt uit: een uur cognitieve gedragstherapie, een pauze van twintig minuten en een uur psychomotore therapie.
Cognitieve gedragstherapie
We startten met een drie minuten durende oefening uit de mindfulness-training. Vervolgens kwamen we terug op het huiswerk (registratie van klachten, gevoelens, gedachten en gedragsexperimenten) en was er ruimte voor psycho-educatie. Daarna spoorden we aan de hand van het ingevulde gevolgenmodel de disfunctionele assumpties en de gevolgen die dit heeft op emoties, gedrag en sociale relaties op en daagden we deelnemers uit om tot alternatieve, helpende cognities te komen. We sloten de gesprekstherapie af met het formuleren van een gedragsexperiment. Dit met als doel om in de praktijk de nieuwe gedachten te toetsen.
Psychomotore therapie
De patiënten konden vervolgens tijdens de psychomotore therapie het nieuwe gedrag uitproberen alvorens dit in de thuissituatie toe te passen. Verder richtte de non-verbale therapie zich op conditieopbouw, ontspanning, opbouwen en begrenzen van activiteiten.
Behandelprotocol in de pilotgroep
Sessie 1
De eerste sessie stond in het teken van kennismaking. In een kennismakingsrondje vertelden patiënten in het kort wie zij zijn en wat hun voornaamste klacht is. Verder zetten ze hun verwachtingen over de behandeling op papier.
Sessie 2
Hierin kregen patiënten mondeling en schriftelijk uitleg over de behandeling. We reikten het gevolgenmodel uit en we lichtten de rationale van de behandeling toe. We vermeden de discussie over het al dan niet ‘psychisch zijn’ van de klachten door aan te geven dat we niet weten wat de oorzaak is van de klachten. Wat we wel weten is dat het lichamelijk onderzoek geen verklaring heeft opgeleverd. Dat wil nog niet zeggen dat de klachten dus psychisch zijn. En omdat we niet weten wat de oorzaak is, kunnen we die ook niet behandelen, maar door aan de gevolgen van de klacht te werken, kan toch een verbetering van de klacht worden bereikt.
Sessie 3
In de derde sessie vulden we voor elke patiënt het gevolgenmodel in. We brachten de factoren in kaart die de klacht in stand houdt of zelfs verergert. Vragen die daarbij kunnen helpen zijn: ‘Welke gevolgen heeft de klacht voor uw stemming?’ ‘Wat voor gevolgen heeft de klacht voor uw doen en laten?’ ‘Wat voor gevolgen heeft de klacht voor uw lichamelijk functioneren?’ ‘Wat voor gevolgen heeft de klacht voor uw sociale leven?’ Aan de hand van de antwoorden maakte elk groepslid op deze manier zijn eigen behandelplan en behandeldoelen.
Sessie 4
Aan het begin van de vierde sessie kwamen we terug op het opgestelde model. Er werden waar nodig correcties en aanvullingen aangebracht. Er werd aandacht besteed aan het herkennen van helpende en niet-helpende gedachten. Iemand die lichamelijke klachten heeft, vraagt zich snel af: wat is er aan de hand en wat kan ik er aan doen? Het nadenken over de klacht leidt vaak tot een goede manier van reageren op de klacht. Wanneer men niet meer los kan komen van de gedachten en beheerst wordt door de negatieve kleur van de gedachten, kan men zich slechter gaan voelen in plaats van beter.
We vroegen aan de deelnemers om zo’n situatie voor de geest te halen en gedachten en gevoelens te beschrijven. Een voorbeeld van een van de groepsleden:
‘Ik voel de pijn weer in mijn keel. Ik moet gaan liggen en me heel rustig houden. Ik voel nu ook mijn hart kloppen in mijn keel. Ik ben bang dat me iets overkomt. Ik kan vandaag niet naar de gym want ik moet me zeker niet meer inspannen’.
De psychomotore therapie richtte zich op het stilstaan bij heftige gevoelens in het lichaam. De patiënt stelde zich langere tijd bloot aan de stressvolle sensaties in het lichaam waardoor vermijdingsgedrag werd doorbroken. Het huiswerk bestond uit het registreren en beschrijven van de situaties, waarin de patiënten de lichamelijke sensaties opmerkten en de gedachten die daarbij hoorden.
Sessie 5
Allereerst kwamen we terug op de vorige zitting en bespraken we het huiswerk: het registreren van situaties en het herkennen van de bijbehorende gedachten. We bespraken of deze gedachten hen hielpen of juist hinderden. Was dat laatste het geval, dan stelden we kritisch de argumenten die de patiënten voor hun overtuiging hadden aan de kaak. We wezen daarbij op eventuele denkfouten, zoals het door elkaar halen van feiten, ‘alles of niets’-denken en het aanzien van emoties voor feiten. Daarna zochten we samen naar alternatieve, helpende gedachten. De balans vinden in rust en activiteit was het thema van deze bijeenkomst. Een van de deelnemers kwam met het volgende voorbeeld:
‘Vandaag heb ik een goede dag. Ik kan eindelijk de keukenkastjes schoonmaken. Mijn dochter heeft ook gevraagd of ik mee ga winkelen. Eigenlijk is dit te veel, maar nu ik geen pijn heb, moet ik dit doen. Ik kan de afspraak niet afzeggen’.
Om ‘overactiviteit’ te voorkomen leerde mevrouw om een keuze te maken en haar dochter te vertellen dat ze niet meeging. In de psychomotore therapie is een dergelijke situatie geoefend. Zo besloot mevrouw te stoppen met een oefening die voor haar te belastend was.
Sessie 6
In de zesde sessie kwamen we terug op het herkennen en het veranderen van de gedachten. De technieken om disfunctionele automatische gedachten uit te dagen kwamen in het verdere verloop van de sessies steeds opnieuw aan de orde, zoals het verzamelen van informatie over een bepaalde ziekte waarvoor men bang is (symptoomprofielvergelijking) en afleiding zoeken door een lijst van activiteiten samen te stellen. Daarnaast besteedden we aandacht aan een aantal op mindfulness gebaseerde technieken. We leerden patiënten om niet te zeer na te denken over het verleden of de toekomst, maar aanwezig te zijn in het hier en nu. Ook is het een manier om gevoelens en gedachten te accepteren zoals ze zijn, in plaats van ze te bekritiseren of ze te proberen te vermijden of onderdrukken.
Het thema van deze bijeenkomst was het omgaan met spanning. We werkten het onderstaande voorbeeld van een van de deelnemers verder uit. De patiënte leerde door middel van ontspanningen en alternatieve helpende gedachten om op een andere manier met spanning om te gaan.
‘Ik moet vandaag boodschappen doen. Ik neem maar vast een seresta dan voel ik straks die vervelende band om mijn hoofd niet zo. Stel je voor dat ik het niet vol kan houden.’
Het gedragsexperiment bestond uit het bezoeken van een nabijgelegen supermarkt waarbij de patiënte zonder medicatie van huis ging.
Sessie 7
In deze sessie was er aandacht voor het hulp vragen als het alleen niet meer lukt. De gedachten die dit hulp vragen in de weg stonden, werden opgespoord. We oefenden de sociale vaardigheden die nodig zijn om op een duidelijke manier je wensen aan te geven bij de ander.
Een patiënte noemde de volgende situatie waarin bleek dat het voor haar moeilijk was om hulp te vragen:
‘Mijn tuin ziet er verschrikkelijk uit. Ik doe er niets meer aan. Het is me te veel gewoon. Ik kan wel een tuinman vragen, maar ik moet het toch zelf kunnen, ik heb het altijd zelf gedaan. Hij ziet me aankomen.’
Het gedragsexperiment bestond uit het opzoeken en contact maken met tuinbedrijven waarin zij haar wensen ten aanzien van de hulp kenbaar maakte.
Sessie 8
Een van de belangrijkste ontwikkelingstaken voor ouderen is het omgaan met verlieservaringen en met het ouder worden. Dit vraagt om aanpassingen. Voorbeelden hiervan zijn: leren hulp vragen, nieuwe relaties moeten ontwikkelen, eventueel alleen in het leven verder moeten en een nieuw evenwicht vinden in de mogelijkheden van je lijf en geest. In sessie 8 registreerden we de cognities, de gedragsmatige en sociale gevolgen en aan de hand van een gedragsexperiment oefenden we nieuw gedrag.
In de groep bracht een deelnemer het volgende in:
‘Ouder worden is fijn, oud zijn is verschrikkelijk, iedereen om me heen valt weg. Ik bind me liever niet meer als ik toch iedereen verlies. Nu mijn man overleden is, moet ik het allemaal zelf doen. Vroeger gingen we samen op pad. Ik wil mijn nieuwe buurvrouw in de aanleunwoning wel op de koffie vragen, maar ik vind het zo moeilijk. Zij heeft ook haar eigen leven.’
Het gedragsexperiment bestond uit het zoeken naar een cursus ‘computeren voor ouderen’. Mevrouw beschouwde een cursus als een veilige omgeving om nieuwe contacten te leggen.
Sessie 9
In de derde en vierde helft van het leven komen vaak thema’s aan de orde als: wat wil of kan ik nog doen in de laatste periode van mijn leven. De vaste structuur van werk en gezin is weg en er is een nieuwe daginvulling en tijdsbesteding nodig. Maar tegelijkertijd is er de gelegenheid om nieuwe mogelijkheden te onderzoeken en aan te boren. Wat vindt men leuk?
Daarnaast is het besef van eindigheid aanwezig. We spoorden met behulp van cognitieve technieken de disfunctionele assumpties op en stelden helpende gedachten hier tegenover om zo te komen tot nieuw gedrag. Het volgende voorbeeld kwam aan de orde:
‘Ik ben zo bang dat mij iets overkomt. Niet voor mezelf hoor, maar hoe moet het dan met mijn man. Zijn geheugen gaat achteruit. Als ik er niet meer ben, moet hij naar het verpleeghuis. Dat zou ik verschrikkelijk vinden, hij kan niet zonder mij.’
Deze reële, maar niet-helpende gedachten hielden mevrouw gevangen, waardoor zij ook niet tot oplossingen kwam. We spraken af dat ze contact zou leggen met het verpleeghuis om op deze manier tot een beter beeld van een verpleeghuis te komen en de mogelijkheden voor ambulante hulp te onderzoeken.
Sessie 10
In de laatste bijeenkomst vond de evaluatie van de behandeling plaats aan de hand van het gevolgenmodel. Waar is aan gewerkt, wat is nog niet af, welke punten zijn blijven liggen? Is verdere professionele ondersteuning nog nodig?
Resultaten
In tabel 1 staan de gemiddelde totaalscores en subschaalscores en de standaarddeviatie (sd) van de meetinstrumenten weergegeven op drie tijdstippen: voor behandeling, na behandeling en na zes maanden follow-up.
| Lichamelijke klacht | Voor Mean |
sd | Na Mean |
sd | Follow-up Mean |
sd |
| * = p <.05. ** = p <.01. *** = p <.001AN-R: anorexia van het ‘restrictieve type’; AN-G: anorexia nervosa van het ‘gemengde type’; BN: boulimia nervosa | ||||||
| Intensiteit (VAS) |
5.5 | (2.7) | 3.5 | (2.9) | 4.3 | (2.9) |
| Frequentie | 4.4 | (0.9) | 3.0 | (2.1) | 3.6 | (2.1) |
| Aantal (PHQ) | 6.8 | (7.5) | 5.8 | (7.4) | 4.4 | (5.7) |
| Psychiatrische symptomen | ||||||
| Stemming (MADRS) | 9.2 | (6.1) | 6.4 | (7.0) | 6.2 | (5.9) |
| Hypochondrie (WI) | 7.4 | (3.6) | – | – | 4.2 | (4.6) |
| Psychoneuroticisme (SCL-90) | 170.0 | (41.4) | 145.8 | (49.5) | 138.0 | (49.4) |
| Angst (SCL-90) | 23.0 | (8.9) | 16.0 | (11.0) | 15.6 | (9.8) |
| Somatisatie (SCL-90) | 22.2 | (7.0) | 19.4 | (9.1) | 20.6 | (8.7) |
| Functionele belasting | ||||||
| Beperkingen (SIP) | ||||||
| Slapen | 15.9 | (9.6) | 11.0 | (9.0) | 11.2 | (11) |
| Huishouden | 13.0 | (10.2) | 2.9 | (5.8) | 1.3 | (2.9) |
| Mobiliteit | 11.5 | (8.7) | 7.3 | (8.5) | 11.9 | (13) |
| Sociale interacties | 17.5 | (11.3) | 3.8 | (5.4) | 6.4 | (14.2) |
| Lopen | 10.3 | (17.1) | 5.8 | (6.7) | 5.7 | (12.8) |
| Alertheid | 30.9 | (22.7) | 6.7 | (4.5) | 0.0 | (0.0) |
| Vrije tijd | 28.5 | (18.8) | 14.2 | (12.6) | 5.7 | (8.3) |
| Totaal | 127.9 | (62.7) | 51.6 | (43.6) | 42.2 | (45.7) |
In overeenstemming met de verwachtingen was er een reductie van de psychische klachten na afloop van de behandeling. Dit leek in mindere mate ook te gelden voor de intensiteit en de frequentie van de lichamelijke klacht. Na zes maanden zagen we zowel voor de lichamelijke als psychische klachten weer een lichte stijging. De grootste verbeteringen zagen we in het dagelijks functioneren. De patiënten ervoeren minder belemmeringen op de domeinen slapen, huishouden, mobiliteit, sociale interacties, lopen, alertheid en vrije tijd. Deze verbetering leek zich door te zetten of te stabiliseren na zes maanden.
Daarnaast wilden we inzicht krijgen in de thema’s die in de behandelgroep aan de orde kwamen. Terugkijkend waren er bepaalde issues die bij meerdere patiënten en in verschillende fasen van het behandeltraject naar voren kwamen. Een belangrijk thema was de balans vinden tussen activiteiten en rust. Sommige deelnemers waren geneigd te veel te doen. Ze namen te weinig rust, of te laat, en ze dachten vaak te snel dat ze hersteld waren. Anderen waren geneigd te veel rust te nemen, uit angst voor overbelasting. Het vinden van een goede balans hierin is essentieel om lichamelijke klachten goed te kunnen hanteren.
Een thema dat hierop aansloot was omgaan met spanning. Bijna alle patiënten uit de pilotgroep vonden het moeilijk om stil te staan bij wat ze voelden in hun lichaam (spanning, onrust, pijn). Men kan spreken van ‘emotionele vermijding’. Het aanleren van vaardigheden om deze gevoelens te herkennen en te beïnvloeden hielp om spanning te verminderen.
Voor de deelnemers van de groep was het moeilijk om te accepteren dat een lichamelijke klacht beperkingen oplevert. Met elkaar in gesprek zijn hierover, het opsporen en bewerken van de cognities waarbij normaliseren van groot belang is, en kijken naar wat wel mogelijk is, droeg bij aan acceptatie. We zagen dat de deelnemers uit de groep het moeilijk vonden om hulp te vragen. Dit kon zijn omdat ze het niet wilden, bijvoorbeeld omdat ze van mening waren dat de ander het niet goed zal doen of omdat ze dachten dat de ander het niet op dezelfde manier zou doen als dat ze het zelf zouden doen. Het is moeilijk om iets uit handen te geven wat je liever zelf wilt (kunnen) doen. Ze gaven ook aan dat het moeilijk is om hulp te vragen omdat ze de ander niet wilden belasten. Een aantal deelnemers voelden zich vaak niet begrepen door de ander, waardoor zij zich terugtrokken uit het contact. Hierdoor ontstond een spanningsveld tussen enerzijds behoefte hebben aan sociale steunen en anderzijds zich terugtrekken uit dit contact.
Het omgaan met verlieservaringen was een ander belangrijk gespreksthema. Het ging dan niet alleen om verlies van dierbaren, maar ook om verlies van gezondheid en vitaliteit. Tot slot was een bijeenkomst gewijd aan het veranderde toekomstperspectief en besef van eindigheid. De gedachte dat ‘men niet het eeuwige leven heeft’ maakt dat men de zorg voor de ander (zoals een zieke partner, een minder valide kind) met derden moet delen of zelfs overdragen. De deelnemers vonden dit een moeilijk thema en wilden er liever niet bij stil blijven staan. Door dit wel te doen, en de emotionele vermijding te doorbreken, kon de deelnemer tot realistische oplossingen komen op de vraag: stel dat ik wegval, wat moet ik dan geregeld hebben? Vervolgens was er ruimte om over reële oplossingen na te denken en irrationele gedachten om te zetten in helpende cognities.
Op basis van bovenstaande bevindingen stellen we een nieuw, voorlopig protocol voor (zie kader).
Protocol groepsbehandeling: Onverklaarde Lichamelijke Klachten bij ouderen
Sessie 1 Kennismaking, verwachtingen
Sessie 2 Uitleg behandeling; rationale gevolgenmodel
Sessie 3 Invullen gevolgenmodel
Sessie 4 Herkennen en stilstaan bij lichamelijke sensaties en emoties
Sessie 5 Balans vinden in rust en activiteit
Sessie 6 Omgaan met spanning
Sessie 7 Hulp vragen en omgaan met afhankelijkheid
Sessie 8 Omgaan met ouder worden en verlieservaringen
Sessie 9 Toekomstperspectief en eindigheid
Sessie 10 Evaluatie behandeling en nametingen
Discussie
In de pilot is gekeken naar de effectiviteit en toepasbaarheid van cognitieve gedragstherapie bij ouderen met onverklaarde lichamelijke klachten. Daarnaast wilden we inzicht krijgen in de thema’s die bij ouderen een rol spelen om daarmee rekening houdend het bestaande protocol voor volwassenen aan te passen. De bevindingen uit de pilotstudie geven (voorlopige) antwoorden op de volgende vragen.
Is cognitieve gedragstherapie in de groep bij ouderen met onverklaarde lichamelijke klachten een effectieve methode?
Hoewel het om zeer kleine aantallen ging en er geen vergelijkingsgroep was, kunnen we op basis van de gebruikte meetinstrumenten enkele tendensen opmerken.
De huidige pilotstudie geeft aan dat cognitief-gedragstherapeutische groepsbehandeling bij deze kleine groep ouderen met onverklaarde lichamelijke klachten een vermindering geeft van de last die men ondervindt van de klacht, een vermindering van het aantal psychische klachten en een verbetering van het niveau van het alledaags functioneren. Er was een grotere verbetering zichtbaar op het gebied van het psychische functioneren dan op de last die men ondervindt van de lichamelijke klacht. Na zes maanden follow-up was bij deze groep lichte terugval te zien. Overeenkomstig onze verwachting is met name het alledaags functioneren verbeterd.
De bevindingen bij deze kleine groep passen bij de effecten die de therapie beoogt. De interventies richtten zich namelijk niet op de oorzaak van de klacht, maar op de gevolgen daarvan in het dagelijkse leven. Patiënten rapporteerden minder beperkingen op het gebied van slapen, huishouden, mobiliteit, sociale interacties, lopen, alertheid en vrije tijd. Vervolgonderzoek met grotere aantallen zal moeten uitwijzen of deze tendensen zich voortzetten. Verder zal de vergelijking met de groepsconditie en de treatment as usual-conditie (spv-begeleiding) meer inzicht geven in de werkzame factoren van de behandeling.
Is cognitieve gedragstherapie in de groep bij ouderen met onverklaarde lichamelijke klachten een geschikte methode?
De deelnemers gaven in de evaluatie aan dat het aangereikt krijgen van handvatten om anders om te gaan met de gevolgen van de klacht, hen helpt om weer grip te krijgen op het dagelijks leven. Zij vonden het prettig in de groep en vonden herkenning bij elkaar. Men was gemotiveerd en deed moeite om alle bijeenkomsten aanwezig te zijn.
In het algemeen gaat men ervan uit dat toepassing van cognitieve therapie bij ouderen niet verschilt van toepassing op jongere leeftijd. Wel zijn de problemen vaak levensfase-gerelateerd (Boelen & Van den Bout, 2007).
We hebben in de pilotgroep echter wel een aantal aanpassingen aangebracht op de methode. Op de eerste plaats was de groep moeilijk te motiveren voor het maken van het huiswerk. Men las wel een (beperkte) hoeveelheid tekst en informatiemateriaal, maar de registratieopdrachten werden grotendeels niet uitgevoerd, ondanks herhaalde uitleg. We stellen dan ook voor de hoeveelheid tekst en de registratieopdrachten uit het bestaande protocol voor volwassenen te beperken en waar mogelijk te vereenvoudigen. Verder hebben we de indruk dat de combinatie van gesprekstherapie en psychomotorische therapie zinvol was. Het bood de mogelijkheid om nieuw gedrag te oefenen, alvorens dergelijk nieuw gedrag in de thuissituatie te laten zien. Dit verkleinde de afstand tussen ‘praten over’ en ‘doen’. Omdat de thema’s in de verbale en de non-verbale vorm zijn behandeld, wordt de kern beter begrepen en vastgehouden. De deelnemers gaven aan dat zij door deze afwisseling beter de aandacht konden vasthouden.
De deelnemers ervoeren de behandeling in de groep als waardevol. Zij waren open over hun klachten en ideeën daarover en accepteerden adviezen van anderen. Zij vonden steun en stimuleerden elkaar om anders om te gaan met hun klachten. Herkenning, erkenning en universaliteit lijken van grote waarde.
Er is een aantal kritische kanttekeningen te plaatsen met betrekking tot de door ons gekozen locatie. De groepsdeelnemers vonden de GGZ-instelling geen goede locatie. Een aantal patiënten had er moeite mee geconfronteerd te worden met ernstig zieke psychiatrische patiënten. Te overwegen valt om de behandeling aan te bieden in een meer open setting. Daarnaast is de matige bereikbaarheid van de locatie een probleem. De plek is moeilijk met het openbaar vervoer te bereiken en het taxivervoer leverde veel extra kosten en stress op. Een taxivergoeding heeft een deel van die problemen kunnen ondervangen.
Welke thema’s komen bij ouderen met onverklaarde lichamelijke klachten aan de orde?
Meerdere deelnemers uit de pilotgroep noemden in verschillende fasen in het behandeltraject dezelfde thema’s. Een aantal van deze thema’s komt overeen met de issues die belangrijk zijn bij de populatie volwassenen. De balans vinden tussen activiteiten en rust is speerpunt bij de behandeling van de chronisch vermoeide patiënt (Bleijenberg, Prins, & Bazelmans, 2003). Het doorbreken van ‘emotionele vermijdingsreacties’ door het herkennen van en stilstaan bij lichamelijke sensaties en emoties waaronder angst en spanning, is een interventie die in het algemeen bij angst wordt toegepast en niet leeftijdspecifiek is. Ook sociale vaardigheden zoals het hulp vragen aan de ander lijken een thema dat voor andere doelgroepen geldt, al is de oudere wel vaker genoodzaakt om hulp te vragen. Door afnemende vitaliteit is men voor taken in en om huis deels afhankelijk geworden van anderen. Het verlies van de partner kan verstrekkende gevolgen hebben, zowel op emotioneel als sociaal vlak. Veroudering gaat in de meeste gevallen gepaard met bepaalde processen die leiden tot minder kunnen dan je gewend bent of zou willen. Het is voor de oudere belangrijk om te komen tot acceptatie. Deze thema’s raken de zingevingsvraagstukken die in de latere levensfasen belangrijk zijn.
Kuin en Westerhof (2007) onderscheiden een vijftal zingevingsthema’s:
- Fysieke integriteit: de aandacht gaat naar de ervaring van het eigen lichaam, zowel wat betreft uiterlijk en het gebruik van het lichaam (bijvoorbeeld sport, eten), als het functioneren hiervan.
- Verbondenheid: hierbij gaat het juist om de manier waarop men is ingebed in sociale netwerken en de bredere maatschappij, bijvoorbeeld goede sociale relaties, intimiteit, altruïsme, collectivisme en maatschappelijk bewustzijn.
- Individualiteit: hierbij gaat het om de eigen persoon en het eigen persoonlijk functioneren, los van de sociale context waarin men zich bevindt, bijvoorbeeld karaktertrekken, persoonlijke groei, zelfacceptatie, zelfpreoccupatie, individualisme en plezier.
- Activiteiten: de focus ligt hier op hetgeen men in de eigen omgeving bewerkstelligt, bijvoorbeeld werk, productiviteit, creativiteit, maatschappelijke participatie en vrijetijdsactiviteiten.
- Het leven in het algemeen: hierbij gaat het om reflecties op het leven en de inkadering hiervan in basale menselijke waarden, zoals levensevaluaties, humanistische en religieuze waarden, traditie en cultuur en existentiële thema’s als de eindigheid van het leven.
In de psychologische hulpverlening aan ouderen kunnen existentiële vragen aan bod komen, maar ook spelen de alledaagse zin en de belemmeringen daarvan een rol. Stilstaan bij doelen die men niet meer heeft, maar ook bij de doelen die nog kunnen worden nagestreefd, is belangrijk. In grote lijnen verschilt de toepassing van cognitieve therapie bij ouderen niet van de toepassing ervan op jongere leeftijd. Wel blijken de problemen van ouderen levensfase-gerelateerd.
Wij denken dat hulp vragen en afhankelijkheid, omgaan met ouder worden en verlieservaringen, en toekomstperspectief en eindigheid specifieke thema’s zijn in de behandeling van ouderen met onverklaarde lichamelijke klachten. In de nabije toekomst willen we deze verder uitdiepen en concretiseren.
Summary
Little is known about the existence of medically unexplained physical symptoms (MUPS) with the elderly.
Due to the complex diagnostics, these patients are often excluded in research. Speckens et al. (1995) studied the cognitive behavioural therapy with adult patients and found good results. They introduced a model for identification and modification of dysfunctional automatic thoughts and behavioural experiments, aimed at breaking the vicious cycles of the symptoms and the consequences.
This article gives an account of the pilot study whether cognitive behaviour therapy in a group could be an effective and appropriate method for the treatment of medically unexplained physical symptoms with older patients. In addition we wanted to understand the specific themes of this group of patients. Although the group of patients that were researched was limited, the first results are promising. The patients that have had treatment are better in dealing with the consequences of the symptoms in everyday life. Even after 6 months of follow up the improvement is still maintained.
Cognitive behavioural therapy seems to be a feasible and effective treatment for older patients with unexplained physical symptoms. The specific themes of the elderly are: asking for help and dependency, experiences of loss, acceptance of becoming older en facing life ending.
Referenties
Arnold, I.A., Speckens A.E.M., & Hemert, A.M. van (2004). Medically unexplained physical symptoms. The feasebility of group cognitive-behavorial therapy in primary care. Journal of Psychosomatic Research, 57, 517-520.
Arrindell, W.A. & Ettema, J.H.M. (2003). SCL-90: Herziene
handleiding bij een multidimensionele psychopathalogie-indicator. Lisse: Swets & Zeitlinger.
Bergner, M., Bobitt, R.A., Carter, W.B., & Gilson, B.S. The Sickness Impact Profile: Development and final revision of a health status measure. Medical Care, 19, 787-805.
Boelen, P. & Bout, J. van den (2007). Cognitieve therapie. Handboek Ouderenpsychologie (pp. 329-339). Utrecht: De Tijdstroom.
Bleijenberg, G., Prins, J., & Bazelmans, E. (2003). De chronisch vermoeide patiënt. Handboek somatisatie (pp. 83-97). Utrecht: De Tijdstroom.
Houdenhove, B. van (2001). Somatoforme stoornissen. Tijdschrift voor Psychiatrie, 43, 83-94.
Kroenke, K., Spitzer, R.L., & Williams, J.B.W. (2002) The PHQ-15: Validity of a new Measure for evaluating the Severity of Somatic Symptoms. Psychosomatic Medicine, 64, 258-266.
Kuin, Y. & Westerhof, G. (2007). Thema’s in levensloopperspectief. Handboek ouderenpsychologie (pp.175-187). Utrecht: De Tijdstroom.
Lecrubier, Y., Sheehan, D., Weiller, E., Amorim, P., Bonora, I., Sheehan, K., Janavs, J., & Dunbar, G. (1997) The MINI International Neuropsychiatric Interview (M.I.N.I.). A short diagnostic structured interview: reliability and validity according to the CIDI. European Psychiatry 1997, 12L, 224-231.
Lipowski, Z.J. (1988). Somatization: The concept and its clinical application. American Journal of Psychiatry, 145, 1358-1368.
Monopoli, J. (2005). Managing hypochondriasis in elderly clients. Journal of Contemporary Psychotherapy, 35, 285-299.
Montgomery, S.A. & Asberg, M. (1979). A new depression scale designed to be sensitive to change. British Journal of Psychiatry, 134, 382-389.
Olff, M. & Gersons, B.P.R. (2003). Posttraumatische stress-stoornis en lichamelijke onverklaarde klachten. Modern Medicine, 10, 43-45.
Onishi, J., Suzuki, Y., Umegaki, H., Kawamura, T., Imaizumi, M., & Iguchi, A. (2007). Which two Questions of Mini-Mental State Examination (MMSE) should we start from? Archives of Gerontology and Geriatrics, 44(1), 43-48.
Sheehan B. & Banerjee, S. (1999). Review: somatization in the elderly. International Journal of Geriatric Psychiatry, 14, 1044-1049.
Speckens, A.E.M., Hemert, A.M. van, Spinhoven, P., Hawton, K.E., Bolk, J.H., & Rooijmans, G.M. (1995). Cognitive behavioural therapy for medically unexplained physical symptoms: a randomised controlled trial. British Medical Journal, 311, 1328-1332.
Speckens, A.E.M., Hemert, A.M. van, Spinhoven, P., & Bolk, J.H. (1996). The diagnostic and prognostic significance of the Whiteley Index, the Illness Attitude and Somatosensory Amplifation Scale. Psychological Medicine, 26, 1085-1090.
Speckens, A.E.M, Spinhoven, P., Sloekers, P.P.A., Bolk, J.H. & Hemert, A.M. van (1996). A validation study of the whitely index, the illness attitudes scale, and the somatosensory amplification scale in general medicine and general practice patient. Journal of Psychosomatic Research, 40, 95-104.
Speckens, A.E.M., Spinhoven, P., & Rood, Y.R. van (2004). Protocollaire behandeling van patiënten met onverklaarde lichamelijke klachten. Protocollaire behandelingen in de ambulante geestelijke gezondheidszorg. Houten/Diegem: Bohn Stafleu van Loghum.
Verhaak, P.F., Meijer, S.A., Visser, A.P., & Wolters, G. (2006). Persistent presentation of medically unexplained symptoms in general practice. Family Practice, 23, 414-420.
Waal, M.W.M. de, Arnold, I.A., Eekhof, J.A.H., & Hemert, A.M. van (2006). Somatoforme stoornissen in de huisartsenpraktijk: prevalentie, functionele beperkingen en comorbiditeit met angst en depressie. Nederlands Tijdschrift voor Geneeskunde, 150, 671-676.
