DT-33-1-4.pdf 602.31 KB 1049 downloads
Comorbide persoonlijkheidsproblematiek en de effectiviteit van protocollaire behandeling...Samenvatting
De indruk bestaat nog steeds dat behandelprotocollen voor as I-stoornissen minder effectief zijn bij cliënten met comorbide persoonlijkheidsproblematiek. In dit onderzoek wordt onderzocht of het behandelverloop en het uiteindelijke behandelresultaat bemoeilijkt worden in geval van aanwezigheid van comorbide persoonlijkheidsproblematiek. Cliënten met zowel een as I-stoornis als een as II-stoornis blijken minstens zoveel te profiteren van een geprotocolleerde as I-behandeling als cliënten met alleen een as I-stoornis. Sterker nog, ze profiteren er verhoudingsgewijs zelfs meer van als gekeken wordt naar effect size en klinisch relevante verbetering. De conclusie op basis van de hier gepresenteerde gegevens is dat, hoewel cliënten met comorbiditeit op as II anders zijn in kenmerken en verloop van behandeling dan cliënten zonder deze comorbiditeit, vooral zij juist protocollair behandeld zouden moeten worden.
Sinds 2003 mag de Nederlandse ggz zich verheugen in een toename van multidisciplinaire richtlijnen voor de diagnostiek en behandeling van verschillende psychische stoornissen (zie www.ggzrichtlijnen.nl voor de verschillende stoornisspecifieke multidisciplinaire richtlijnen die vanaf 2003 in Nederland zijn verschenen). Deze richtlijnen ondersteunen de mogelijkheid van evidence-based werken. Dat evidence-based werken wordt weer gefaciliteerd door de beschikbaarheid van praktische en specifieke behandelprotocollen voor deze stoornissen (Keijsers, Van Minnen & Hoogduin, 2004). Het behandelen van psychische stoornissen was nog nooit zo eenvoudig. Of niet?
Van de hulpverleners in de ggz kent 91% weliswaar de richtlijnen, maar slechts 28% zegt ze ook toe te passen. In de praktijk wordt vaak in niet meer dan ongeveer 20% van de daartoe geëigende gevallen een evidence-based interventie, zoals beschreven in behandelprotocollen, toegepast (bijvoorbeeld Becker, Zayfert & Anderson, 2003; Stobie, Taylor, Quigley, Ewing & Salkovskis, 2007; Van Dijk, Verbraak, Oosterbaan & Van Balkom, 2012). Een van de redenen daarvoor is de veronderstelling dat bij de meer complexe cliënt gestandaardiseerde evidence-based interventies geen soelaas bieden. In de onderzoektrials waar de evidence-based behandelingen uit voortgekomen zijn, wordt immers gewerkt met zogenaamde inclusie- en exclusiecriteria. Er zou daar sprake zijn van cliëntenselectie (Westen 2005; Westen, Novotny & Thompson-Brenner, 2004), waardoor alleen cliënten met relatief milde en ongecompliceerde klachten in onderzoek worden geïncludeerd (Persons & Silberschatz, 1998). Deze onderzoeken zouden met andere woorden niet over de cliënten uit de dagelijkse praktijk gaan. In aanvulling hierop zou ook nog eens blijken dat bij bepaalde typen cliënten de stoornisspecifieke bewezen effectieve behandelingen lastig te volgen zijn (Waller, 2009). Kortom, bewezen effectieve behandelingen en de daarop aansluitende beschikbare behandelprotocollen zijn in de dagelijkse praktijk lang niet altijd toepasbaar. Ze zijn met name ongeschikt voor onze eigenlijk te ingewikkelde cliënten.
Iedere therapeut heeft ze wel in zijn caseload, de ‘moeilijke’ cliënten. Vaak ervaren therapeuten die moeilijkheid in de interactie. Hierdoor is het onder andere lastig om een therapeutische relatie met deze cliënten op te bouwen en te handhaven. Interactieproblemen kunnen leiden tot een moeilijker behandelverloop en uiteindelijk tot een ongunstiger behandelresultaat. De ervaring zou leren dat veel van de problemen in de interactie te maken hebben met comorbide as II-problematiek. Kenmerkend voor persoonlijkheidsproblematiek zijn immers de verstoorde patronen in interpersoonlijke relaties (Bender, 2005). Bij maar liefst 52 tot 60% van de cliënten met respectievelijk een stemmings- of angststoornis die hulp zoeken in de klinische praktijk zou ook een persoonlijkheidsstoornis vastgesteld kunnen worden (Grant et al., 2005). Maar heeft psychologische behandeling in het algemeen, en protocollaire behandeling in het bijzonder, minder resultaat bij cliënten met comorbide persoonlijkheidsproblematiek?
Literatuuroverzichten komen op basis van het beschikbare wetenschappelijke onderzoek tot tegenstrijdige conclusies. Zo geven Newton-Howes, Tyre en Johnson (2006) en Reich (2003) aan dat de aanwezigheid van comorbide persoonlijkheidsproblematiek de behandeluitkomst van een depressie negatief beïnvloedt. Mulder (2002) rapporteert echter dat er geen duidelijk bewijs is voor een negatief effect van comorbide persoonlijkheidsproblematiek op de behandeluitkomsten van depressie. Dreessen en collega’s (Dreessen, Arntz, Luttels & Sallaerts, 1994; Dreessen & Arntz, 1998) vinden geen bewijs voor een negatief effect van comorbide persoonlijkheidsproblematiek op de behandeluitkomsten bij angststoornissen. Van den Hout, Brouwers en Oomen (2006) komen in een meer gemêleerd samengestelde groep cliënten met verschillende as I-stoornissen met en zonder comorbide persoonlijkheidsproblematiek tot een gelijkluidende conclusie: de aanwezigheid van as II-comorbiditeit heeft feitelijk geen effect op het kunnen behalen van een positief behandelresultaat.
Deze verschillende conclusies in de onderzoeksliteratuur lijken samen te hangen met de wijze waarop de belangrijkste uitkomstmaat in de betreffende studie gedefinieerd is. Bij cliënten met een comorbide as II-stoornis wordt regelmatig gevonden dat na een tijdgelimiteerde klachtgerichte as I-behandeling minder vaak van een volledige respons gesproken kan worden. Als echter wat betreft uitkomst niet naar een volledige respons gekeken wordt, maar zuiver naar de therapie-uitkomst, als zijnde het verschil tussen de start- en eindscore op een bepaalde klachtenvragenlijst, dan wordt gevonden dat mensen met en zonder comorbide as II-stoornis net zoveel opknappen (Van den Hout et al., 2006). Zij blijven verhoudingsgewijs bij afsluiten van de onderzochte behandeling wel meer klachten rapporteren, maar zij begonnen ook met een hoger klachtenniveau en de grootte van de netto therapie-uitkomst is vaak gelijk aan die van cliënten zonder comorbide as II-probleem (De Kock & Van Royen, 2010; Mulder, 2002). Ze hebben, zo is de conclusie, vaak ernstigere klachten, waardoor meer behandelzittingen nodig zijn en de cliënten over langere tijd gevolgd moeten worden (Weertman, Arntz, Schouten & Dreessen, 2005). Er zijn kijkend naar therapie-uitkomst zelfs aanwijzingen dat mensen met comorbide persoonlijkheidsstoornissen verhoudingsgewijs meer vooruitgaan in tijdgelimiteerde klachtgerichte as I-behandelingen (Dreessen & Arntz, 1998; Mulder, 2002).
Ondanks bovenstaande, al langer bekende, bevindingen en conclusies uit de wetenschappelijke hoek, blijft de vraag: wat is er waar van de nog steeds bestaande opvatting in de klinische praktijk, dat het met een protocol behandelen van een as I-stoornis met comorbide persoonlijkheidsproblematiek problematisch is? Vanuit het oogpunt van de waarde van het repliceren van eerdere onderzoeksresultaten, en het van daaruit kunnen generaliseren naar andere praktijksettingen en cliëntenpopulaties, zijn wij het hier beschreven onderzoek binnen een praktijksetting gestart met de volgende vraag: bemoeilijkt de aanwezigheid van comorbiditeit op as II het protocollair behandelen van een as I-stoornis?
Indien deze vraag bevestigend wordt beantwoord is een bezinning op de eerder aangehaalde conclusies en het evidence-based werken in de klinische praktijk nodig. Is het antwoord ontkennend, dan bevestigt dit eerdere bevindingen en zit de waarde van dit onderzoek in de kracht van de herhaling.
Methode
Procedure
Het onderzoek werd uitgevoerd bij de vestigingen te Zoetermeer, ‘s-Gravenhage, Breda en ‘s-Hertogenbosch van de HSK Groep. Binnen deze landelijke organisatie op het terrein van psychologische hulpverlening bij psychische stoornissen ligt een belangrijk accent op geprotocolleerde as I-behandelingen. Aan het onderzoek namen opeenvolgende cliënten deel van 41 therapeuten. Het betrof 3 mannelijke en 38 vrouwelijke therapeuten met een gemiddelde leeftijd van 32 jaar (SD = 6 jaar). Alle therapeuten waren afgestudeerd als psycholoog. 30 van de 41 deelnemende therapeuten (73%) waren gekwalificeerd als gz-psycholoog of in opleiding tot gz-psycholoog.
Cliënten met een tijdens de intake vastgestelde primaire DSM-IV as I-stoornis waarvoor een evidence-based cognitief-gedragstherapeutisch behandelprotocol beschikbaar was, werden in het onderzoek opgenomen. Dit zijn de protocollen uit de Cure & Care-reeks Behandelprotocollen voor volwassenen (www.behandelprotocollen.nl) en zijn gericht op depressieve stoornis, aanpassingsstoornis, burn-out, sociale fobie, gegeneraliseerde angststoornis, specifieke fobie, hypochondrie, posttraumatische stressstoornis, chronisch vermoeidheidssyndroom, obsessieve-compulsieve stoornis en paniekstoornis met en zonder agorafobie. Omdat deze cliënten ook deelnamen aan een onderzoek naar de interactie tussen cliënt en therapeut en de beïnvloeding daarvan, gold voor dit andere onderzoek dat ze minimaal tussen de tien en vijftien behandelsessies gehad moesten hebben. Cliënten aangemeld met een ernstige en primaire persoonlijkheidsstoornis werden voor zover ze in behandeling kwamen binnen HSK, uitgesloten voor deelname aan dit onderzoek omdat zij op basis van hun problematiek niet primair protocollair voor een as I-stoornis behandeld werden. Cliënten die zich hadden aangemeld en bij wie sprake was van ernstig suïcidale ideatie werden niet in dit onderzoek meegenomen. Alle cliënten die deelnamen aan dit onderzoek hadden bij de intake schriftelijk toestemming gegeven voor het geanonimiseerd en geaggregeerd gebruik van hun behandelgegevens in het kader van wetenschappelijk onderzoek.
Uit de dossiers van de geselecteerde cliënten werden de volgende kwantitatieve gegevens gehaald:
- SCL-90 totaalscore bij aanvang en aan het einde van de behandeling. In dit onderzoek wordt de SCL-90 totaalscore ofwel de Psychoneurotismeschaal gehanteerd als generieke uitkomstmaat van psychisch niet-welbevinden bij de verschillende psychische stoornissen.
- De score met betrekking tot aanwezigheid van persoonlijkheidsproblematiek op basis van de ADP-IV scores, normgroep intake.
- Het aantal behandelsessies tot aan het einde van de behandeling.
- Of de behandeling voortijdig op eenzijdig initiatief van cliënt is afgebroken (drop-out).
- Percentage daadwerkelijk verrichte interventies zoals voorgeschreven in het protocol. Bijvoorbeeld: drie uitgevoerde interventies van de zes interventies (rationale/psycho-educatie, activatie, registratieopdrachten, sociale vaardigheden, cognitieve interventies en huiswerkopdrachten cognitieve therapie) die voorgeschreven staan in het depressieprotocol, betekent dat 50% uitgevoerd is.
- Aantal toegevoegde interventies die niet vermeld staan in het protocol. De extra interventies konden worden onderverdeeld in 44 categorieën (voor een beschrijving kan contact opgenomen worden met de eerste auteur).
Materialen
Speciaal voor de voorliggende onderzoeksvraag zijn de volgende meetinstrumenten gebruikt.
- Voor het vaststellen van de DSM-IV as I-classificatie tijdens de intake werd gebruikgemaakt van het Mini-International Neuropsychiatric Interview (MINI; Sheehan et al., 1998; Nederlandse vertaling Van Vliet, Leroy & Van Megen, 2000). De MINI is een semigestructureerd interview. Sheehan et al. (1998) vermelden in vergelijking met andere (semi)gestructureerde interviews goede psychometrische eigenschappen.
- Assessment of Personality Disorders (ADP-IV; De Doncker, Schotte, Vertommen & Van Kerckhoven, 1997) is een zelfrapportagelijst ten behoeve van de screening van persoonlijkheidsproblematiek. Met deze vragenlijst werd bij aanvang van de behandeling vastgesteld of er sprake was van comorbide persoonlijkheidsproblematiek. De ADP-IV bestaat uit 94 uitspraken over persoonlijkheidseigenschappen. De cliënt wordt gevraagd in hoeverre deze uitspraak kenmerkend voor hem is, op een schaal van 1 tot 7. Bij een score van ‘eens’ tot ‘helemaal eens’ (5-7) wordt doorgevraagd in welke mate cliënt of diens omgeving last heeft van deze eigenschap. Van elke persoonlijkheidsstoornis worden de zeven tot negen criteria van de DSM-IV uitgevraagd. Bij de norm die in de intake gebruikt wordt, voldoet iemand aan het criterium wanneer hij het met een uitspraak eens (6) of helemaal eens (7) is én er enigszins (2) tot zeer zeker (3) last van heeft. Wanneer iemand, afhankelijk van de persoonlijkheidsstoornis, scoort op vier tot vijf van de criteria, dan scoort iemand positief op deze persoonlijkheidsstoornis. Deze relatief strenge intakenorm geeft een beduidend kleiner risico op overscoring; de ADP-IV levert daarmee net zoveel classificaties op als wanneer de SCID-II gebruikt wordt (Schotte, De Doncker & Courjaret, 2007). De psychometrische kwaliteit van de ADP-IV is redelijk tot goed.
- De SCL-90 (Arrindell & Ettema, 2003) meet het klachtenniveau van de week voorafgaand aan het invullen van de vragenlijst. Het is een vragenlijst met negentig vragen over het voorkomen en de ernst van psychopathologie. Het is een algemene klachtenlijst waarmee de uitkomsten van verschillende groepen cliënten vergeleken kunnen worden. De vragenlijst kent een hoge betrouwbaarheid.
Data-analyse
Het design van het onderzoek betreft een non equivalent group design, waarbij zoals hiervoor aangegeven sprake is van een groep van cliënten met naast een as I-stoornis een comorbide as II-stoornis, en een groep cliënten met alleen een as I-stoornis. Ter beantwoording van de vraagstelling worden de scores op de SCL-90 van deze twee subgroepen met elkaar vergeleken.
In de data-analyse werd de groep cliënten met alleen een as I-stoornis vergeleken met de groep cliënten met zowel een as I- als as II-stoornis op een aantal kenmerken van het behandelverloop. Dit betrof het percentage gebruikte interventies, het totaal aantal sessies, het gemiddelde aantal extra toegepaste interventies en het aantal drop-outs. Waar de variabelen van het behandelverloop niet voldeden aan de assumptie van normaalverdeeldheid, is gekozen voor het non-parametrische alternatief van de t-toets voor onafhankelijke waarnemingen.
In de vergelijking op behandeluitkomst tussen de groepen met en zonder comorbiditeit op as II is gebruikgemaakt van een ANCOVA omdat de beginernst zoals gemeten met de SCL-90 tussen de groepen behoorlijk van elkaar verschilde. Overigens gold dit ook voor een aantal andere cliëntkenmerken. Echter, een regressieanalyse wees uiteindelijk alleen de beginernst zoals die bleek uit de SCL-90 aan als significante voorspeller van de vooruitgang in de behandeling.
De effect size (Cohen’s d) werd berekend om een maat te geven voor de grootte van het effect. Een waarde van boven .80 wordt gezien als een groot therapie-effect. Ook werd gekeken naar de klinisch significante verbetering (criterium c) en betrouwbare verandering (Reliable Change Index, RCI) volgens de richtlijnen zoals Jacobson en Truax (1991) die geven (zie hierover het naschrift aan het einde van het artikel).
Resultaten
Cliënten
Aan het onderzoek namen in de periode van oktober 2009 tot en met januari 2011 253 cliënten deel die een primaire DSM-IV-diagnose op as I hadden, waarvoor een evidence-based cognitief-gedragstherapeutisch behandelprotocol beschikbaar was. Van deze 253 cliënten hadden er 77 (30.4%) een comorbide persoonlijkheidsstoornis. Van deze 77 cliënten had 1 een persoonlijkheidsstoornis in cluster A (1.2%; paranoïde persoonlijkheidsstoornis), 6 in cluster B (7.8%; allen een borderline persoonlijkheidsstoornis), 20 een of meer in cluster C (26.0%; 10 keer een vermijdende persoonlijkheidsstoornis, 9 keer een obsessieve-compulsieve persoonlijkheidsstoornis, 3 keer een afhankelijke persoonlijkheidsstoornis) en 50 (64.9%) een persoonlijkheidsstoornis NAO of gemengde persoonlijkheidsstoornis (32 met kenmerken verspreid over de drie clusters, 4 met overwegend kenmerken uit cluster A en 14 met overwegend kenmerken uit cluster B).
Van 14 van de 253 cliënten was het studieniveau onbekend en van 6 cliënten was de burgerlijke staat niet bekend. Bij het afronden van de dataverzameling van dit onderzoek was van 23 cliënten (9.1%) de begin- of eindscore van de SCL-90 niet bekend en kon derhalve de verschilscore ook niet worden berekend. Dit werd veroorzaakt door het feit dat er van 1 (0.4%) cliënt geen beginscore en van 8 cliënten (3.2%) geen eindscore in het dossier teruggevonden kon worden en door het feit dat 14 cliënten (5.5%) hun behandeling voortijdig hadden afgebroken zonder een eind-SCL-90 in te vullen. De missende data zijn in de analyses buiten beschouwing gelaten.
De demografische en diagnostische gegevens van de twee cliëntgroepen die in het kader van dit onderzoek te onderscheiden zijn, staan weergegeven in tabel 1. Belangrijk is op te merken dat de groepen significant verschilden in de mate van ernst van de klachten aan het begin van de behandeling. Daarnaast viel een andere verdeling van as I-stoornissen op. Zo kwamen in de cliëntengroep zonder comorbide persoonlijkheidsproblematiek in verhouding meer aanpassingsstoornissen voor, terwijl in de groep met comorbide persoonlijkheidsstoornissen verhoudingsgewijs de angst- en depressieve stoornissen meer voorkwamen. Daarnaast valt op dat de cliënten met zowel een as I- als as II-stoornis relatief jonger, minder vaak samenwonend en minder hoog opgeleid waren.
| Variabelen* | as I-groep
n = 176 | as I- + as II-groep
n = 77 | p-waarde |
|---|---|---|---|
|
1 MWU-test; 2 t-test; 3 Chi-kwadraattest * p < 0.05 |
|||
| Leeftijd; gemiddelde (SD) 1 | 45 (10.9) | 41 (10.6) | .001* |
| Geslacht (vrouw); n (%) 3 | 109 (61.9%) | 46 (59.7%) | .742 |
| Samenwonend; n (%) 3 | 113 (64.2%) | 36 (46.8%) | .009* |
| Opleidingsniveau (≥ hbo); n (%) 3 | 98 (55.7%) | 27 (35.1%) | .003* |
| Aanpassingsstoornis; n (%) 3 | 85 (48.3%) | 20 (26%) | .001* |
| Stemmingsstoornis: n (%) 3 | 20 (11.4%) | 22 (28.6%) | .001* |
| Angststoornis: n (%) 3 | 24 (13.6%) | 20 (26%) | .017* |
| Somatoforme stoornis; n (%) 3 | 47 (26.7%) | 15 (19.5%) | .219 |
| SCL-90 beginscore; gemiddelde (SD) 2 | 171 (39.5) | 235 (55.2) | .000* |
Invloed van comorbide persoonlijkheidsstoornissen op behandelverloop
De groepen, zie tabel 2, bleken significant van elkaar te verschillen op de volgende variabelen: het gemiddelde aantal extra interventies en het totaal aantal sessies. Dit betekent dat bij de groep met comorbide persoonlijkheidsproblematiek meer behandelsessies plaatsvinden en dat er net iets meer aanvullende interventies worden ingezet. In beide groepen wordt het protocol in de regel goed gevolgd. Zeker tachtig procent van de interventies worden ingezet en gevolgd. De behandelintegriteit is dus goed. In de mate van drop-out zit geen wezenlijk verschil tussen de groepen.
| as I | as I- + as II | t/z | df | p | |
|---|---|---|---|---|---|
|
1 MWU-test; 2 t-test; 3 Chi-kwadraattest; *p < 0.05 |
|||||
| % gebruikte interventies; % (SD)/n 1 |
82 (17.08) / 176 | 80 (21.02) / 77 | .223 | .823 | |
| Totaal aantal sessies; gem (SD)/n 2 |
20 (5.84) / 173 | 24 (8.70) / 77 | -3.94 | 247 | .000* |
| Aantal extra interventies; gem (SD)/n 1 |
0.93 (1.03) / 176 | 1.27 (1.16) / 77 | -2.24 | .025* | |
| Drop out; N (%)/n 3 |
8 (4.5%) / 176 | 6 (7.8%) / 77 | 1 | .225 | |
Invloed van comorbide persoonlijkheidsstoornissen op behandeluitkomst
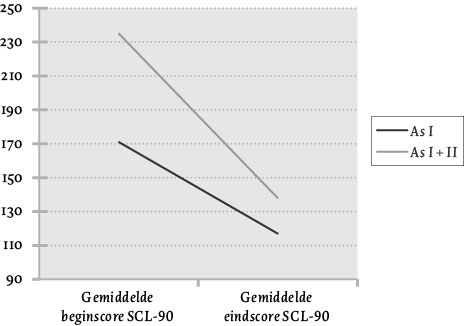
In figuur 1 is te zien hoe de cliënten verbeterden tijdens de behandeling. De gemiddelde SCL-90 beginscores van deze groepen, as I versus as I en as II, waren respectievelijk 171 (SD 39.57) en 235 (SD 55.23). De gemiddelde SCL-90 eindscores waren respectievelijk 117 (SD 24.62) en 138 (SD 43.60). Voor beide groepen geldt dat er een zichtbare verbetering op het niveau van klachten is opgetreden. De eindscores tussen beide groepen verschilden echter niet significant van elkaar rekening houdend met het reeds bestaande verschil van de beginscores (F = 1.578, df = 1, p = .21). Met andere woorden, de cliënten met zowel een as I-stoornis als een as II-stoornis profiteerden net zo goed van een geprotocolleerde as I-behandeling als cliënten met alleen een as I-stoornis. Dit bleek ook nog eens uit de effect sizes; Cohen’s d was 1.95 voor de groep cliënten met zowel een as I-stoornis als een as II-stoornis, 1.64 voor de groep cliënten met alleen een as I-stoornis. In beide gevallen betekent dit dat er sprake was van een groot effect. Hierbij was het effect voor de as I- en as II-groep zelfs groter dan voor de as I-groep.
De resultaten voor het percentage cliënten dat na de behandeling hersteld, verbeterd, onveranderd of verslechterd was staan in tabel 3. In de comorbide groep was er bij 88% van de cliënten sprake van een klinisch betekenisvolle positieve verandering; 75% was zelfs hersteld. Dit in vergelijking met 75% in de groep van cliënten met alleen een as I-stoornis. Daarin was 67% hersteld. Het percentage cliënten dat onveranderd was in de as I-groep bedroeg 24%. Hierbij kan opgemerkt worden dat 32 van de 39 onveranderde cliënten (82%) wel onder de cut-off score van 148 op de eindmeting van de SCL-90 scoorden. Deze cliënten scoorden bij aanvang al relatief laag en toonden dus maar weinig verdere en echte verbetering. Dit gold in de comorbide groep voor twee van de zes cliënten (33%).
| as I (n = 161) | as I + as II (n = 69) | |
|---|---|---|
| Gebruikmakend van de Jacobson en Truax-criteria (1991) toegepast op de SCL-90: hersteld is onder de 148 op de eindmeting en een positieve verandering van 30 punten of meer; verbetering is meer dan 30 punten verschil in positieve richting; geen verandering is binnen de range van 30 punten verschil, ongeacht de richting; verslechtering is meer dan 30 punten verschil in negatieve richting | ||
| Hersteld; % (n) | 67% (108) | 75% (52) |
| Verbeterd; % (n) | 8% (13) | 13% (9) |
| Onveranderd; % (n) | 24% (39) | 9% (6) |
| Verslechterd; % (n) | 1% (1) | 3% (2) |
Discussie
Dit artikel beschrijft een onderzoek naar het effect van persoonlijkheidsproblematiek op het behandelverloop en -resultaat van geprotocolleerde as I-behandelingen. Binnen de geïncludeerde onderzoekspopulatie komt comorbide persoonlijkheidsproblematiek in zo’n dertig procent van de gevallen voor. Dat de groep cliënten met een comorbide as II-stoornis een andere groep is dan de groep cliënten zonder as II-stoornis, mag blijken uit het feit dat de eerste gemiddeld net iets jonger is, minder vaak samenwonend en minder hoog opgeleid is. Daarnaast komen er in de comorbide groep relatief meer angst- en depressieve stoornissen voor en is het algehele ernstniveau van klachten bij aanvang van de behandeling hoger. Over het algemeen is binnen de behandeling, onafhankelijk van comorbiditeit, de behandelintegriteit, of de mate waarin het protocol gevolgd wordt, goed te noemen. Zeker tachtig procent van het protocol wordt uitgevoerd. Er is geen statistisch significante invloed van comorbiditeit op drop-out, die voor de totale groep op 5.5% uitkomt. Wel is duidelijk dat de groep cliënten met zowel een as I-stoornis als een as II-stoornis gemiddeld vier behandelzittingen meer krijgt voordat de behandeling wordt afgerond. En dat gemiddeld genomen bij een op de drie cliënten uit die groep één –buiten het protocol om, dus extra– interventie meer wordt ingezet dan in de groep cliënten met alleen een as I-stoornis. Er zit dus wel wat, maar niet veel verschil in behandelverloop tussen beide groepen. Deze bevindingen rondom behandelverloop vertonen redelijk wat overeenkomst met die van een recente studie van Levenson, Wallace, Fournier, Rucci en Frank (2012), waarin de invloed van persoonlijkheidspathologie op de uitkomst van de behandeling van een depressie met interpersoonlijke psychotherapie (IPT) of een serotonine heropnameremmer (SSRI) werd onderzocht. Zij vonden dat de aanwezigheid van persoonlijkheidspathologie, mits dimensioneel gemeten, een voorspeller was voor een iets langere duur van de behandeling. De aanwezige persoonlijkheidspathologie had geen invloed op een eventueel te onderscheiden effectiviteit van de IPT of de SSRI (Levenson et al., 2012). Ook in de huidige studie is duidelijk dat cliënten met zowel een as I-stoornis als een as II-stoornis minstens zoveel profiteren van een geprotocolleerde as I-behandeling als cliënten met alleen een as I-stoornis. Sterker nog, ze profiteren er verhoudingsgewijs zelfs meer van als gekeken wordt naar effect size en klinisch relevante verbetering. Met andere woorden, de conclusie op basis van de hier gepresenteerde gegevens mag zijn dat, hoewel cliënten met comorbiditeit op as II anders zijn in kenmerken en verloop van behandeling dan cliënten zonder deze comorbiditeit, zij juist protocollair behandeld zouden moeten worden.
Deze conclusie is in ieder geval een ondersteuning voor de evidence-based behandelrichtlijnen die stellen dat bij de meest voorkomende as I-problematiek en comorbide as II-problemen, behalve dan misschien in het geval van ernstige en sterk met de behandeling interfererende comorbide cluster A- of B-persoonlijkheidsproblematiek, geenszins hoeft te worden afgezien van het starten van een klachtgerichte evidence-based psychologische behandeling van de as I-stoornis. De multidisciplinaire richtlijn persoonlijkheidsstoornissen stelt over het handelen bij comorbide persoonlijkheidsproblematiek het volgende: ‘In het algemeen, en indien niet anders vermeld in de richtlijn, dient de as I-stoornis primair behandeld te worden terwijl de behandelaar zich permanent bewust is van de impact van zijn interventies op de persoonlijkheidsstoornis’ (Landelijke Stuurgroep Multidisciplinaire Richtlijn Ontwikkeling, 2008, p. 122).
Kanttekeningen bij de conclusies uit dit onderzoek zijn er wel te maken. Op de eerste plaats is het geen gecontroleerd onderzoek, dus we weten niet of de cliënten ook zonder behandeling verbeterd zouden zijn. We weten ook niet of ze met een ander type behandeling nog meer verbetering hadden laten zien. De hier gevonden resultaten wijzen wel duidelijk in de richting van de eerder genoemde onderzoeken, zeker als de bijzonder sterke effect sizes in aanmerking worden genomen. Een effect size die zelfs hoger en overtuigender is bij de cliënten met comorbiditeit. Daarmee lijken ze toch weer een bevestiging van de conclusies zoals die ook te vinden zijn in handboeken over persoonlijkheidspathologie (zie bijvoorbeeld Eurelings-Bontekoe, Verheul & Snellen, 2009), waarin geadviseerd wordt om in geval van comorbiditeit van persoonlijkheidspathologie toch vooral gestructureerde, zelfs protocollaire behandelingen in te zetten.
Een tweede kanttekening, die in het verlengde van bovenstaande ligt, is de constatering dat cluster C-problematiek het meest voorkomt. Daarbij betreft het veelal vermijdende en dwangmatige persoonlijkheidsproblematiek. Het is goed voor te stellen dat juist mensen met cluster C persoonlijkheidskenmerken de interventies en huiswerkopdrachten uit het protocol nauwkeurig uitvoeren, waardoor de behandeling haar vruchten afwerpt. Volgens Bender (2005) profiteren cliënten met een cluster C-stoornis, en dan met name degenen met een afhankelijke en/of dwangmatige persoonlijkheidsstoornis, in de regel meer van een behandeling, in ieder geval op korte termijn. Als verklaring geeft zij dat deze cliënten emotioneel geremder zijn, zich sneller schuldig en beschaamd voelen en interpersoonlijke conflicten liever uit de weg gaan. Daarmee verloopt een therapieproces met deze cliënten makkelijker; zij voelen zich meer verantwoordelijk voor hun behandeling. Een verondersteld nadeel wordt daarmee een voordeel. Maar persoonlijkheidsstoornissen specifiek uit cluster A of B kwamen ook, hoewel minder vaak, voor in deze studie. Cluster A- en B-problematiek werd wel veel gezien binnen de persoonlijkheidsstoornis NAO of gemengde persoonlijkheidsstoornis al dan niet in combinatie met cluster C-kenmerken. Feitelijk komt de in deze studie gevonden verdeling van voorkomen van de verschillende persoonlijkheidsstoornissen redelijk overeen met wat in andere studies met veelal ambulante cliëntenpopulaties wordt gevonden (Andrea & Verheul, 2009).
Een volgende tegenwerping zou kunnen zijn dat onbekend is wat het effect op de langere termijn gaat zijn. Vallen de cliënten met comorbiditeit op as II uiteindelijk toch weer sneller terug? Dat hebben we hier niet onderzocht. Maar zoals Van den Hout et al. (2006) ook al aangaven: eerder onderzoek bij bijvoorbeeld cliënten met angst- en depressieve stoornissen laat dat niet zien. Een van de duidelijke voorspellers van terugval is restklachten na herstel (Scholten, 2012). Wat te zien is in het huidige onderzoek, is dat de cliënten met comorbiditeit op as II aan het einde van de behandeling toch nog wat hoger scoren op de algemene klachtenschaal in vergelijking met de cliënten zonder comorbiditeit. Tegelijkertijd scoort de eerste groep als veel meer hersteld (75% tegenover 67%). Zaak is om middels follow-uponderzoek deze groepen te blijven volgen en voor nu vast te stellen dat op de korte termijn de cliënten met comorbiditeit toch echt niet slechter af zijn met een protocollaire behandeling.
Een laatste kanttekening bij het hier gepresenteerde onderzoek is de volgende: wat nou als de hier geconstateerde comorbiditeit een artefact is van het gebruikte meetinstrument, of van de ernst van de as I-stoornis van die cliënten? Deze kanttekening raakt aan de validiteit van het concept ‘persoonlijkheidsproblematiek’. Het gaat in het bestek van dit artikel te ver om daar diep op in te gaan. Wel kunnen we stellen dat we de vragenlijst die we hebben gebruikt om de aanwezigheid van persoonlijkheidsproblematiek vast te stellen, de ADP-IV, juist hebben gekozen omdat deze gekenmerkt wordt door een beperkte mate van overdiagnostiek. Bekend is dat de ADP-IV net zoveel classificaties oplevert als wanneer de SCID-II gebruikt wordt (Schotte et al., 2007). Wat betreft de mogelijkheid dat de geconstateerde comorbide persoonlijkheidsproblematiek vooral een uiting is van de aanwezigheid van ernstigere klachten: we zien inderdaad dat de comorbide groep gekenmerkt wordt door ernstigere klachten aan het begin van de behandeling. We kunnen echter geen antwoord geven op de vraag of de comorbide persoonlijkheidsproblematiek meer last en daarmee dus extra klachten veroorzaakt. Of dat door de ‘inhoudsoverlap’ van kenmerken van de as I- en as II-stoornissen (Van den Hout et al., 2006) de kans op de aanwezigheid van deze overlap bij cliënten met meer en dus ernstigere klachten alleen maar toeneemt. Uiteindelijk is het de vraag of deze kanttekening veel afdoet aan de conclusie dat het juist de complexe cliënten met hun ernstige klachten zijn die profiteren van een protocollaire behandeling.
En daarmee zijn we terug bij de ‘moeilijke’ cliënten, die iedere therapeut wel kent. Hoewel hier dus maar weer eens herhaald wordt dat de aanwezigheid van comorbiditeit op as II het protocollair behandelen van een as I-stoornis niet hoeft te bemoeilijken, blijkt het uitvoeren van zo’n klachtgerichte evidence-based psychologische behandelmethode bij bepaalde cliënten in de alledaagse behandelpraktijk toch vaak makkelijker gezegd dan gedaan. Daarover lijkt iedereen het wel eens te zijn. Zo stellen ook Van den Hout et al. (2006) dat comorbide persoonlijkheidsproblematiek dus niet hoeft te leiden tot een minder effectieve as I-behandeling, als de therapeut maar goed om weet te gaan met hierdoor eventueel ontstane moeilijkheden in de therapeutische relatie. Met andere woorden, vooral de problematiek met het aangaan van een therapeutische relatie blijft een belangrijke veronderstelde reden dat er met de nu beschikbare klachtgerichte evidence-based psychologische behandelingen in de dagelijkse klinische praktijk minder gunstige behandelresultaten behaald zouden worden (Young, Weinberger & Beck, 2001; Reich 2003, Sprey, 2002). Mogelijk dat de sleutel tot het met succes kunnen uitvoeren van een klachtgerichte as I-behandeling bij mensen met (maar ook zonder) een comorbide persoonlijkheidsstoornis, de vaardigheid is om ook met dergelijke cliënten een passende therapeutische interactie aan te gaan. Maar ook hier klinkt al snel de aanname in door dat het vooral de aan persoonlijkheidsstoornis gerelateerde schema’s zijn die, via de interactie tussen cliënt en therapeut, een negatieve invloed hebben op de relatie en daarmee bijvoorbeeld op een cognitieve therapie (Young et al., 2003). Wanneer de interactie tussen therapeut en cliënt niet goed verloopt, brengt dit de therapeutische relatie in gevaar. Horowitz, Rosenberg en Bartholemew (1993) stelden al dat slechte behandeluitkomsten bij as I-behandelingen met comorbide persoonlijkheidsproblematiek vooral gemedieerd worden via een gecompliceerde therapeutische relatie. En een goede therapeutische relatie is nu juist een belangrijke voorspeller voor de gunstige uitkomst van een behandeling (Keijsers, Schaap & Hoogduin, 2000; Gaston 1990; Keijsers et al., 2004). De aanname dat het resultaat van een evidence-based as I-behandeling bij cliënten met comorbide persoonlijkheidsproblematiek vooral gemedieerd wordt via de kwaliteit van de therapeutische relatie roept wel de vraag op in hoeverre comorbide persoonlijkheidsproblematiek inderdaad samenhangt met problematische interactie. Een reden voor nader onderzoek…
Wordt vervolgd.
Referenties
Andrea, H. & Verheul, R. (2009). Categoriale classificatie, epidemiologie en comorbiditeit. In: E.H.M. Eurelings-Bontekoe, R. Verheul & W.M. Snellen, Handboek psychopathologie (2de, herziene druk; pp. 91-118). Houten: Bohn Stafleu van Loghum.
Arrindell, W.A. & Ettema, J.H.M. (2003). SCL-90, Handleiding bij een multidimensionele psychopathologie-indicator. Lisse: Swets & Zeitlinger BV.
Becker, C.B., Zayfert, C. & Anderson, E. (2003). A survey of psychologists’ attitude towards and utilization of exposure therapy for PTSD. Behaviour Research and Therapy, 42, 277-292.
Bender, D.S. (2005). The therapeutic alliance in the treatment of personality disorders. Journal of Psychiatric Practice, 11, 63-87.
Dijk, M.K. van, Verbraak, M.J.P.M., Oosterbaan, D.B. & Balkom, A.J.L.M. van (2012). Implementing practice guidelines for anxiety disorders in secondary mental health care: A case study. International Journal of Mental Health Systems, 6: 20. doi:10.1186/1752-4458-6-20
Doncker, D. de, Schotte, C., Vertommen, H. & Kerckhoven, C. van (1997). Assessment van de DSM-IV persoonlijkheidsstoornissen: ontwikkeling en voorlopige resultaten van de ADP-IV zelfbeoordelingsvragenlijst. Tijdschrift Klinische Psychologie, 27, 171-186.
Dreessen, L., Arntz, A., Luttels, C. & Sallaerts, S. (1994). Personality disorders do not influence the results of cognitive behavior therapies for anxiety disorders. Comprehensive Psychiatry, 35, 265-274.
Dreessen, L. & Arntz, A. (1998). The impact of personality disorders on treatment outcome of anxiety disorders: Best-evidence synthesis. Behaviour Research and Therapy, 36, 483-504.
Eurelings-Bontekoe, E.H.M., Verheul, R. & Snellen, W.M. (2009). Handboek psychopathologie (2de, herziene druk). Houten: Bohn Stafleu van Loghum.
Gaston, L. (1990). The concept of the alliance and its role in psychotherapy: Theoretical and empirical considerations. Psychotherapy, 27, 143-153.
Grant, B.F., Hasin, D.S., Stinson, F.S., Dawson, D.A., Chou, S.P., Ruan, W.J. & Huang, B. (2005). Co-occurrence of 12-month mood and anxiety disorders and personality disorders in the US: Results from the national epidemiologic survey on alcohol and related conditions. Journal of Psychiatric Research, 39, 1-9.
Horowitz, L.M., Rosenberg, S.E. & Bartholemew, K. (1993). Interpersonal problems, attachments styles, and outcome in brief dynamic psychotherapy. Journal of Consulting and Clinical Psychology, 61, 549-560.
Hout, M. van den, Brouwers, C. & Oomen, J. (2006). Clinically diagnosed axis II co-morbidity and the short term outcome of CBT for axis I disorders. Clinical Psychology and Psychotherapy, 13, 56-63.
Jacobson, N.S. & Truax, P. (1991). Clinical significance: A statistical approach to defining meaningful change in psychotherapy research. Journal of Consulting and Clinical Psychology, 59, 12-19.
Keijsers, G.P.J., Minnen, A. van. & Hoogduin, C.A.L. (2004). Protocollaire behandelingen in de ambulante geestelijke gezondheidszorg. In: G.P.J. Keijsers, A. van Minnen & C.A.L. Hoogduin (red.), Protocollaire behandelingen in de ambulante geestelijke gezondheidszorg: Deel 1 (2de, herziene druk; pp. 1-31). Houten: Bohn Stafleu Van Loghum.
Keijsers, G.P.J., Schaap, C.P.D.R. & Hoogduin, C.A.L. (2000). The impact of interpersonal patient and therapist behavior on outcome in cognitive-behavior therapy:A review of empirical studies. Behavior Modification, 24,264-297.
Kock, A. de & Royen, R. van (2010). Hoe effectief klachtgericht handelen bij persoonlijkheidsproblematiek? Directieve Therapie, 30, 73-93.
Landelijke Stuurgroep Multidisciplinaire Richtlijn Ontwikkeling (2008). Multidisciplinaire richtlijn persoonlijkheidsstoornissen. Utrecht: Trimbos instituut.
Levenson, J.C., Wallace, M.L., Fournier, J.C., Rucci, P. & Frank, E. (2012). The role of personality pathology in depression treatment outcome with psychotherapy and pharmacotherapy. Journal of Consulting and Clinical Psychology, 80, 719-729.
Mulder, R.T. (2002). Personality pathology and treatment outcome in major depression: A review. American Journal of Psychiatry, 159, 359-371.
Newton-Howes, G., Tyre, P. & Johnson, T. (2006). Personality disorder and the outcome of depression: Meta-analyses of published studies. British Journal of Psychiatry, 188, 13-20.
Persons, J.B. & Silberschatz, G. (1998). Are results of randomized controlled trials useful to psychotherapists? Journal of Consulting and Clinical Psychology, 66, 126-135.
Reich, J. (2003). The effect of axis II disorders on the outcome of treatment of anxiety and unipolar depressive: A review. Journal of Personality Disorders, 17, 387-405.
Scholten, W. (2012). Nooit meer bang: Terugvalpreventie bij angststoornissen: een casus. Directieve Therapie, 33, 287-299.
Schotte, C.K.W., Doncker, D. de & Courjaret, J. (2007). De ADP-IV: Vragenlijst voor DSM-IV as II én voor gedragstherapeutische diagnostiek. Gedragstherapie, 40, 111-123.
Sheehan, D.V., Lecrubier, Y., Sheehan, K.H., Amorim, P., Janavs, J., Weiller, E., … Dunbar, G.C. (1998). The Mini-International Neuropsychiatric Interview (MINI): The development and validation of a structured diagnostic psychiatric interview for DSM-IV and ICD-10. Journal of Clinical Psychiatry, 59(Suppl. 20), 22-33.
Sprey, A. (2002). Praktijkboek persoonlijkheidsstoornissen: Diagnostiek, cognitieve gedragstherapie en therapeutische relatie. Houten/Diegem: Bohn Stafleu van Loghum.
Stobie, B., Taylor, T., Quigley, A., Ewing, S. & Salkovskis, P.M. (2007). ‘Contents may vary’: a pilot study of treatment histories of OCD patients. Behavioural and Cognitive Psychotherapy, 35, 273-282.
Vliet, I.M. van, Leroy, H. & Megen, H.J.G.M. van (2000). M.I.N.I. PLUS: M.I.N.I. Internationaal Neuropsychiatrisch Interview: Nederlandse Versie 5.0.0. Leiden: LUMC afdeling Psychiatrie.
Waller, G. (2009). Evidence-based treatment and therapist drift. Behaviour Research and Therapy, 47, 119-127.
Weertman, A., Arntz, A., Schouten, E. & Dreessen, L. (2005). Influences of beliefs and personality disorders on treatment outcome in anxiety patients. Journal of Consulting and Clinical Psychology, 73, 936-944.
Westen, D. (2005). Transporting laboratory-validated treatments to the community will not necessarily produce better outcomes. In: J.C. Norcross, L.E. Beutler & R.F. Levant (red.), Evidence-based practices in mental health: Debate and dialogue on the fundamental questions (pp. 383-393 en 395-402). Washington, D.C.: American Psychological Association.
Westen, D., Novotny, C.M. & Thompson-Brenner, H. (2004). The empirical status of empirically supported psychotherapies: Assumptions, findings, and reporting in controlled clinical trials. Psychological Bulletin, 130, 631-663.
Young, J.E., Klosko, J.S. & Weishaar, M.E. (2003). Schema therapy: A practitioner’s guide. New York: The Guilford Press.
Young, J.E., Weinberger, A.D. & Beck, A.T. (2001). Cognitive therapy for depression. In: D. Barlow (Ed.), Clinical handbook of psychological disorders (pp. 264-308). New York: Guilford Press.
