DT-33-4-7.pdf 1.28 MB 2046 downloads
De behandeling van een adolescent met psychogene niet-epileptische aanvallen ...Samenvatting
Psychogenic Non-Epileptic Seizures (PNES) lijken op epileptische aanvallen zonder dat er sprake is van epileptiforme activiteit in het brein. In plaats daarvan wordt aangenomen dat de oorzaak van de aanvallen psychogeen is. In de literatuur wordt aangegeven dat de psychologische profielen van kinderen en volwassenen met PNES verschillen. De adolescentie is een specifieke risicofactor voor het ontwikkelen van PNES. Binnen Stichting Epilepsie Instellingen Nederland (SEIN) wordt gezien dat sociale angst de ontwikkeling van PNES kan veroorzaken bij kinderen en adolescenten. Als er sprake is van een verband tussen sociale angst en PNES kan PNES mogelijk behandeld worden met het protocol van een sociale angststoornis. In dit artikel beschrijven de auteurs een behandeling van PNES bij een 16-jarig meisje met PNES en een sociale angststoornis. De gebruikte interventies komen uit het protocol van een sociale angststoornis en bestaan uit taakconcentratie, gedragsexperimenten en cognitieve therapie. Gedurende de behandeling werden de aanvallen neutraal benaderd om gedrag te voorkomen dat aanvallen bekrachtigt. Aanvullende copingvaardigheden werden aangeleerd en een afname van het aantal aanvallen vond plaats.
PNES (Psychogenic Non-Epileptic Seizures) is een aandoening die gekenmerkt wordt door op epilepsie lijkende aanvallen waarvoor geen neurologische of andere organische oorzaak gevonden wordt (Bakvis, 2011). PNES is binnen de patiëntenpopulatie van SEIN (Stichting Epilepsie Instellingen Nederland) een veelvoorkomende klacht. Uit onderzoek blijkt dat 25-30% van de patiënten die verwezen worden naar een derdelijns epilepsiekliniek de diagnose PNES krijgen (Reuber, 2008; Bodde et al., 2009). Het is een van de belangrijkste differentiaaldiagnoses naast epilepsie en komt ook relatief vaak voor naast de diagnose epilepsie. In de DSM-IV valt het onder de conversiestoornis met toevallen of convulsies.
PNES wordt gedefinieerd als zijnde:
- een aanvalsgewijs (en onvrijwillig) optredend gedragspatroon;
- dat lijkt op een epileptische manifestatie, maar niet gepaard gaat met voor epilepsie kenmerkende elektrische ontladingen in de hersenen;
- en dat veroorzaakt wordt door psychologische factoren.
De gouden standaard voor het stellen van de diagnose PNES is een video-eeg-registratie van een aanval om de aanwezigheid van epileptiforme activiteit tijdens een aanval uit te sluiten (La France, 2008). Het is niet altijd mogelijk tijdens een eeg een aanval ’te vangen’. De neuroloog maakt in dat geval gebruik van video-opnames, aanvalsbeschrijvingen en intercollegiaal overleg (onder andere het evalueren van bewegingspatronen) om een neurologische of andere somatische oorzaak voor de aanvallen uit te sluiten. De patiënt wordt dan naar de afdeling psychologie verwezen om te onderzoeken of er aanknopingspunten zijn voor de diagnose PNES.
Kennis omtrent etiologie, onderliggende mentale processen en behandelmethoden van PNES is nog beperkt (Brooks, Goodfellow, Bodde, Aldenkamp, & Baker, 2007; Reuber, 2008). Er worden uiteenlopende predisponerende factoren gevonden bij patiënten met PNES. Reuber (2008) benoemt vanuit diverse onderzoeken trauma, systeemfactoren, persoonlijkheid, psychiatrische comorbiditeit, het niet herkennen van stress als factor die van invloed is op de aanvallen, cognitieve factoren en neurobiologische factoren. De adolescentie wordt gezien als specifieke risicofactor voor het ontwikkelen van PNES omdat er in die periode sprake is van veel veranderingen en onrust (Bodde et al., 2009). Bakvis (2011) vindt in haar onderzoek dat patiënten met PNES erg gevoelig zijn voor dreiging en daarbij neurobiologisch gezien een verhoogde stressgevoeligheid vertonen. Uit haar onderzoek blijkt dat het zien van neutrale en dreigende gezichtsuitdrukkingen van invloed is op het functioneren van patiënten met PNES. Het onderliggende mechanisme van PNES is onbekend.
Er bestaan slechts weinig methodologisch goede studies naar de behandeling van PNES. Er worden positieve behandelresultaten gevonden, maar vaak ontbreekt er een controlegroep of zijn er andere methodologische beperkingen. Er is nog geen evidence-based behandelprotocol voor patiënten met PNES. Gaynor, Cock en Agrawal (2009) concluderen in hun review dat diverse psychologische behandelingen effectief zijn voor deze patiëntengroep. We weten echter niet welke behandelvorm het meest effectief is. Baslet (2012) publiceerde een review van behandelingen van psychogene niet-epileptische aanvallen vanaf het jaar 2000. Hieruit bleek CGT de enige psychotherapeutische interventie, aangeboden in een pilot-RCT. In deze pilot-RCT (Goldstein et al., 2010) was CGT bij PNES gebaseerd op het doorbreken van gedragsmatige, psychologische en cognitieve responsen, ervaren door de patiënten bij het begin of net voorafgaand aan een aanval. Ze werden aangemoedigd vermijdingsgedrag te doorbreken. Dit sluit aan op ons uitgangspunt in de behandeling van PNES dat er voorafgaand aan een aanval altijd sprake is van spanningsopbouw. Als deze spanning een bepaalde drempelwaarde overschrijdt, ontwikkelt de patiënt een aanval. We weten niet waarom de één op een dergelijk spanningsniveau wel PNES ontwikkelt en de ander niet. De hoop is dat vanuit toekomstig onderzoek door bijvoorbeeld fMRI’s nieuwe hypotheses ontwikkeld worden met betrekking tot deze vraag.
Binnen SEIN wordt gewerkt vanuit het cognitief gedragstherapeutische kader. Vanuit een opgestelde probleemsamenhang en betekenis- en functieanalyses worden specifieke stressoren en triggers bij patiënten vastgesteld. Deze triggers kunnen op verschillende gebieden liggen. Afhankelijk van de stressoren wordt gekozen voor interventies uit bestaande behandelprotocollen. Het kan zijn dat er sprake is van het niet verdragen van lichamelijke sensaties, waardoor de keuze voor interoceptieve exposure voor de hand ligt. Eveneens kan een traumatische ervaring een stressor vormen die tot aanvallen leidt. In dat geval wordt gekozen voor EMDR of imaginaire exposure. Dit komt overeen met wat Bodde en collega’s (2009) beschrijven. Ze geven aan dat de specifieke behandelkeuze af moet hangen van individuele verschillen en onderliggende factoren.
In de hier beschreven casus wordt in de diagnostische fase duidelijk dat sociale angst een trigger is voor het ontwikkelen van aanvallen. De vraag rijst of deze patiënt behandeld kan worden door middel van het behandelprotocol van een sociale fobie. Zal zo’n behandeling ook leiden tot een afname van aanvallen?
Casus Shirley
Shirley, 16 jaar, is verwezen voor opname in de epilepsiekliniek omdat ze dagelijks een of twee aanvallen heeft. Tijdens de opname (gedurende zes weken) is een aantal aanvallen in beeld gebracht middels videoregistratie en wordt na intercollegiale bespreking PNES vastgesteld. Daarnaast heeft Shirley regelmatig last van hoofdpijn.
Het begin van de aanvallen was een half jaar voor opname. De aanvallen krijgt Shirley op school en bij de manege waar ze paardrijdt, maar nooit thuis. In de loop van de tijd duren de aanvallen langer en verlopen ze heftiger. Een aanval begint met hoofdpijn en duizeligheid. Daarna weet Shirley niet meer hoe het gaat, omdat ze buiten bewustzijn is. Omstanders vertellen dat ze in elkaar zakt en vaak op de grond komt te liggen. Ze schokt met haar lichaam en slaat met armen en benen om haar heen. De eerste aanval ontstond tijdens een sportdag waarop Shirley als laatste van haar team moest deelnemen aan een estafetterun. Shirley herkent dat haar aanvallen vooral voorkomen bij spanning; ze bedenkt wat er zal gebeuren als iets niet zal lukken, waarbij vooral de mogelijke of verwachte negatieve reacties van anderen haar gespannen maken (‘Wat zullen ze van me denken, ze vinden me vast dom’). Shirley stopt met paardrijden en ook op school probeert ze ‘beurten’ en presentaties te vermijden. Bij toetsen op school treden regelmatig aanvallen op en uiteindelijk neemt het schoolverzuim toe. Ook gaat Shirley het contact met leeftijdgenoten in haar vrije tijd uit de weg. Uit gesprekken met Shirley en haar ouders komt naar voren dat Shirley onzeker, rustig en behulpzaam is, dat haar stemming soms moeilijk te peilen is en dat ze bij conflicten de neiging heeft weg te lopen. De ouders vertellen dat Shirley op de basisschool al angsten had. Van een lerares kreeg Shirley het gevoel dat ze niets goed deed, wat maakte dat ze niet meer naar school wilde. Bij Shirley wordt, naast PNES, een sociale angststoornis vastgesteld. Door middel van betekenis- en functieanalyses wordt duidelijk dat toenemende spanning in sociale situaties leidt tot een PNES. Het verband tussen de aanvallen en sociale situaties is inzichtelijk gemaakt voor Shirley en haar ouders (figuren 1 en 2). Zij kunnen zich vinden in dit verklaringsmodel.
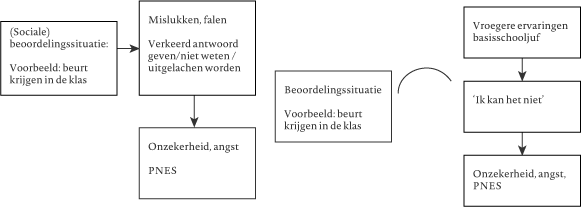
Met Shirley zijn de volgende behandeldoelen overeengekomen:
- Vermindering van aanvallen door spanningsopbouw te herkennen en tegen te gaan door andere gedachten.
- In de klas iets durven zeggen en presenteren zonder aanvallen te krijgen.
Behandelstrategie
SEIN hanteert een algemene omgangsstrategie bij PNES. Deze is gedurende de behandeling van Shirley ook van kracht geweest: zorg voor veiligheid (haal voorwerpen weg waaraan Shirley zich kan bezeren), benoem dat er een aanval is en hervat de dagelijkse routine zoveel als mogelijk. Verplaats Shirley niet als dit niet strikt noodzakelijk is, raak haar niet aan. Wanneer de aanval voorbij is, benoem wat de situatie is en laat Shirley zo spoedig mogelijk haar taak hervatten. Deze strategie is gekozen om te voorkomen dat aanvallen vermijding van sociale situaties in stand houden en Shirley de gelegenheid te geven om moeilijke situaties het hoofd te bieden. Tijdens de behandelsessies is er altijd kort nagevraagd hoeveel aanvallen er in de afgelopen tijd zijn geweest en zijn er regelmatig aanvallen geanalyseerd om te zien of er bij deze aanvallen een verband te leggen is met sociale angst. Dit verband was vrijwel altijd te ontdekken.
Voor de behandeling van de sociale angst is gebruikgemaakt van de protocollaire behandeling van patiënten met een sociale angststoornis van Mulkens en Bögels (2011). Er is gewerkt met taakconcentratie, het uitdagen van gedachten en gedragsexperimenten binnen een angsthiërarchie met exposure in vivo.
Tijdens de taakconcentratiesessies blijkt dat Shirley veel met haar aandacht bij de omgeving is. Ze vindt het moeilijk haar aandacht te richten op hetgeen ze moet doen. Shirley merkt op regelmatig kwijt te zijn waar ze is gebleven, of in herhaling te vallen. Het lukt haar beter om zich te richten op iets ‘neutraals’ zoals het opmerken van allerlei zaken met een bepaalde kleur, dan op iets ‘sociaals’ zoals hetgeen een ander vertelt. Ze kan haar aandacht dan beter bij de taak houden in plaats van voortdurend gericht te blijven op de ander. Shirley past taakconcentratie toe in diverse situaties. Daarbij kiest ze er soms voor zichzelf een taak te geven, bijvoorbeeld het tellen van voorwerpen op weg naar een afspraak, om hierdoor minder gericht te zijn op haar disfunctionele gedachten.
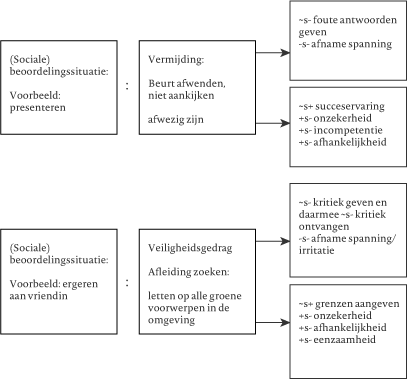
Bij het uitdagen van gedachten lukt het Shirley haar eigen spanningsvolle of disfunctionele gedachten te betwijfelen en alternatieve, minder spanningsvolle gedachten te formuleren. Na een aantal maal haar gedachten te hebben uitgedaagd, is er een angsthiërarchie opgesteld (figuur 3).

Shirley noemt vooral schoolse zaken om op te nemen in de hiërarchie. Om de gedragsexperimenten binnen de sessies te kunnen uitvoeren zijn er situaties toegevoegd die binnen SEIN kunnen plaatsvinden. Dit is erg spannend voor haar. Shirley durft bijvoorbeeld geen koffie te halen uit de koffieautomaat in de wachtkamer. Ze is bang dat het bekertje om zal vallen en dat de koffie over de vloer zal gaan, terwijl anderen haar aankijken. Stapsgewijs lukt het Shirley zelf koffie te halen door eerst te observeren hoe het apparaat werkt, samen koffie te halen, alleen koffie te halen zonder dat er anderen bij de automaat waren tot uiteindelijk zelf koffie halen in de wachtkamer. Shirley oefent ook thuis: telefoon aannemen, afrekenen bij een winkel, vragen stellen op school.
Ook werd er aandacht besteed aan alternatieve copingstrategieën. Zo blijkt Shirley op spannende sociale momenten (zoals wanneer ze zich ergert aan een vriendin) geneigd vermijding in te zetten om PNES te voorkomen. Ze blijft het moeilijk vinden haar irritatie te bespreken en er volgt alsnog een aanval. Binnen schoolse situaties, waarbij Shirley spanning verwacht, lukt het haar de spanning te reduceren door alternatieve coping in te zetten. Dit doet ze door de situatie voor te bereiden, zich duidelijk op haar taak te concentreren, spanningsvolle gedachten uit te dagen of door zich op iets anders te richten. Dit zijn succeservaringen omdat er geen aanvallen volgden. Daardoor durft ze op school te vragen om ‘onverwachte beurten’ zodat ze in die situaties ervaart dat het haar lukt te zeggen wat ze denkt. Shirley geeft vooral de voorkeur aan het uitdagen van haar eigen gedachten en taakconcentratie, deze technieken past ze zelf buiten de sessies toe.
Tijdens besprekingen van diverse sociale situaties die Shirley tegenkomt, blijkt dat ze regelmatig flinke stappen neemt, vooral op school en in contact met leeftijdgenoten. Zo stapt ze de lerarenkamer binnen om een vraag te stellen en meldt ze zichzelf aan om een sportdag te organiseren. Ook blijkt ze veiligheidsgedrag te hebben om zich minder angstig te voelen: Shirley neemt in de klas het liefst voorin plaats, zodat ze de ogen van de anderen niet op zich gericht voelt. Maar bepaalde situaties blijkt ze niet aan te durven, zoals afrekenen bij een kassa, thuis de telefoon aannemen en een afspraak maken bij de balie. Bij nadere analyse blijkt Shirley het contact met vreemden moeilijker te vinden dan met bijvoorbeeld mensen op school. Haar angst vergroot en ze denkt dat anderen haar stom vinden. Het doet haar goed op te merken dat ze kan doorzetten, ondanks haar angsten, wanneer zij een duidelijk doel ziet in het aangaan van de stressvolle situatie.
Na dertien sessies wordt de behandeling geëvalueerd. De PNES zijn verdwenen. Op het gebied van sociaalfobische klachten vertoont Shirley restverschijnselen. Shirley geeft aan dat haar doelen bereikt zijn en wil de komende periode haar schoolcarrière de prioriteit geven. Er volgen nog enkele follow-upsessies om scherp te blijven op de aangeleerde vaardigheden. Tijdens deze sessies blijkt dat Shirley gemotiveerd blijft om stappen te nemen zich niet te laten belemmeren door haar angsten: ze durft in winkels af te rekenen, regelt haar eigen afspraken met de fysiotherapeut en opent thuis de deur als er aangebeld wordt.
Naast de individuele behandeling hebben Shirley’s ouders een viertal sessies bij de systeemtherapeut. Dit omdat de aanvallen een weerslag hebben op het gezin (Shirley moet regelmatig van school gehaald worden en ze trekt zich steeds meer binnenshuis terug). Er spelen enkele systemische factoren die de aanvallen mogelijk in stand houden. Vader heeft net als Shirley de neiging om zich terug te trekken bij moeilijkheden, waardoor hij impliciet de boodschap geeft dat anderen bedreigend zijn. Moeder controleert Shirley veelvuldig (door sms-contact), reageert erg bezorgd en lost problemen voor Shirley op, waardoor Shirley het gevoel krijgt dat ze dingen niet alleen kan. Ouders laten tijdens de sessies zien veranderingsbereid te zijn door Shirley meer vanuit haar competentie aan te spreken; moeilijkheden thuis worden minder vermeden of door ouders opgelost, maar er wordt met Shirley over gesproken. Shirley wordt door haar ouders ondersteund zelf tot actie over te gaan. Dit heeft de ontwikkeling van Shirley ondersteund.
Resultaten
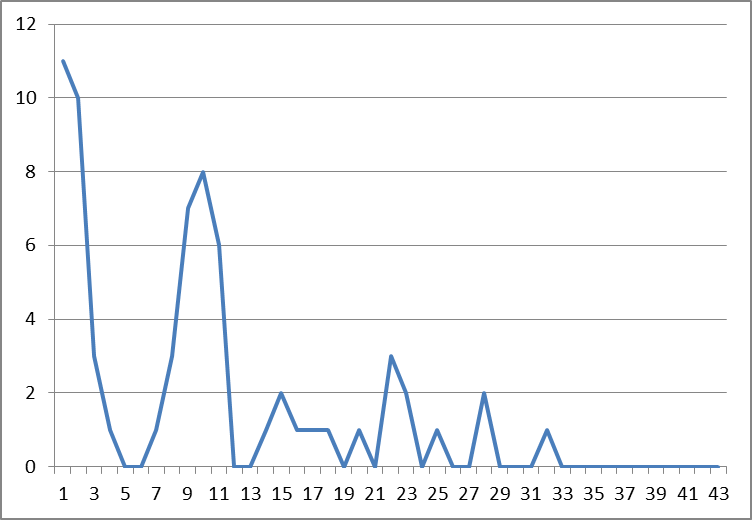
Gedurende de behandeling namen de aanvallen van Shirley zichtbaar af, al kwamen ze even terug in de week dat ze afscheid nam van de kliniek en weer thuiskwam (zie figuur 4). Aanvallen waren veelal direct gerelateerd aan specifieke situaties, zoals wedstrijden, presentaties, vragen klassikaal beantwoorden, geen kritiek durven uiten naar vriendinnen over hinderlijk gedrag en wennen aan nieuwe situaties (opname in de kliniek, start op school). Tijdens de eerste follow-up (na twee maanden) kwamen er geen aanvallen meer voor (figuur 4). Daarnaast was de schoolgang in zijn geheel hervat en Shirley kiest er regelmatig zelf voor om iets te presenteren. Het behandeldoel ‘in de klas iets zeggen en presenteren, zonder aanvallen’ is behaald.
Nabeschouwing
Bij Shirley lijkt sociale angst de basis te zijn voor het ontwikkelen van PNES. We weten niet waarom Shirley in dit geval PNES ontwikkelt, terwijl dit bij anderen met sociale angst niet het geval is. Door in de diagnostiekfase, en mogelijk tijdens de eerste fase van de behandeling, een verklaringsmodel op te stellen waarin een duidelijke relatie wordt gelegd tussen haar aanvallen en haar onderliggende sociale angst, kan de behandeling zich verder richten op afname van deze sociale angst. Hierdoor loopt de spanning bij Shirley niet dermate hoog op dat ze een bepaalde drempelwaarde overschrijdt waarna ze aanvallen ontwikkelt.
Shirley is een voorbeeld van een meisje dat een verhoogde cognitieve dreigingsgevoeligheid laat zien, zoals Bakvis (2011) rapporteert in haar proefschrift. Shirley denkt snel dat andere mensen haar dom of stom vinden, haar uit zullen lachen, haar zullen vernederen of vermijden. Shirley is sterk gericht op andere mensen: hoe kijken ze, hoe doen ze, wat zullen ze denken? Op het moment dat Shirley zelf iets moet doen waarbij ze het gevoel heeft beoordeeld te kunnen worden, neemt de spanning toe.
Shirley heeft middels het behandelprotocol voor sociale fobie een aantal copingstrategieën geleerd die ze kan inzetten in situaties die voor haar gepaard gaan met stress en dreiging. Ze gaf regelmatig aan de geleerde technieken buiten de sessies in te zetten. De geleerde technieken hielpen Shirley goed en ze is stap voor stap diverse moeilijke sociale situaties aangegaan zonder dat hierbij aanvallen voorkwamen. Shirley bleef echter ook vermijden; zo richtte ze zich op allerlei voorwerpen in de omgeving met een bepaalde kleur toen ze zich ergerde aan een klasgenoot en vermeed hiermee haar kritiek te uiten.
De aanvallen reduceerden tot een behapbaar niveau en bleven ook regelmatig gedurende weken weg. Shirley heeft de behandeling als zinvol ervaren en ze heeft zichzelf uitgedaagd door nieuwe ervaringen aan te gaan. Er is geen sprake meer van schoolverzuim en Shirley heeft weer sociale interacties met vriendinnen.
De conclusie is dan ook dat de behandeling van PNES goed vormgegeven kan worden op basis van een analyse van antecedente en consequente factoren; in dit geval de samenhang tussen de sociale angsten en aanvallen, waardoor het behandelprotocol voor een sociale fobie ingezet kon worden. De indruk bij de casus Shirley is dat de PNES vooral het symptoom waren van de onderliggende angsten en dat met de behandeling volgens het protocol van sociale fobie copingstrategieën geleerd zijn waardoor de aanvallen afnamen.
Referenties
Bakvis, P. (2011). Psychogenic non epileptic seizures: Towards an integration of psychogenic, cognitive and neurobiological aspects. Zwanenburg: CPI Wörhrmann Print Service.
Baslet, G. (2012). Psychogenic nonepileptic seizures: a treatment review. What have we learned since the beginning of the millennium? Neuropsychiatric Disease and Treatment, 8, 585-598.
Bodde, N.M.G., Brooks, J.L., Baker, G.A., Boon, P.A.J.M., Hendriksen, J.G.M., Mulder, O.G. & Aldenkamp, A.P. (2009). Psychogenic non-epileptic seizures – Definition, etiology, treatment and prognostic issues: A critical review. Seizure,18, 543-553.
ten Broeke, E., Korrelboom, C.W. & Verbraak, M.J.P.M. (2009). Praktijkboek geïntegreerde cognitieve gedragstherapie: Protocollaire behandelingen op maat. Bussum: Coutinho.
Brooks, J.L., Goodfellow, L., Bodde, N.M.G., Aldenkamp, A. & Baker, G.A. (2007). Nondrug treatments for psychogenic nonepileptic seizures: What’s the evidence? Epilepsy & Behavior, 11, 367-377.
Gaynor, D., Cock, H. & Agrawal, N. (2009). Psychological treatments for functional non-epileptic attacks: A systematic review. Acta Neuropsychiatrica, 21, 158-168.
Goldstein, L.H., Chalder, T., Chigwedere, C., Khondoker, M.R., Moriarty, J., Toone, B.K., Mellers, J.D.C. (2010). Cognitive-behavioral therapy for psychogenic nonepileptic seizures: A pilot RCT. Neurology, 74, 1986-1994.
La France, W.C., Jr. (2008). Psychogenic nonepileptic seizures. Current Opinion in Neurology, 21, 195-201.
Mulkens, S. & Bögels, S. (2011). Protocollaire behandeling van patiënten met een sociale angststoornis. In: G.P.J. Keijsers, A. van Minnen & C.A.L. Hoogduin (Red.), Protocollaire behandelingen voor volwassenen met psychische klachten I (pp. 145-180). Amsterdam: Boom.
Reuber, M. (2008). Psychogenic nonepileptic seizures: Answers and questions. Epilepsy and Behavior, 12, 622-635.
