Samenvatting
Onderzoek laat zien dat lichamelijke, emotionele en sociale problemen veel voorkomen bij de groep patiënten met huidaandoeningen. Deze kunnen resulteren in ernstige beperkingen in het dagelijks functioneren. Bij veel huidaandoeningen is jeuk de op de voorgrond staande klacht. Een klacht die op de langere termijn kan leiden tot een vicieuze cirkel van jeuk- en krabproblematiek, vermoeidheidsklachten en stemmingsproblematiek. Bij een kwart tot een derde van de patiënten met chronische huidaandoeningen zijn de klachten dusdanig dat aanvullende zorg door middel van psychologische screening en behandeling gewenst is. Aanpassingsproblemen, ernstige jeuk- en krabproblematiek, lage therapietrouw ten aanzien van de dagelijkse huidverzorging, ervaren stigmatisatie, schaamte en sociale angstklachten kunnen aanleiding zijn voor een verwijzing naar een psycholoog. Cognitief-gedragstherapeutische behandelingen zijn met name effectief gebleken voor patiënten met chronische huidaandoeningen. Deze kunnen bestaan uit unimodale interventies zoals psycho-educatie en relaxatieoefeningen of multimodale, gecombineerde interventies. Ook ernstige psychopathologie zoals body dismorphic disorder en zelf toegebracht huidletsel komen voor in de dermatologische praktijk en vragen om een multidisciplinaire aanpak van dermatoloog en psycholoog.
De invloed van een huidaandoening op het dagelijks leven van een patiënt wordt vaak onderschat. Patiënten hebben regelmatig de neiging om hun aandoening te verbergen en blijven zo goed mogelijk met hun klachten functioneren in het dagelijks leven. Uit onderzoek is echter gebleken dat patiënten met huidaandoeningen in vergelijking met de algemene bevolking meer lichamelijke klachten ervaren, zoals jeuk, pijn en vermoeidheid (Verhoeven et al., 2007a). Daarnaast rapporteren patiënten meer angsten, spanningen en depressieve gevoelens, en ervaren zij sociale beperkingen (Evers et al., 2005; Stangier & Ehlers, 2000; Verhoeven et al., 2007b). De invloed van psychologische factoren op de huid wordt reeds lang onderkend, maar pas de laatste decennia wordt er systematisch onderzoek verricht naar psychologische factoren en behandelingen bij huidaandoeningen. Deze ‘psychodermatologie’ richt zich op de studie van psychosociale factoren in het ontstaan, het beloop en de behandeling van huidziekten. In dit onderzoek is tot nu toe met name aandacht besteed aan veelvoorkomende chronische huidaandoeningen, zoals psoriasis en eczeem. In dit artikel ligt het accent dan ook op deze chronische huidaandoeningen en hun gevolgen voor het dagelijks leven, de relatie tussen psychologische factoren en huidaandoeningen, relevante diagnostische methoden en psychologische behandelingen voor patiënten met huidaandoeningen.
Veelvoorkomende problematiek bij patiënten met huidaandoeningen
Huidaandoeningen kenmerken zich over het algemeen door een fluctuerend beloop en gaan gepaard met specifieke lichamelijke klachten, zoals jeuk, schilferingen of pijn. Bij acute huidaandoeningen, bijvoorbeeld een aanval van urticaria (galbulten, netelroos), wondroos of een acuut eczeem, kan een dermatologische behandeling soelaas bieden. Deze behandeling bestaat veelal uit zalven die lokaal op de huid worden aangebracht (onder andere corticosteroïden, vette indifferente zalven). In sommige gevallen bestaat ze uit medicatie, bijvoorbeeld pillen of lichttherapie (blootstelling van de huid aan UVA- of UVB-straling). Gezien het relatief korte beloop en de afdoende medische behandeling zijn psychologische interventies voor deze groep doorgaans overbodig. Daarnaast bestaat er echter ook een groep met veelvoorkomende chronische huidaandoeningen, zoals psoriasis en atopisch of constitutioneel eczeem. Psoriasis is een chronische inflammatoire immuunziekte die zich kenmerkt door een versnelde deling van de opperhuid. Hierdoor ontstaan rode plekken die veelvuldig schilferen en die vaak met jeuk en vermoeidheid, en incidenteel ook met pijn gepaard gaan. Ook bij atopisch of constitutioneel eczeem, een aandoening die vaak op zeer jonge leeftijd ontstaat, is sprake van een chronische ontstekingsreactie waarbij er op de huid rode en schilferende plekken te zien zijn met als belangrijkste gevolg ernstige jeuk. Uit onderzoek komt naar voren dat chronische huidaandoeningen zoals psoriasis en eczeem lichamelijke, emotionele en sociale problemen met zich meebrengen en kunnen resulteren in beperkingen in het dagelijks functioneren. Deze groep patiënten rapporteert een verminderd psychologisch welbevinden en een lagere kwaliteit van leven in vergelijking met de algemene bevolking (Fortune, Richards & Griffiths, 2005; Stangier & Ehlers, 2000). Bij twintig tot veertig procent van de groep zijn deze problemen van zodanige ernst dat kan worden gesproken van een risicogroep voor lange termijn aanpassingsproblematiek waarvoor aanvullende zorg gewenst is (Verhoeven et al., 2007b). Dit verminderd psychosociaal welbevinden kan vervolgens weer een negatieve invloed hebben op de huidaandoening. Zo werd gevonden dat patiënten met psoriasis met een hoge mate van psychologische distress minder baat hadden bij dermatologische behandelingen zoals lichttherapie (Fortune et al., 2003).
‘Jeuk is erger dan pijn’ is een veelgehoorde uitspraak van patiënten met chronische huidaandoeningen. Jeuk is dan ook de klacht die bij de meeste huidaandoeningen op de voorgrond staat. Meer dan de helft van de patiënten met chronische huidaandoeningen geeft aan last te hebben van jeuk (Verhoeven et al., 2007a; Yosipovitch, Greaves, McGlone & Fleischer, 2003). De definitie van jeuk, een onplezierige sensatie die aanzet tot de behoefte om te krabben, geeft aan dat jeuk en krabben nauw met elkaar samenhangen. Veelvuldig krabgedrag kan echter leiden tot huidbeschadigingen en een verergering van de huidaandoening (Yosipovitch et al., 2003). Zo is er bij patiënten met prurigo nodularis, een huidaandoening met hevig jeukende bulten, vaak sprake van veelvuldig krabgedrag dat ernstige huidbeschadiging en verdere ontstekingen tot gevolg kan hebben. Ook bij chronische urticaria (netelroos) en onverklaarde jeuk speelt deze jeuk- en krabproblematiek een rol. Bij veel patiënten leidt het krabgedrag op de korte termijn tot opluchting, maar op de langere termijn kunnen gevoelens van machteloosheid, schaamte en schuld een grote rol gaan spelen. Reacties vanuit de omgeving op het krabgedrag (‘Houd eens op met krabben’) kunnen deze gevoelens versterken en ook leiden tot irritaties en spanningen. Veel patiënten hebben met name ’s nachts last van jeuk, wat kan leiden tot slaapproblemen, chronische vermoeidheid, concentratieproblemen en toegenomen prikkelbaarheid overdag. Op den duur kan dit resulteren in de neiging om zich steeds meer terug te trekken van dagelijkse activiteiten en op de langere termijn depressieve stemmingen (Stangier & Ehlers, 2000). Patiënten met chronische jeuk rapporteren dan ook gemiddeld een lager psychisch en sociaal welbevinden dan de algemene bevolking (Evers et al., 2005; Stangier & Ehlers, 2000; Verhoeven et al., 2007a, b). Huidaandoeningen kunnen naast jeuk ook pijnklachten met zich meebrengen (Verhoeven et al., 2007a). Dit zie je met name bij patiënten met chronische ulcera (‘open been’). Maar ook de kloofjes die in de huid kunnen ontstaan bij bijvoorbeeld eczeem of open wonden door het langdurig krabgedrag kunnen pijnklachten geven.
Patiënten met chronische huidaandoeningen rapporteren ook gemiddeld meer beperkingen in sociale activiteiten, werk en vrijetijdsbestedingen dan de algemene bevolking. Hierbij kunnen meerdere factoren een rol spelen. Medische behandelingen voor huidaandoeningen zijn over het algemeen vrij tijdsintensief, bijvoorbeeld doordat meerdere malen per dag zalven aangebracht moeten worden over het gehele lichaam. Patiënten geven daarnaast aan zich door deze behandelingen beperkt te voelen door het effect van de zalven op hun kleding of door de geur van bepaalde zalven, zoals koolteerzalf.
Door de zichtbaarheid van huidaandoeningen ervaren veel patiënten sociale stigmatisatie, schaamte en sociale angst (Ginsburg & Link, 1989; Gupta, Gupta & Watteel, 1998; Schmid-Ott et al., 2005; Stangier & Ehlers, 2000). In een studie van Ginsburg en Link (1993) kwam naar voren dat bijna twintig procent van de patiënten met psoriasis heeft meegemaakt dat hun werd gevraagd te vertrekken bij het sporten, de kapper of het zwembad in verband met hun huidaandoening. Echter, het aandeel patiënten dat last heeft van ‘ervaren stigmatisatie’ is nog vele malen groter. Zo werd in een onderzoek door Lu, Duller, van der Valk en Evers (2003) gevonden dat ongeveer tachtig procent van de patiënten met psoriasis en atopisch eczeem zich wel eens door anderen gestigmatiseerd voelt op grond van de huidaandoening, waarvan dertig procent in hoge mate. Ervaren stigmatisatie is een belangrijke voorspeller voor de mate van beperkingen die iemand ervaart in zijn dagelijks leven (Richards, Fortune & Griffiths, 2001; Vardy et al., 2002). Ervaren stigmatisatie kan leiden tot een verminderd zelfvertrouwen en gevoelens van schaamte. Deze gevoelens kunnen tot gevolg hebben dat mensen zich terugtrekken en zich liever niet in het openbaar ophouden (bijvoorbeeld restaurants, sportcentra en het strand vermijden). Ook kan iemand hierdoor angsten in het omgaan met anderen ontwikkelen, wat een negatieve invloed heeft op interpersoonlijke relaties (Sampogna, Gisondi, Tabolli & Abeni, 2007). Naast de meer bekende aandoeningen zoals psoriasis en eczeem wordt deze problematiek ook gesignaleerd bij andere chronische huidaandoeningen, zoals hyperhidrosis (overmatig zweten), alopecia (overmatig haarverlies) of vitiligo (witte plekken op de huid door het verdwijnen van het pigment).
Zoals eerder genoemd kunnen bepaalde huidaandoeningen reeds op jonge leeftijd ontstaan, zoals atopisch eczeem, of in een bepaalde levensfase optreden, zoals acne, wat gevolgen kan hebben voor de psychosociale ontwikkeling. Kinderen en adolescenten met huidaandoeningen rapporteren een verminderde kwaliteit van leven vergeleken met leeftijdgenoten met andere lichamelijke aandoeningen die in de kindertijd voorkomen, zoals astma en diabetes (Beatie & Lewis-Jones, 2006). Naast jeuk en pijnklachten kunnen zij ook emotionele en sociale problemen ervaren, zoals schaamte, slaapproblemen, belemmeringen in hobby’s en in het aangaan van relaties (Beatie & Lewis-Jones, 2006; de Jager, de Jong, Evers, van de Kerkhof & Seyger, 2011). Daarnaast is een chronische huidaandoening niet alleen van invloed op het kind, maar op het hele gezin en wordt ook bij de ouders een verminderde kwaliteit van leven en verhoogde mate van psychologische distress gevonden (Warschburger, Buchholz & Petermann, 2004).
Naast de acute en chronische huidaandoeningen is er een derde relatief zeldzame categorie huidaandoeningen waarbij psychologische oorzaken de voornaamste rol spelen bij het ontstaan van de klachten. Aandoeningen waarbij sprake is van zelfbeschadigend gedrag maken hiervan deel uit, zoals een nagebootste stoornis waarbij patiënten zich systematisch en herhaaldelijk verwonden met als doel om de status van dermatologisch patiënt te verkrijgen (ook bekend als het syndroom van Münchhausen of dermatitis artefacta; Duller et al., 2009; Gieler et al., 2013). Ook zijn er verschillende drangstoornissen met een dermatologische uiting, zoals bij patiënten met trichotillomanie (drang tot uittrekken van eigen haar of wenkbrauwen), of skin picking disorder of dermatillomanie (de drang om continu aan de huid te plukken en te wrijven). Ook horen bij deze categorie aandoeningen als parasietenwaan, waarbij de patiënt de overtuiging heeft dat parasieten het lichaam of het eigen huis bevolken. Patiënten ervaren hierbij ook regelmatig jeuk en/of pijnklachten en er is ook regelmatig sprake van wondjes op de huid door het krabben. Ondanks dat het hier gaat om psychiatrische aandoeningen, verschijnen deze patiënten vanwege hun huidklachten op het spreekuur van de dermatoloog. De laatste jaren wordt in toenemende mate aandacht besteed aan de body dismorphic disorder waarbij patiënten een preoccupatie hebben met een vermeende en objectief geringe onvolkomenheid van hun uiterlijk, vaak met betrekking tot de huid. Het obsessief met de huidaandoening bezig zijn, zoals er geregeld naar kijken in de spiegel, komt ook voor bij patiënten met bijvoorbeeld acne vulgaris of alopecia (overmatig haarverlies).
Biopsychosociaal model bij huidaandoeningen
Patiënten met chronische huidaandoeningen hebben gemiddeld genomen een geringere kwaliteit van leven dan de algemene bevolking, maar er zijn grote individuele verschillen tussen patiënten. Zoals bij veel somatische aandoeningen is dit slechts gedeeltelijk te verklaren op grond van de ernst van de huidaandoening. Vanuit een biospsychosociaal model worden verschillende factoren geïntegreerd die van invloed kunnen zijn op het ontstaan en/of het beloop van bepaalde huidaandoeningen.
Twee derde van de patiënten met psoriasis en atopisch eczeem geeft aan dat stress van invloed is op het beloop van de aandoening (Koo & Lee, 2003; Picardi & Abeni, 2001; Stangier & Ehlers, 2000). De invloed van stress op de huid biedt mogelijke aanknopingspunten voor psychologische interventies, waarbij bijvoorbeeld een verbeterde stresscoping door middel van stressmanagementtrainingen een positief effect zou kunnen hebben op de ernst van de huidaandoening. De relatie tussen stress en het ziektebeloop zou mede kunnen worden verklaard door de rol die het immuunsysteem speelt bij chronische inflammatoire huidaandoeningen. Met name neuro-endocriene en immunologische mechanismen (onder andere cortisol, cytokinen) kunnen worden beïnvloed door stress en kunnen van belang zijn bij huidgerelateerde ontstekingsactiviteit (Evers et al., 2010; Koo & Lee, 2003). In enkele prospectieve studies werden verbanden gevonden tussen stressfactoren en het ziektebeloop (Evers et al., 2010; Picardi & Abeni, 2001; Verhoeven et al., 2009). Zo bleek de subjectief ervaren stress de ziekte-ernst een dag later te voorspellen bij patiënten met atopisch eczeem (King & Wilson, 1991). Ook was bij psoriasispatiënten een hoge mate van dagelijkse stressfactoren gerelateerd aan een toename in ziekteactiviteit en jeuk vier weken later (Evers et al., 2010; Verhoeven et al., 2009). Stressfactoren kunnen ook invloed hebben op de wondgenezing (Christian, Graham, Padgett, Glaser & Kiecolt-Glaser, 2006), maar deze verbanden zijn bij patiënten met huidaandoeningen nog niet onderzocht. Ook zijn er bij patiënten enkele verbanden gevonden tussen bijvoorbeeld stressfactoren, cortisol en indicatoren voor ziekteactiviteit (Evers et al., 2010; Fortune et al., 2005; Koo & Lee, 2003), maar toekomstig onderzoek is nodig om deze relaties verder in kaart te brengen. Naast de invloed van stress op de huidaandoening is het verband ook vice versa, namelijk dat een huidaandoening stress met zich mee kan brengen voor de patiënt, waardoor een vicieuze cirkel kan ontstaan. Zo gaat jeuk gepaard met een verhoogde activiteit van het autonome en centrale zenuwstelsel dat zich uit in onrust en toegenomen gespannenheid. Ook de zichtbaarheid van de aandoening en het ervaren van stigmatisatie is een belangrijke stressor voor patiënten. Daarnaast geven veel patiënten aan dat de tijdsintensieve behandeling voor stressvolle situaties kan zorgen gezien de belasting voor het dagelijks leven.
Een belangrijke mediërende rol tussen externe stressfactoren en ziekte-uitkomst wordt toegeschreven aan de manier waarop patiënten met de aandoening omgaan, hun opvattingen en attitudes hierover, en de ervaren steun vanuit hun omgeving. Veel patiënten met huidaandoeningen ervaren gevoelens van hulpeloosheid in het omgaan met de aandoening. Met name het onvoorspelbare beloop van de huidaandoening en lack of control kan de coping problematiseren. Ook is er regelmatig sprake van acceptatieproblematiek, zoals bij onverklaarde jeukklachten en prurigo nodularis (jeukende bulten). In overeenstemming met onderzoek bij andere chronische lichamelijke aandoeningen zijn er aanwijzingen dat een meer passief-vermijdende copingstijl en catastroferende cognities ongunstige effecten hebben op het ziektebeloop en de behandelresultaten (Fortune et al., 2003, 2005; Scharloo et al., 2000; Verhoeven et al., 2009). Tevens laten studies bij mensen met atopisch eczeem en psoriasis verbanden zien tussen ervaren hulpeloosheid in het omgaan met de aandoening en een ongunstiger lichamelijk en psychisch welbevinden (Evers et al., 2005). Ervaren sociale steun is bij veel chronische, lichamelijke aandoeningen een belangrijke predictor gebleken voor langetermijnfunctioneren. Gezien de zichtbaarheid van huidaandoeningen en de impact op het dagelijks leven zou dit mogelijk bijzonder relevant kunnen zijn bij huidaandoeningen, maar onderzoek hiernaar heeft tot nu toe relatief weinig aandacht gekregen (Evers et al., 2005). Ook gezondheidsgedrag kan het ziektebeloop bij huidaandoeningen beïnvloeden. Gezien het feit dat de dagelijkse huidverzorging met zalven veel zelfredzaamheid, tijd en inspanning vergt, is het opvolgen van de behandelvoorschriften bij dermatologische patiënten vaak een probleem. Onderzoek laat zien dat circa 44% van de patiënten de behandelvoorschriften niet exact opvolgt (Renzi et al., 2002; Serup et al., 2006). Naast gebrek aan therapietrouw kunnen ook leefstijlfactoren invloed hebben op het beloop van chronische lichamelijke aandoeningen. Zo werden bij patiënten met een chronische ulcus (open wond) aanwijzingen gevonden dat de wondgenezing bij een open been vertraagd kan worden door onvoldoende beweging en overgewicht (Heinen, van Achterberg, Scholte op Reimer, van de Kerkhof & de Laat, 2004).
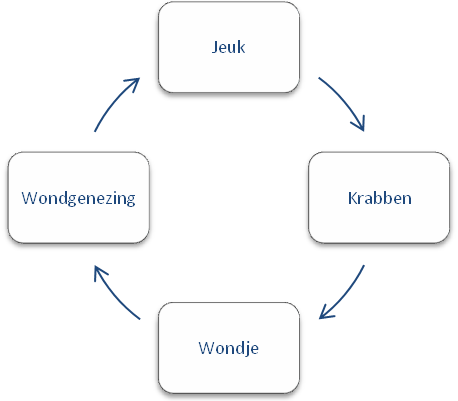
In toenemende mate gaat de aandacht uit naar krabgedrag als in stand houdende factor van jeuk bij chronische huidaandoeningen (Stangier & Ehlers, 2000; Yosipovitch et al., 2003). Krabben is primair een automatische handeling om jeuk te verminderen. Veelvuldig krabben leidt echter tot huidbeschadiging en het genezingsproces van de krabwonden gaat weer gepaard met jeuk, waardoor een vicieuze cirkel van jeuk- en krabproblematiek kan ontstaan (figuur 1). Uit leertheoretisch onderzoek is tevens bekend dat krabben op de lange termijn kan resulteren in een gegeneraliseerde en aangeleerde respons op stress en andere prikkels uit de omgeving (Yosipovitch et al., 2003). Mensen krabben dan niet alleen bij jeuk, maar ook als reactie op stress, gespannenheid, verveling of andere prikkels die in de loop van de tijd aan het krabben gekoppeld zijn. Het krabben kan hierbij ook door bekrachtigende factoren uit de omgeving worden versterkt. Zo kan de aandacht die het kind bij het krabben van zijn ouders krijgt het problematische krabgedrag mede in stand houden. Door de huidbeschadigende effecten van krabgedrag kan deze jeuk-krabproblematiek op de lange termijn een bepalende invloed hebben op de ziekte-ernst en de effecten van dermatologische behandelingen (Evers et al., 2009; Yoispovitch et al., 2003).
Psychologische diagnostiek bij huidaandoeningen
Doorverwijzing naar een psycholoog of andere psychosociale hulpverlener vindt doorgaans plaats als de dermatologische interventies onvoldoende resultaat hebben of wanneer er mogelijk sprake is van psychosociale problematiek. In gestandaardiseerde interviews is het van belang om zowel de lichamelijke en psychosociale klachten als de factoren die invloed kunnen hebben op de huidaandoening, zoals stressfactoren, gezondheidsgedrag, therapietrouw, sociale angst, jeuk- en krabproblematiek, algehele coping, in kaart te brengen. Er kan tevens gebruik worden gemaakt van gestandaardiseerde vragenlijsten ter ondersteuning van de verkregen informatie uit het interview en om de juiste behandeling te bepalen. Er zijn verschillende vragenlijsten met adequate psychometrische kwaliteiten voorhanden om het algemeen lichamelijk, psychisch en sociaal welbevinden van patiënten met huidaandoeningen in kaart te brengen. Op basis van wat men precies in kaart wil brengen en voor welke doeleinden (bijvoorbeeld individuele diagnostiek of wetenschappelijk onderzoek) kan hier een keuze uit worden gemaakt. Het meest toegepast wordt de Dermatological Life Quality Index (DLQI; Lewis & Finlay, 2004), een eendimensionale, huidgerelateerde kwaliteit-van-levenlijst van tien items, waarvoor uitgebreide normgegevens bij een breed scala aan huidaandoeningen gepubliceerd zijn (Lewis & Finlay, 2004). De meer uitgebreide Skindex (Chren, Lasek, Quinn, Mostow & Zyzanski, 1996) is een vragenlijst van 29 items die het lichamelijk, emotioneel en sociaal functioneren met aparte schalen in kaart brengt en die gevalideerd is voor verschillende chronische huidaandoeningen. Ook zijn vragenlijsten van andere lichamelijke aandoeningen aangepast voor chronische huidaandoeningen, zoals de in Nederland ontwikkelde lijst Invloed van Huidaandoeningen op het Dagelijks Leven (IHDL; Evers et al., 2008), waardoor vergelijkingen tussen verschillende chronische lichamelijke aandoeningen voor het psychisch en sociaal welbevinden mogelijk zijn. Een veelgebruikt instrument om de kwaliteit van leven bij kinderen met huidaandoeningen in kaart te brengen is de Children’s Dermatology Life Quality Index (CDLQI; Lewis-Jones & Finlay, 1995). Naast deze vragenlijsten voor huidaandoeningen worden regelmatig ook generieke instrumenten toegepast, bijvoorbeeld de Short Form Health Status Survey (SF-36; Ware & Sherbourne, 1992) die kan worden gebruikt om de lichamelijke en psychische kwaliteit van leven te meten bij mensen met een chronische ziekte. Een nadeel van generieke lijsten is dat deze geen specifieke lichamelijke gevolgen van huidaandoeningen, zoals jeuk, meten.
Daarnaast zijn er ook meetinstrumenten beschikbaar waarmee huidgerelateerde cognitieve en gedragsfactoren in kaart kunnen worden gebracht. Zo meet de hierboven genoemde IHDL ook gedragsfactoren als jeuk- en krabproblematiek (automatische en bewuste krabresponsen, de mate en frequentie van jeuk, coping met jeuk en krabben; voorbeelditem: Ik krab me als ik er geen erg in heb), ziektecognities van ervaren hulpeloosheid en acceptatie (voorbeelditem: Mijn huidaandoening beheerst mijn leven) en de mate van sociale steun (voorbeelditem: Als ik me gespannen voel of onder druk sta, dan is er iemand die me helpt). Andere vergelijkbare vragenlijsten zijn de Itching Cognitions Questionnaire (ICQ; Ehlers, Slangier, Dohn & Gieler, 1993) die door middel van twintig items verschillende opvattingen over jeuk zoals catastroferen in kaart brengt en de Adjustment to Chronic Skin Diseases Questionnaire (ACS; Stagnier, Ehlers & Gieler, 2003) bestaande uit 51 items die verschillende ziektegerelateerde cognities en copingstrategieën in het omgaan met de huidaandoening meet. Er zijn van deze lijsten gevalideerde Nederlandse versies beschikbaar (Huizinga et al., 2012; van Os-Medendorp, Eland-de Kok, Ros, Bruijnzeel-Koomen & Grypdonck, 2007). Ook zijn er specifieke vragenlijsten ontwikkeld om de mate van stigmatisatie te meten, maar hiervan zijn echter nog geen Nederlandse gevalideerde versies beschikbaar (Lawrence, Fauerbach, Heinberg, Doctor & Thombs, 2006; Schmidt-Ott, Jaeger, Kuensebeck, Ott & Lamprecht, 1996). De Nederlandse IHDL vragenlijst bevat ook een schaal die ervaren stigmatisatie meet (voorbeelditem: Andere mensen vinden mij vanwege mijn huidaandoening onaantrekkelijk). Vergelijkbare instrumenten werden ook voor kinderen en adolescenten met atopisch eczeem ontwikkeld, maar deze vragenlijsten zijn ook nog niet in het Nederlands gevalideerd (Kupfer et al., 2003). Ten slotte worden stressoren en persoonlijkheidskenmerken doorgaans met generieke vragenlijsten gemeten die gevalideerd zijn voor verschillende lichamelijke chronische aandoeningen.
Psychologische behandelingen bij patiënten met huidaandoeningen
Psychologische behandelingen worden veelvuldig toegepast om het psychosociaal en lichamelijk welbevinden van mensen met chronische huidaandoeningen te verbeteren (Koo & Lee, 2003; Stangier & Ehlers, 2000). Dergelijke interventies variëren in de mate waarin ze een gedragsverandering nastreven. Er zijn unimodale interventies waarbij bijvoorbeeld gebruik wordt gemaakt van enkelvoudige interventies zoals psycho-educatie of ontspanningsoefeningen en multimodale behandelingen waarbij een veelvoud aan verschillende interventies wordt toegepast gebaseerd op cognitieve gedragstherapie en self-management principes. Deze interventies zijn doorgaans gericht op de manier waarop patiënten met ziektegerelateerde factoren zoals jeuk, krabben of ervaren stigmatisatie omgaan. Hierbij kan een onderscheid worden gemaakt tussen interventies die voornamelijk gericht zijn op de huidgerelateerde psychosociale problematiek, interventies die gericht zijn op jeuk en psychiatrische problematiek in de dermatologische praktijk. Hieronder zullen de inhoud en wetenschappelijke evidentie van de specifieke psychologische behandelingen voor deze categorieën worden beschreven.
Behandeling van huidgerelateerde psychosociale problematiek
Belangrijke huidgerelateerde psychosociale factoren bij chronische huidaandoeningen die aangrijpingspunten vormen voor psychologische behandelingen zijn sociale angst, depressie, ervaren stigmatisatie en disfunctionele manieren van coping, zoals vermijdingsgedrag en acceptatie- en aanpassingsproblematiek. Hierbij wordt gebruikgemaakt van effectief bewezen cognitief-gedragstherapeutische methoden voor deze probleemgebieden (Koo & Lee, 2003; Chida, Steptoe, Hirakawa, Sudo & Kubo, 2007; Stangier & Ehlers, 2000).
Unimodale behandelingen die enkel bestaan uit psycho-educatie zijn tot nu toe met name gericht geweest op psychosociale problematiek bij kinderen en adolescenten met huidaandoeningen en hun ouders. Uit een review van gerandomiseerde, gecontroleerde studies bij patiënten met chronische huidaandoeningen komt naar voren dat met name interventies waarbij sprake is van een multidisciplinair team en meerdere bijeenkomsten de deelnemers een verbeterde kwaliteit van leven en een verminderde ziekte-ernst rapporteerden (verbetering in de ernst en de mate waarin de huid is aangedaan en de mate van ervaren klachten door de patiënt; de Bes, Legierse, Prinsen & de Korte, 2011). Een voorbeeld hiervan is de interventie van Staab et al. (2006) waarbij onderscheid werd gemaakt in verschillende leeftijdscategorieën en de kinderen met atopisch eczeem en hun ouders een gestructureerde psycho-educatie aangeboden kregen, bestaande uit zes sessies onder leiding van een multidisciplinair team (onder anderen dermatoloog, psycholoog, verpleegkundige, diëtiste). Na deze interventie rapporteerden de patiënten een verminderde ziekte-ernst. Bij volwassenen werden vergelijkbare resultaten gevonden van educatieve interventies (de Bes et al., 2011).
Gezien de relatie tussen stressgerelateerde factoren en huidziekten zijn ontspanningsoefeningen en stressmanagementinterventies veelvuldig toegepast bij de behandeling van huidaandoeningen. Hierbij kan gedacht worden aan verschillende relaxatietechnieken zoals progressieve relaxatie, autogene training, visualisatieoefeningen, biofeedback, maar ook multimodale interventies waarbij onder andere cognitieve herstructureringstechnieken en het vergroten van probleemoplossende vaardigheden worden geïntegreerd. De rationale bij dergelijke interventies is dat hierdoor de stressrespons verandert en daarmee ook huidgerelateerde ontstekingsactiviteit en de ziekte-ernst. In een recente studie bij patiënten met atopisch eczeem werd inderdaad gevonden dat de deelnemers aan een kortdurende stressmanagementtraining een verlaagde cortisolrespons vertoonden gedurende de blootstelling aan een psychosociale stresstaak vergeleken met de controlegroep (Schut et al., 2013). Er werd in deze studie echter geen effect gevonden op de ernst van het eczeem, wat waarschijnlijk te maken heeft met een te kleine onderzoeksgroep of een te korte follow-up. Ook werden in verschillende studies aanwijzingen gevonden dat patiënten met psoriasis en atopisch eczeem baat hebben bij een op stressreductie gerichte ontspanningstherapie, die resulteerde in een verminderde ernst van de ziekte bij patiënten met atopisch eczeem (Ehlers, Stangier & Gieler, 1995) en een reductie van het aantal benodigde lichtbehandelingen bij patiënten met psoriasis (Kabat-Zinn et al., 1998).
Vooral bij patiënten met psoriasis en atopisch eczeem zijn veelbelovende effecten gevonden van multimodale cognitief-gedragstherapeutische behandelingen, zoals een verbeterd emotioneel functioneren, een verminderde ziekteactiviteit en jeuk, en een toegenomen effectiviteit van reguliere dermatologische behandelingen. Een voorbeeld is de kortdurende cognitief-gedragstherapeutische groepsbehandeling bij patiënten met psoriasis. Naast voorlichting over de aandoening werd er in deze kortdurende groepsbehandeling gebruikgemaakt van stressmanagement, relaxatietherapie en cognitieve therapie gericht op ziektegerelateerde opvattingen, sociale angst en ervaren stigmatisatie. Uit het onderzoek bleek dat patiënten na afloop van de behandeling en bij de follow-upmeting zes maanden later in vergelijking met de controlegroep een verminderde ziekte-ernst hadden en minder ziektegerelateerde stress, angsten en depressieve klachten rapporteerden (Fortune et al., 2002). Ook een behandeling bestaande uit twaalf bijeenkomsten gericht op educatie, relaxatie, krabbeheersingstechnieken waarbij gebruik wordt gemaakt van zelfcontroleprocedures en habit reversal, stressmanagement en het verbeteren van communicatievaardigheden is effectief in het verbeteren van de ziekte-ernst van de huidaandoening (Ehlers et al., 1995).
Een nieuwe ontwikkeling is de toepassing van psychologische interventies in de vorm van educatie, self-management en cognitieve gedragstherapie via het internet (e-health), wat in toenemende mate wordt ingezet bij de cognitief-gedragstherapeutische behandeling van patiënten met chronische lichamelijke aandoeningen, waaronder huidaandoeningen. E-health brengt een aantal belangrijke voordelen met zich mee, zoals een groter bereik en betere toegankelijkheid van de zorg, minder tijdsbeslag en reiskosten voor de patiënt en een grote flexibiliteit voor therapeut en patiënt. Er zijn inmiddels aanwijzingen dat e-healthinterventies even effectief kunnen zijn als face to face behandelingen bij verschillende lichamelijke aandoeningen (Cuijpers, van Straten & Anderson, 2008). Daarnaast bieden ook psychologische interventies gericht op mindfulness en acceptatie die in toenemende mate worden toegepast bij chronische lichamelijke aandoeningen, veelbelovende mogelijkheden voor de psychologische behandeling van huidaandoeningen (Kabat-Zinn et al., 1998).
Voor kinderen en adolescenten zijn tevens multimodale interventies ontwikkeld waarbij gebruik wordt gemaakt van educatie met cognitief-gedragstherapeutische methoden en ontspanningstherapie. Zo bleek een interventie gericht op educatie, stressmanagement en het verbeteren van sociale vaardigheden voor kinderen en adolescenten met psoriasis effectief in het verbeteren van de huidklachten, zelfbeeld en sociale beperkingen (Scheewe Schmidt, Petermann, Stachow & Warschburger, 2001). Een voorbeeld uit Nederland van een dergelijk programma is het SPECTRUM (Supportief Programma voor Educatie, Coping en TRaining van oUders en kinderen Met psoriasis en eczeem), een multidisciplinaire groepsbehandeling ontwikkeld in het Radboudumc Nijmegen voor kinderen met psoriasis en eczeem en hun ouders. Tijdens vier bijeenkomsten wordt er onder leiding van een dermatoloog, medisch psycholoog en een verpleegkundige gewerkt aan het vergroten van de zelfredzaamheid van kinderen en hun ouders in de omgang met de aandoening (Oostveen et al., 2013). Er loopt momenteel een onderzoek naar de effecten van deze behandeling op het psychisch en lichamelijk welbevinden. Hieronder zal de behandeling aan de hand van een casus verder worden toegelicht.
Kim
De 9-jarige Kim is voor haar psoriasis onder behandeling bij de afdeling Dermatologie. Zij is doorverwezen naar de medisch psycholoog voor begeleiding bij het omgaan met haar aandoening. Tijdens het intakegesprek vertelt Kim dat de psoriasis vijf jaar geleden is begonnen. Ze heeft soms pijn door de plekken, maar het is met name de jeuk waar ze helemaal gek van wordt. Verder zegt ze het insmeren met zalf maar vervelend te vinden, waardoor ze niet altijd even goed smeert. Haar moeder geeft aan dat dit wel eens aanleiding geeft tot conflicten thuis. Daarnaast geeft Kim aan dat andere kinderen vaak vragen naar haar plekken en dat ze het lastig vindt om hiermee om te gaan. Ze vertelt op die momenten niet goed te weten wat ze moet antwoorden en ze vindt het ook vervelend om het er elke keer weer over te hebben. Ook uit de vragenlijsten (onder andere CDLQI) die Kim heeft ingevuld komt naar voren dat zij met name veel last heeft van lichamelijke klachten als jeuk en pijn en dat zij zich beperkt voelt in haar vrijetijdsbesteding. Aangezien Kim aangeeft graag in contact te willen komen met andere kinderen met psoriasis en uit de intake en het vragenlijstonderzoek geen contra-indicaties (bijvoorbeeld ernstige gedragsproblematiek) naar voren komen, wordt haar en haar ouders voorgesteld om mee te doen aan het SPECTRUM, een multidisciplinaire groepsbehandeling voor kinderen met psoriasis en eczeem en hun ouders.
Gezien haar leeftijd doet Kim mee aan de groep van 6-12 jaar. Tijdens de eerste bijeenkomst krijgen de deelnemers informatie over huidaandoeningen, mogelijke behandelingen en huidverzorging. Kim is in het begin wat verlegen, maar bij het voelen van verschillende zalven en op spelende wijze jezelf leren insmeren doet ze actief mee. Haar moeder wisselt tips uit met andere ouders over hoe om te gaan met het feit dat Kim soms niet wil smeren. Voor haar blijkt het met name belangrijk om er niet te veel een strijd van te maken en humor te gebruiken.
Tijdens de tweede bijeenkomst laat Kim trots zien hoeveel stickers ze heeft geplakt op het smeerschema dat ze dagelijks invult. Dit smeerschema stimuleert haar om beter te smeren. Het thema van de tweede bijeenkomst is ‘jeuk en krabben’. De vicieuze jeuk-krab-jeukcirkel wordt toegelicht en kinderen en ouders worden via een quiz bevraagd over jeuk en krabben. Ze krijgen tips om hier minder last van te hebben. Kim doet fanatiek mee en geeft aan vooral te willen oefenen met een coldpack en knijpen in een stressbal.
De derde bijeenkomst staat in het teken van gevoelens die je kunt hebben door psoriasis. Hoe kun je omgaan met reacties van anderen, zoals vragen of opmerkingen over de plekken? Kim vertelt dat er op school tijdens de gymles vaak naar haar plekken wordt gevraagd. Deze situatie wordt nagespeeld in een rollenspel met de andere kinderen en er wordt geoefend met verschillende manieren om te reageren, bijvoorbeeld kort antwoorden met uitleg en dan het onderwerp veranderen (‘Dat is psoriasis en niet besmettelijk. Zullen we tikkertje gaan doen?’). Ook is er ruimte voor ideeën van andere kinderen. Zo vertelt een kind uit de groep een spreekbeurt te hebben gehouden voor de klas over psoriasis en daardoor vroegen kinderen ook minder naar de plekken. Kim geeft aan dat ook wel te willen doen in haar klas. Met de ouders wordt apart gesproken over dit onderwerp. Zo wordt besproken hoe zij hun kinderen kunnen ondersteunen als het gepest wordt. Ter afsluiting wordt er nog gezamenlijk een ontspanningsoefening gedaan die kan helpen bij slaapproblemen en jeuk. De kinderen krijgen oefeningen mee op cd om hier thuis verder mee te kunnen oefenen.
Tijdens de vierde en laatste bijeenkomst wordt besproken wat de deelnemers hebben geleerd van de training. Ook wordt er een plan gemaakt voor wat te doen bij een mogelijke terugval. De kinderen en hun ouders kunnen opschrijven welke tips ze het meest bruikbaar hebben gevonden. Deze worden in de ‘schatkist’ gedaan, zodat ze die in moeilijke situaties weer erbij kunnen pakken. Kim vertelt dat de jeuk een stuk minder is geworden omdat ze nu meer gebruikmaakt van jeuk stillende maatregelen, zoals vaker zalf smeren tussendoor en koelen door middel van een coldpack. Ze krabt daardoor ook minder. Bovendien heeft ze het erg fijn gevonden om andere kinderen te ontmoeten met een huidaandoening. Hierdoor weet ze nu dat er ook andere kinderen zijn die psoriasis of eczeem hebben en voelt ze zich minder anders dan anderen. Haar ouders geven aan zich gesterkt te voelen in hoe om te gaan met de psoriasis van Kim. De moeder van Kim vertelt dat de huid er beter uitziet, het smeren beter verloopt en dat ze minder conflicten hebben. Verder geeft Kim aan binnenkort een spreekbeurt te gaan houden voor haar klas over psoriasis.
Behandeling van jeuk- en krabproblematiek
Relatief veel onderzoek is verricht naar de effecten van cognitief gedragstherapeutische behandelingen specifiek gericht op jeuk- en krabproblematiek. In de klinische praktijk worden deze ook regelmatig in combinatie met psychologische behandelingen voor huidgerelateerde problematiek toegepast. Het primaire doel van behandelingen voor jeuk- en krabproblematiek is dat patiënten beter omgaan met jeuk en dat het krabgedrag vermindert. Op de lange termijn wordt tevens verwacht dat de jeuk en de ernst van de huidaandoeningen verminderen en de kwaliteit van leven van patiënten verbetert. De behandelingen hebben dan ook de volgende twee aandachtsgebieden: het omgaan met jeuk en het omgaan met krabben. Bij het omgaan met jeuk wordt aandacht geschonken aan het regelmatig toepassen van huidverzorgende maatregelen (bijvoorbeeld het aanbrengen van onderhoudszalven), het vermijden van jeuk uitlokkende prikkels en situaties (zoals transpiratie bij veel huidaandoeningen) en het toepassen van jeuk- en stressverminderende maatregelen (zoals ontspanningsoefeningen). Bij het omgaan met krabben staan de bewustwording van krabgewoonten (bijvoorbeeld door middel van registratie van het krabgedrag) centraal en worden patiënten verschillende methoden voor krabbeheersing geleerd. De bekendste methode voor krabbeheersing is ‘habit reversal’, waarmee patiënten leren om een alternatief gedrag toe te passen in plaats van het krabben. Een belangrijk basisprincipe van deze behandelingen is het verhogen van de eigen verantwoordelijkheid en zelfredzaamheid van de patiënt in het omgaan met jeuk en krabben. Door middel van educatie en registratieopdrachten wordt een patiënt zich bijvoorbeeld bewust van zijn of haar eerste signalen van een verslechtering van de huid (zoals meer jeuk, schilfertjes op de huid, rode huid). Vervolgens gaan zij proberen deze signalen in een vroeg stadium in hun dagelijks leven op te merken en adequate actie te ondernemen (bijvoorbeeld meer zalf smeren, huidbescherming toepassen door gebruik van verbandmiddelen, meer rust inbouwen in het dagelijks leven), waarmee een verdere verergering kan worden voorkomen. Bij zeer ernstige jeuk wordt deze interventie incidenteel ook gecombineerd met farmacologische therapieën zoals antihistaminica of antidepressiva in een zeer lage dosering.
In onderzoek zijn vooral de multimodale interventies onderzocht die effectief bleken voor een vermindering van de ziekteactiviteit en/of een vermindering van de mate van jeuk en krabben bij patiënten met atopisch eczeem en andere chronische huidaandoeningen, zowel bij volwassenen als bij kinderen en adolescenten (Ehlers et al., 1995; Evers et al., 2009; Staab et al., 2006). De werkzame mechanismen van deze interventies zijn tot nu toe onvoldoende onderzocht. Wel is bekend dat bij patiënten met atopisch eczeem het toepassen van alleen krabbeheersingsmethoden met habit reversal effectief is (Melin, Frederiksen, Noren & Swebilius, 1986). Wat betreft duur van de behandeling zijn er aanwijzingen dat naast de effectief bewezen behandelingen die twaalf bijeenkomsten omvatten (Ehlers et al., 1995), een kortdurende, multidisciplinaire groepsbehandeling van vijf bijeenkomsten klinisch relevante effecten kan laten zien op de langere termijn (Evers et al., 2009). Een kanttekening bij deze studie was dat er geen sprake was van een gerandomiseerd, gecontroleerd design. In deze training die werd gegeven door een cognitief gedragstherapeut en een gespecialiseerde verpleegkundige werd gebruikgemaakt van de eerder vermelde combinatie van methoden gericht op verminderen van jeuk-krabproblematiek (Evers et al., 2009). Deze behandeling zal hierna aan de hand van een casus verder worden toegelicht.
Bas
Bas (44 jaar) heeft sinds zijn geboorte atopisch eczeem. De klachten kenmerken zich door een sterk wisselend beloop, waarbij rustige perioden worden afgewisseld met hevige exacerbaties. Sinds anderhalf jaar zijn de klachten dermate verergerd dat Bas weer is teruggegaan naar zijn dermatoloog. Aangezien de jeuk op de voorgrond staat en Bas meerdere malen per week zijn huid openkrabt, besluit de dermatoloog hem te verwijzen naar de medisch psycholoog voor begeleiding bij het omgaan met jeukklachten en het verminderen van het krabgedrag.
Tijdens het intakegesprek met de psycholoog geeft Bas aan gek te worden van de jeuk. Hij vertelt ’s nachts vaak wakker te worden van de jeuk, waardoor hij overdag prikkelbaar is. Bas geeft ook aan veel te krabben. ’s Avonds voor de televisie kan hij het vaak niet meer houden en krabt dan zijn armen open. Zijn partner is een tijdje apart gaan slapen, omdat zij niet kon slapen door zijn constante krabbewegingen. Bas schaamt zich erg voor het krabben en hij krijgt er ook vaak opmerkingen van anderen over. Bas vertelt verder een stressvolle baan te hebben als projectleider en daarnaast heeft hij een druk sociaal leven. Hij merkt echter dat hij door de jeuk en het krabben minder de deur uit gaat. Bas geeft aan al veel verschillende behandelingen te hebben geprobeerd, maar dat niets voldoende hielp tegen de jeuk. Hij heeft het gevoel dat de eczeem en de jeuk zijn leven beheersen. Als onderdeel van de intakeprocedure vult Bas ook een aantal vragenlijsten in (zoals de IHDL) waaruit naast een hoge mate van jeuk- en krabproblematiek ook vermoeidheidsklachten, spanning- en somberheidsklachten en gevoelens van hulpeloosheid naar voren komen. Gezien deze problemen wordt met Bas de mogelijkheid besproken om deel te nemen aan een cognitief gedragstherapeutische groepstraining gericht op het leren omgaan met jeuk en het leren beheersen en verminderen van chronisch krabgedrag.
Tijdens de training krijgt Bas de opdracht om twee weken lang na te gaan in welke situaties jeuk en krabben herhaaldelijk en veelvuldig voorkomen, om op die manier meer zicht te krijgen op jeuk uitlokkende factoren. Hij moet hiervoor op een registratieformulier noteren: het tijdstip, de locatie, de activiteit, algeheel welbevinden en omstandigheden die voorafgingen aan de jeuk of het krabben (mogelijke vroege signalen die wijzen op een toename van jeuk en krabben, zoals een lichte mate van jeuk of een gespannen gevoel). Het blijkt dat stressvolle situaties, zoals een deadline op zijn werk of een weekend vol met afspraken, hierbij een belangrijke rol spelen. Om de vicieuze jeuk-stress-jeukcirkel te doorbreken gaat Bas verschillende ontspanningstechnieken toepassen, zoals het zoeken van afleiding en het doen van ontspanningsoefeningen op momenten dat hij voelt dat hij meer gespannen is. Hij oefent tevens met het inpassen van kleine rustmomenten in zijn dagelijks leven (bijvoorbeeld na twee uur werken een rondje lopen over de afdeling). Daarnaast blijkt dat Bas pas ingrijpt als de jeuk hoog is opgelopen en hij leert in een vroeger stadium, dus bij een lichte mate van jeuk of een droge huid, al jeuk verlichtende maatregelen toe te passen, zoals extra insmeren met zalf en het gebruik van coldpacks. Hij neemt voortaan ook tubes zalf in zijn tas mee, zodat hij deze er op het werk gemakkelijker bij kan pakken. Ook het thema huidverzorging blijkt voor Bas van belang en hij leert ook hierbij eerder in te grijpen bij een verergering van de klachten. Uit de registratieopdracht voor risicosituaties voor jeuk en/of krabben blijkt dat Bas met name voor de televisie en ’s nachts de neiging heeft om te krabben. Door onverenigbaar gedrag toe te passen, zoals het vasthouden van een balletje, kan hij het krabben verminderen. Om het krabben ’s nachts te beperken, gaat hij katoenen handschoenen dragen en hij gebruikt coldpacks tegen de jeuk. Bas geeft aan ook veel te hebben aan alle verhalen en tips van de lotgenoten in de groep. Zo vindt Bas het lastig om met goedbedoelde adviezen van anderen over de behandeling van zijn eczeem om te gaan. Hij krijgt van zijn groepsgenoten de tips om hier kort en bondig op te reageren en er verder niet op in te gaan, zoals: ‘Bedankt voor het advies, maar ik ben tevreden met mijn huidige behandeling.’ Aan het eind van de training geeft Bas aan dat het krabben en de jeuk sterk zijn verminderd. Hij kan ook beter met zijn klachten omgaan en voelt zich minder beperkt in zijn dagelijkse activiteiten. Er wordt besproken hoe hij deze verbeteringen vast kan houden en er wordt een plan opgesteld voor een mogelijke terugval (zie figuur 2).
Als hij drie maanden later wordt teruggezien voor een laatste follow-up gesprek blijkt het nog steeds goed met hem te gaan. Hij heeft in de winter wel een periode gehad dat de jeuk weer opspeelde, maar hij nam in een vroeg stadium een aantal extra maatregelen, zoals meer onderhoudszalf smeren, waardoor de periode maar kort duurde. Sindsdien gaat het stukken beter en hij geeft aan nu veel beter met jeuk en eczeem om te kunnen gaan.
EHBO-doos
Tekenen van een verergering van mijn huidtoestand in een vroeg stadium zijn:
- schilfertjes op de huid
- rode plekken op de huid
- ’s nachts wakker worden van de jeuk
Bij tekenen van verergering van mijn huidtoestand in een vroeg stadium neem ik de volgende maatregelen:
Huidverzorging
- 4x per dag onderhoudszalf gebruiken
- koolteerzalf 2x per dag gebruiken
Onverenigbaar gedrag en tijdelijke jeuk verlichtende maatregelen:
- vasthouden van balletje
- coldpacks
Vermijden jeuk uitlokkende factoren:
- één avond per week vrijhouden voor mezelf om de stress te verminderen
Omgaan met risicosituaties:
- ’s nachts katoenen handschoenen aan
Stressverlichtende maatregelen tegen jeuk en krabben:
- na 2 uur werken een rondje lopen over de afdeling
- 3 keer per week ontspanningsoefening doen
Steun vanuit de omgeving:
- bespreken met mijn vriendin
Tekenen van een ernstige verslechtering van mijn huidtoestand zijn:
- een week voortdurend last van jeuk
- een kwart van lichaam aangedaan
Bij tekenen van ernstige verslechtering van mijn huidtoestand kan ik de volgende professionele hulp inschakelen:
- dermatoloog
- verpleegkundige en psycholoog van training ‘Leren omgaan met jeuk’
Behandeling van psychiatrische problematiek in de dermatologische praktijk
Bij patiënten met psychiatrische problematiek en ernstige psychopathologie, zoals zelf toegebracht huidletsel in het kader van een nagebootste stoornis (dermatitis artefacta), parasietenwaan, trichotillomanie, skin picking disorder en body dismorphic disorder, brengt de aard van de aandoeningen met zich mee dat psychologische behandelingen doorgaans complexer en langduriger zijn. Daarnaast kan ook de brug naar de psycholoog of psychiater een grote uitdaging vormen, met name bij patiënten met een nagebootste stoornis, parasietenwaan en body dismorphic disorder, die dit vaak als teken van onbegrip kunnen ervaren. Een multidisciplinaire psychodermatologische aanpak van dermatoloog en psycholoog/psychiater is hierbij van groot belang.
Van enkele aandoeningen is bekend dat patiënten baat kunnen hebben bij cognitieve gedragstherapie. Zo werden bij patiënten met trichotillomanie gedragstherapeutische methoden voor impulscontrole, zoals habit reversal, met veelbelovende effecten toegepast (van Minnen, Hoogduin, Keijsers, Hellenbrand & Hendriks, 2003). Ook voor skin picking (dermatillomanie) zijn effectieve behandelingen ontwikkeld waarbij gebruik wordt gemaakt van onder andere habit reversal en cognitieve herstructurering (Schuck, Keijsers & Rinck, 2011; Teng, Woods & Twohig, 2006). Voor de body dismorphic disorder zijn tevens effectieve cognitief gedragstherapeutische behandelingen ontwikkeld die gericht zijn op de blootstelling aan (angst opwekkende) sociale stimuli door middel van exposure en responspreventie (bijvoorbeeld zichzelf bekijken in de spiegel, overvloedige make-up achterwege laten) en het veranderen van irreële opvattingen en cognities over het eigen uiterlijk (zoals: ‘Belachelijk die grote oren, iedereen lacht me uit en vindt me een clown’; Bouman, 2001; Ipser, Sander & Stein 2009).
Bij aandoeningen waar tot nu toe geen systematisch onderzoek naar is verricht, zoals zelf toegebracht huidletsel in het kader van een nagebootste stoornis, worden cognitief gedragstherapeutische benaderingen in een medische context geadviseerd, gericht op het verminderen of verdwijnen van het zelfbeschadigend gedrag. Allereerst zal hierbij aandacht geschonken moeten worden aan het opbouwen van een vertrouwensrelatie tussen dermatoloog en patiënt. Hierbij is de geconsulteerde psycholoog of psychiater op de achtergrond aanwezig om zorgvuldig samen met de arts af te wegen in welk stadium van de behandeling confrontatie geïndiceerd is. Bij confrontatie is het van belang dat er een neutrale houding wordt aangenomen ten aanzien van het zelfbeschadigende gedrag. In de meeste gevallen is een psychotherapeutische behandeling gericht op onder andere het verhelderen van de functies van dit gedrag. Het aanleren van nieuwe oplossingsstrategieën is noodzakelijk om het zelfbeschadigende gedrag te laten verdwijnen (Duller et al., 2009). Vooral wanneer er sprake is van waanvoorstellingen, zoals bij parasietenwaan, worden deze behandelingen ook regelmatig gecombineerd met farmacotherapie (Koo & Lee, 2003; Stangier & Ehlers, 2000).
Sanne
Sanne, een 30-jarige vrouw, is sinds enkele maanden onder behandeling op de polikliniek Dermatologie in verband met huidafwijkingen aan haar armen, handen en voeten. Deze huidafwijkingen zien eruit als scherp begrensde, rode cirkelvormige plekken, links meer dan rechts, en gaan gepaard met pijn. Er is geen sprake van jeuk. Sanne vertelt dat deze plekken ’s nachts ontstaan, want zij wordt er ’s ochtends mee wakker. Zij wil graag weten wat de oorzaak is voor de klachten, want zij maakt zich zorgen dat het mogelijk iets ernstigs is. Daarnaast beperken de klachten haar in haar dagelijks functioneren. Zo moet zij regelmatig haar voetbaltrainingen en wedstrijden afzeggen, omdat zij door de pijnlijke plekken op haar voeten niet goed kan lopen. De dermatologische behandeling heeft zich met name gericht op het uitsluiten van pathofysiologie door middel van dermatologisch onderzoek en histopathologisch onderzoek met behulp van een huidbiopt. Ook is Sanne behandeld met zinklijmverbanden waarbij een deel van het aangedane gebied onbereikbaar werd gemaakt, wat een positief effect had op de huidafwijkingen. Uit het dermatologisch onderzoek komt geen duidelijke verklaring voor de klachten naar voren en gezien de klinische presentatie (huidafwijkingen komen overwegend voor op bereikbare plaatsen, meer op de linkerzijde van het lichaam (Sanne is rechtshandig), vreemde grillige bizarre huidafwijkingen met scherpe begrenzing, genezing treedt op wanneer plekken onbereikbaar worden gemaakt) wordt er gedacht aan een nagebootste stoornis. Op suggesties in de richting van zelfbeschadigend gedrag wordt door Sanne ontkennend gereageerd. Zij stemt wel in met een poliklinische begeleiding door de psycholoog.
Uit intakegesprek en vragenlijstonderzoek komt naar voren dat Sanne naast deze huidafwijkingen ook last heeft van andere lichamelijke klachten, met name buik- en hoofdpijn. Sanne is hiervoor bij diverse specialisten geweest, maar er is geen verklaring voor gevonden. Op de vragenlijsten (onder andere IHDL) valt met name op dat Sanne weinig stemmingsklachten rapporteert. Ook komt naar voren dat Sanne een klein sociaal netwerk heeft en weinig sociale steun ervaart.
Tijdens de psychologische behandeling wordt er in eerste instantie gewerkt aan het opbouwen van een vertrouwensrelatie met Sanne. Er wordt op neutrale wijze geëxploreerd welke factoren de klachten mogelijk zouden kunnen beïnvloeden (‘We weten beiden niet waardoor de klachten worden beïnvloed, dus ik stel voor om dit gezamenlijk te gaan inventariseren door middel van het bijhouden van een dagboek.’). Sanne en de psycholoog brengen beiden mogelijke factoren in, die door Sanne dagelijks worden geregistreerd in een dagboek, bijvoorbeeld voeding, zon, stress. Er wordt met Sanne besproken dat er regelmatig in de klinische praktijk patiënten komen die in hun slaap onbewust aan hun huid zitten en dat dit een geheel normaal verschijnsel is, om op die manier Sanne een manier te verschaffen haar eigen rol te onderkennen en gezichtsverlies te vermijden. De sessie daarna geeft Sanne aan dat nu ze zich ervan bewust is, ze heeft gemerkt dat ze soms ’s nachts wakker wordt en dat ze aan het wrijven is aan haar handen, armen en voeten, waardoor er plekken ontstaan. Een duidelijk motief en functie van het zelfbeschadigend gedrag kan zij echter niet noemen. Na verdere inventarisatie blijkt het wel met name voor te komen tijdens stressvolle perioden, zoals regelmatig terugkerende conflicten met haar werkgever en als ze zich eenzaam voelt. Sanne vertelt dat zij de aandacht die zij van anderen krijgt als ze zien dat ze niet goed kan lopen of haar handen in het verband heeft, prettig vindt. Tijdens de verdere behandeling wordt er gewerkt aan het verminderen van dit krab- en wrijfgedrag door onder andere huidbeschermende maatregelen (zoals het dragen van katoenen handschoenen), stressmanagement (ontspanningsoefeningen voor het slapen gaan) en het vergroten van haar assertieve vaardigheden in het omgaan met conflicten. Ook wordt er tijdens de behandeling aandacht besteed aan haar gevoelens van eenzaamheid en hoe zij hier op een goede manier mee om kan gaan. Zo wordt zij lid van een boekenclub, wat haar sociale netwerk vergroot en leert zij afleiding en ontspanning toe te passen op momenten waarop ze het moeilijk heeft. Dit heeft een positief effect op de huidafwijkingen die langzaam verminderen en steeds minder voorkomen. Na enkele maanden wordt de behandeling dan ook afgesloten.
Tot slot
Gezien de hoge prevalentie van lichamelijke, emotionele en sociale problematiek in patiënten met huidaandoeningen is het van groot belang dat deze problematiek in een vroegtijdig stadium wordt herkend om zo nodig aanvullende psychologische zorg te kunnen bieden. In de klinische praktijk van het dermatologische spreekuur wordt echter nog maar beperkt rekening gehouden met deze potentiële psychosociale gevolgen van huidaandoeningen, zoals onlangs bleek bij een enquête onder Nederlandse dermatologen, en zijn multidisciplinaire benaderingen met aandacht voor systematische screening en bijbehorende behandeling alleen incidenteel beschikbaar (Luteijn et al., 2011; Sampogna, Picardi, Melchi, Pasquini & Abeni, 2003). Het is daarom van groot belang dat er in toenemende mate aandacht wordt besteed aan psychologisch onderzoek en klinische toepassingen op het gebied van de dermatologie, zoals de implementatie van screeningsinstrumenten in de dermatologische praktijk. Ook de verdere ontwikkeling, evaluatie en implementatie van psychologische interventies voor huidgerelateerde problematiek, jeuk- en krabproblematiek en psychiatrische problematiek in de dermatologische praktijk is van groot belang. Een voorbeeld hiervan is het zogenaamde ‘psychodermatologiespreekuur’, waarbij een multidisciplinair team van dermatologen, psychologen en psychiaters nauw samenwerkt om adequate zorg te leveren aan patiënten met psychodermatologische problematiek. Hiervan wordt momenteel op enkele plekken gebruikgemaakt. Ook toepassingen via het internet bieden veelbelovende aanknopingspunten en kunnen de psychodermatologische benadering verder faciliteren. Daarnaast is meer wetenschappelijk onderzoek nodig om de mogelijke interacties tussen psychologische en huidgerelateerde (ontstekings)mechanismen verder op te helderen, wat mogelijke aanknopingspunten biedt om psychologische interventies nog verder te specificeren.
Referenties
Beattie, P.E. & Lewis-Jones, M.S. (2006). A comparative study of impairment of quality of life in children with skin disease and children with other chronic childhood diseases. British Journal of Dermatology, 155, 1145–1151.
Bouman, T. (2001). Stoornis in de lichaambeleving. In: P.H. Spinhoven, T.K. Bouman & C.A.L. Hoogduin (Red.), Behandelstrategieën bij somatoforme stoornissen (pp. 58-70). Houten: Bohn Stafleu van Loghum.
Chida, Y., Steptoe, A., Hirakawa, N., Sudo, N. & Kubo, C. (2007). The effects of psychological intervention on atopic dermatitis: A systematic review and meta-analysis. International Archives of Allergy and Immunology, 144, 1-9.
Chren, M.M., Lasek, R.J., Quinn, L.M., Mostow,E.N. & Zyzanski, S.J. (1996). Skindex, a quality of life measure for patients with skin disease: Reliability, validity and responsiveness. Journal of Investigative Dermatology, 107, 707-713
Christian, L.M., Graham, J.E., Padgett, D.A., Glaser, R. & Kiecolt-Glaser, J.K. (2006). Stress and wound healing. Neuroimmunomodulation, 13, 337-346.
Cuijpers, P., van Straten, A. & Andersson, G. (2008) Internet-administered cognitive behavior therapy for health problems: A systematic review. Journal of Behavioral Medicine, 31, 169-177.
de Bes, J., Legierse, C.M., Prinsen, C.A.C. & de Korte, J. (2011). Patient education in chronic skin diseases: A systematic review. Acta Dermato Venereologica, 91, 12–17.
de Jager, M.E., de Jong, E.M., Evers, A.W., van de Kerkhof, P.C. & Seyger, M.M. (2011). The burden of childhood psoriasis. Pediatric Dermatology, 28, 736-737.
Duller, P., van der Veen, J.P.W., Evers, A.W.M., Kennedy, C., van Os-Medendorp, H., van Sandwijk, F.J. & de Korte, J. (2009). Dermatitis artefacta: Aanbevelingen voor de diagnostiek en behandeling. Nederlands Tijdschrift voor Dermatologie en Venereologie, 19, 398-402.
Ehlers, A., Slangier, U., Dohn, D. & Gieler, U. (1993). Kognitive Faktoren beim Juckreiz: Entwicklung und Validierung eines Fragebogens [Cognitive factors in itching: Development and validation of a questionnaire]. Verhaltenstherapie, 3, 112-119.
Ehlers, A., Stangier, U. & Gieler, U. (1995). Treatment of atopic dermatitis: A comparison of psychological and dermatological approaches to relapse prevention
. Journal of Consulting and Clinical Psychology, 63, 624-635.
Evers, A.W.M., Duller, P., de Jong, E.M.G.J., Otero, M.E., Verhaak, C.M., van der Valk, P.G.M., … Kraaimaat, F.W. (2009). Effectiveness of a multidisciplinary itch-coping training programme in adults with atopic dermatitis. Acta Dermato Venereologica, 89, 57-63.
Evers, A.W.M., Duller, P., van de Kerkhof, P.C.M., van der Valk, P.G.M., de Jong, E.G.M., Gerritsen, M.P.J., … Kraaimaat, F.W. (2008). The impact of chronic skin diseases on daily life (ISDL): A generic and dermatology-specific health instrument. British Journal of Dermatology, 158, 101-108.
Evers, A.W.M. & Koulil, S. van (2012). Dermatologie. In: A.A. Kaptein, R. Beunderman, J. Dekker, E.M.A. Smets, A.J.J.M. Vingerhoets (Red.), Psychologie en Geneeskunde – Behavioural Medicine (4de druk, pp 143-156). Houten: BSL.
Evers, A.W.M., Lu, Y., Duller, P., van der Valk, P.G.M., Kraaimaat, F. & van de Kerkhof, P.C.M. (2005). Common burden of chronic skin disease? Contributors to psychological distress in adults with psoriasis and atopic dermatitis. British Journal of Dermatology, 152, 1275-1281.
Evers, A.W.M., Verhoeven, E.W.M, Kraaimaat, F.W., de Jong, E.M.G.J., de Brouwer, S.J.M., Schalkwijk, J., … van de Kerkhof, P.C.M. (2010). How stress gets under the skin: cortisol and stress reactivity in psoriasis. British Journal of Dermatology, 163, 986-991.
Fortune, D.G., Richards, H.L. & Griffiths, C.E.M. (2005). Psychological factors in psoriasis: Consequences, mechanisms and interventions. Dermatologic Clinics, 23, 681-694.
Fortune, D.G., Richards, H.L., Kirby, B., Bowcock, S., Main, C.J. & Griffiths, C.E.M. (2002). A cognitive-behavioral symptom management program as an adjunct in psoriasis therapy. British Journal of Dermatology, 146, 458-465.
Fortune, D.G., Richards, H.L., Kirby, B., McElhone, K., Markham, T., Rogers, S., … Griffiths, C.E.M. (2003). Psychological distress impairs clearance of psoriasis in patients treated with photochemotherapy. Archives of Dermatology, 139, 752-756.
Ginsburg, I.H. & Link, B.G. (1989). Feelings of stigmatization in patients with psoriasis. Journal of the American Academy of Dermatology, 20, 53-63.
Ginsburg, I.H. & Link, B.G. (1993). Psychosocial consequences of rejection and stigma feelings in psoriasis patients. International Journal of Dermatology, 32, 587-591.
Gieler, U., Consoli, S.G., Tomas-Aragones, L., Linder, D.M., Jemec, G.B.E., Poot, F., … Consoli, S.M. (2013). Self-inflicted lesions in dermatology: Terminology and classification. A position paper from the European Society for Dermatology and Psychiatry (ESDaP). Acta Dermato Venereologica, 93, 4-12.
Gupta M.A., Gupta A.K. & Watteel G.N. (1998): Perceived deprivation of social touch in psoriasis is associated with greater psychologic morbidity: An index of the stigma experience in dermatologic disorders. Cutis, 61, 339-342.
Heinen, M.M., van Achterberg, T., Scholte op Reimer, W., van de Kerkhof, P.C.M. & de Laat, E. (2004). Venous leg ulcer patients: A review of the literature on lifestyle and pain-related interventions. Journal of Clinical Nursing, 13, 355-366.
Huizinga, J., van Os-Medendorp, H., Ros, W.J., Grypdonck, M., Lablans, J.A. & Dijkstra, G.J. (2012). Validation of the Dutch version of the itching cognitions questionnaire. Journal of Nursing Measurement, 20, 35-46.
Ipser, J.C., Sander, C. & Stein, D.J. (2009). Pharmacotherapy and psychotherapy for body dysmorphic disorder. Cochrane Database Systematic Review, CD005332.
Kabat-Zinn, J., Wheeler, E., Light, T., Skillings, A., Scharf, M.J., Cropley, T.G., … Bernhard, J.D. (1998). Influence of a mindfulness meditation-based stress reduction intervention on rates of skin clearing in patients with moderate to severe psoriasis undergoing phototherapy (UVB) and photochemotherapy (PUVA). Psychosomatic Medicine, 60, 625-632.
King, R.M. & Wilson, G.V. (1991). Use of a diary technique to investigate psychosomatic relations in atopic dermatitis. Journal of Psychosomatic Research, 35, 697-706.
Koo, J.Y.M. & Lee, C.S. (Eds.). (2003). Psychocutaneous medicine. New York: Marcel Dekker.
Kupfer, J., Keins, P., Brosig, B., Darsow, U., Diepgen, T.L., Fartasch, M., … Gieler, U. (2003). Development of questionnaires on coping with disease and itching cognitions for children and adolescents with atopic eczema. Dermatology & Psychosomatics, 4, 79-85.
Lawrence, J.W., Fauerbach, J.A., Heinberg, L.J., Doctor, M. & Thombs, B.D. (2006). The reliability and validity of the Perceived Stigmatization Questionnaire (PSQ) and the Social Comfort Questionnaire (SCQ) among an adult burn survivor sample. Psychological Assessment, 18, 106-111.
Lewis, V. & Finlay, A.Y. (2004). Ten years experience of the Dermatology Life Quality Index (DLQI). Journal of Investigative Dermatology, 9, 169-180.
Lewis-Jones, M.S. & Finlay, A.Y. (1995). The Children’s Dermatology Life Quality Index (CDLQI): Initial validation and practical use. British Journal of Dermatology, 132, 942-949.
Lu, Y., Duller, P., van der Valk, P.G.M. & Evers, A.W.M. (2003). Helplessness as predictor of stigmatization in patients with psoriasis and atopic dermatitis. Dermatology and Psychosomatics, 4, 146-150.
Luteijn, M.C., Boonstra, H.E., Castelen, G., Evers, A.W.M., de Korte, J., Spillekom-van Koulil, S., … Crijns, M.B. (2011). Psychodermatologie in de Nederlandse dermatologische praktijk. Nederlands Tijdschrift voor Dermatologie en Venereologie, 10, 544-548.
Melin, I., Frederiksen, T., Noren, P. & Swebilius, B.G. (1986). Behavioural treatment of scratching in patients with atopic dermatitis. British Journal of Dermatology, 115, 467-475.
Oostveen, A.M., Spillekom-van Koulil, S., Otero, M.E., Klompmaker, W., Evers, A.W. & Seyger, M.M. (2013). Development and design of a multidisciplinary training program for outpatient children and adolescents with psoriasis and their parents. Journal of Dermatological Treatment, 24, 60-63.
Picardi, A. & Abeni, D. (2001). Stressful life events and skin diseases: Disentangling evidence from myth. Psychotherapy and Psychosomatics, 70, 118-136.
Renzi, C., Picardi, A., Abeni, D., Agostini, E., Baliva, G., Pasquini, P., … Braga, M. (2002). Association of dissatisfaction with care and psychiatric morbidity with poor treatment compliance. Archives of Dermatology, 138, 337-342.
Richards, H.L., Fortune, D.G. & Griffiths, C.E.M. (2001): The contribution of perception of stigmatisation to disability in patients with psoriasis. Journal of psychosomatic Research, 50, 11-15.
Sampogna, F., Gisondi, P., Tabolli, S. & Abeni, D. (2007). Impairment of sexual life in patients with psoriasis. Dermatology, 214, 144–150.
Sampogna, F., Picardi, A., Melchi, C.F., Pasquini, P. & Abeni, D. (2003). The impact of skin diseases on patients: Comparing dermatologists’ opinions with research data collected on their patients. British Journal of Dermatology, 148, 989-995.
Scharloo, M., Kaptein, A.A., Weinman, J., Bergman, W., Vermeer, B.J. & Rooijmans, H.G. (2000). Patients’ illness perceptions and coping as predictors of functional status in psoriasis: A 1-year follow-up. British Journal of Dermatology, 142, 899-907.
Scheewe, S., Schmidt, S., Petermann, F., Stachow, R. & Warschburger, P. (2001). Long-term efficacy of an inpatient rehabilitation with integrated patient education program for children and adolescents with psoriasis. Dermatology and Psychosomatics, 2, 16-21.
Schmid-Ott, G., Jaeger, B., Kuensebeck, H.W., Ott, R. & Lamprecht, F. (1996). Dimensions of stigmatization in patients with psoriasis in a ‘Questionnaire on Experience with Skin Complaints’. Dermatology, 193, 304-310.
Schmid-Ott, G., Künsebeck, H.W., Jäger, B., Sittig, U., Hofste, N., Ott, R., … Lamprecht, F. (2005). Significance of the stigmatization experience of psoriasis patients: A 1-year follow-up of the illness and its psychosocial consequences in men and women. Acta Dermato Venereologica, 85, 27-32.
Schuck, K., Keijsers, G.P.J. & Rinck, M. (2011). The effects of brief cognitive-behavioral therapy for pathological skin picking: A randomized comparison to wait-list control. Behavior Research and Therapy, 49, 11-17.
Schut, S., Weik, U., Tews, N., Gieler, U., Deinzer, R. & Kupfer, J. (2013). Psychophysicological effects of stress management in patients with atopic dermatitis: A randomized, controlled trial. Acta Dermato Venereologica, 93, 57-61.
Serup, J., Kettis Lindblad, Å., Maroti, M., Kjellgren, K.I., Niklasson, E., Ring, L. & Ahlner, J. (2006). To follow or not to follow dermatological treatment – A review of the literature. Acta Dermato Venereologica, 86, 193-197
Staab, D., Diepgen, T.L., Fartasch, M., Kupfer, J., Lob-Corzilius, T., Ring, J., … Gieler, U. (2006). Age related, structured educational programmes for the management of atopic dermatitis in children and adolescents: Multicentre, randomized controlled trial. British Medical Journal, 332, 933-938.
Stangier, U. & Ehlers, A. (2000). Stress and anxiety in dermatological disorders. In: D.I. Mostofsky & D.H. Barlow (Eds.), The Management of stress and anxiety in medical disorders (pp. 304-343). Needham Heights, MA: Allyn and Bacon.
Stangier, U., Ehlers, A. & Gieler, U. (2003). Measuring adjustment to chronic skin disorders: Validation of a self-report measure. Psychological Assessment 15, 32-48.
Teng, E.J., Woods, D.W. & Twohig, M.P. (2006). Habit reversal as a treatment for chronic skin picking: A pilot investigation. Behavioral Modification, 30, 411-422.
van Minnen, A., Hoogduin, K.A., Keijsers, G.P., Hellenbrand, I. & Hendriks, G.J. (2003). Treatment of trichotillomania with behavioral therapy or fluoxetine: A randomized, waiting-list controlled study. Archives of General Psychiatry, 60, 517-522.
van Os-Medendorp, H., Eland-de Kok, P.C.M., Ros, W.J.G., Bruijnzeel-Koomen, C.A.F.M. & Grypdonck, M. (2007). The nursing programme ‘Coping with itch’: A promising intervention for patients with chronic pruritic skin diseases. Journal of Clinical Nursing, 16, 1238-46.
Vardy, D., Besser, A., Amir, M., Gesthalter, B., Biton, A. & Buskila, D. (2002). Experiences of stigmatization play a role in mediating the impact of disease severity on quality of life in psoriasis patients. British Journal of Dermatology, 147, 736-742.
Verhoeven, E.W.M., Kraaimaat, F.W., de Jong, E.M.G.J., Schalkwijk, J., van de Kerkhof, P.C.M. & Evers, A.W.M. (2009). Effect of daily stressors on psoriasis: A prospective study. Journal of Investigative Dermatology, 129, 2075-2077.
Verhoeven, E.W.M., Kraaimaat, F.W., van de Kerkhof, P.C.M., van Weel, C., Duller, P., van der Valk, P.G.M., … Evers, A.W.M. (2007a). Prevalence of physical symptoms of itch, pain and fatigue in patients with skin diseases in general practice. British Journal of Dermatology, 156, 1346-1349.
Verhoeven, E.W.M., Kraaimaat, F.W., van Weel, C., van de Kerkhof, P.C.M., van der Valk, P.G.M., Duller, P., … Evers, A.W.M. (2007b).Psychosocial consequences of skin disease in general practice. Journal of the European Academy of Dermatology and Venereology, 21, 662-668.
Ware, J.E. & Sherbourne, C.D. (1992). The MOS 36-item short-form health survey (SF-36). I. Conceptual framework and item selection. Medical Care, 30, 473-483.
Warschburger, P., Buchholz, H.T. & Petermann, F. (2004). Psychological adjustment in parents of young children with atopic dermatitis: Which factors predict parental quality of life? British Journal of Dermatology, 150, 304-311.
Yosipovitch, G., Greaves, M.W., McGlone, F. & Fleischer, A.B. (Eds.) (2003). Itch – Basic mechanisms and therapy. New York: Marcel Dekker.
